обызвествление тазобедренного сустава что это
Обызвествление тазобедренного сустава что это
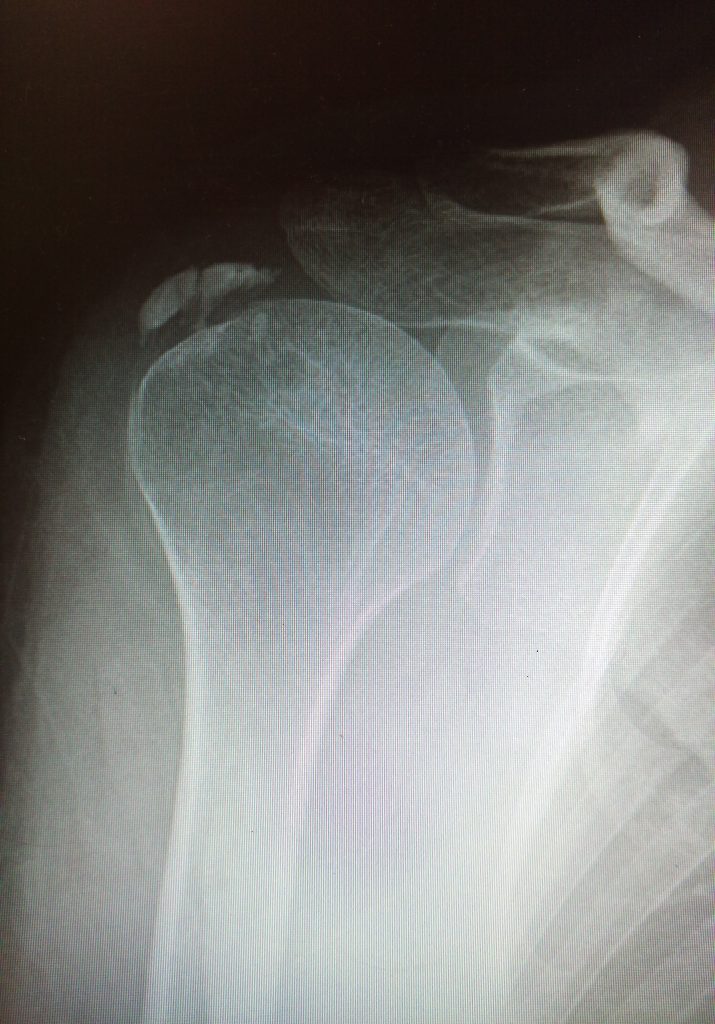
Кальцифицирующий тендинит тазобедренного сустава сравним с кальцифицирующим тендинитом плечевого сустава. Аморфные кальцифицированные массы откладываются в сухожилиях средней ягодичной мышцы кнаружи от большого вертела и малой ягодичной мышцы выше капсулы.
У больного обычно отмечаются сильные боли в тазобедренном суставе. Бедро находится в положении сгибания, отведения и наружной ротации. Мышечный спазм ограничивает его движения во всех направлениях. Врач определяет болезненность при пальпации над местом воспаления. Рентгенография часто выявляет облаковидное помутнение в мягких тканях, окружающих тазобедренный сустав.
Обычно эффективны тепло, покой и противовоспалительные препараты. Отложения кальция легче абсорбируются, если их разрушить иглой в пораженном сухожилии под местной анестезией.
Щелкающее бедро
Щелкающее бедро редкое поражение тазобедренного сустава у молодых женщин, при котором подвздошно-берцовая связка или утощенный задний край сухожильного прикрепления большой ягодичной мышцы проскальзывает по большому вертелу, издавая пальпируемый и нередко слышимый щелчок. Состояние это обычно безболезненное, но при воспалении сумки может стать болезненным.
Ощущение щелканья возникает при сгибании колена, активной внутренней ротации и приведении бедра. Щелканье редко слышно при пассивных движениях.
Лечение щелкающего бедра
Щелкабшее бедро обычно только раздражает, пациентке следует разъяснить его. Если оно причиняет беспокойство, больную необходимо направить к ортопеду для консультации.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Патология мягких тканей области плечевого и тазобедренного суставов — диагностика и лечение
Рассмотрены нозологические формы периартикулярных заболеваний плечевого и тазобедренного суставов, диагностика и подходы к лечению околосуставной патологии мягких тканей с применением нестероидных противовоспалительных средств, глюкокортикостероидов.
Nosologic forms of para-articular diseases of hip and shoulder joints are analyzed, together with diagnostics and approaches to treatments peribursal soft tissues pathology with application of nonsteroidal antiinflammatory agents, glycocorticosteroids.
Периартикулярная патология широко распространена и включает в себя огромный спектр изменений от синдромов, выделенных в отдельные нозологические единицы, до симптомов, сопутствующих ревматологическим заболеваниям.
При описании мягкотканой патологии обычно используют следующие понятия:
Периартикулярные заболевания плечевого сустава представлены несколькими нозологическими формами:
1) изолированным поражением сухожилий мышц, окружающих сустав:
2) диффузным невоспалительным поражением капсулы плечевого сустава (ретрактильный капсулит);
3) субакромиальным синдромом (комплексное поражение структур, окружающих субакромиальную сумку).
Шаровидное строение плечевого сустава позволяет производить в нем разнообразные движения: сгибание, разгибание, отведение, приведение и ротацию. Следует помнить, что угол движения в плечевом суставе без участия лопатки характеризует истинный объем движений в нем, а с участием их — полный объем. При тестировании отведения плеча боль в суставе может появляться лишь в момент, когда оно достигает 70–90°. При этом большой бугорок плечевой кости поднимается вплотную к акромиальному отростку и может сдавливать проходящие здесь структуры (сухожилие надостной мышцы и субакромиальную сумку). При продолжении подъема руки большой бугорок отходит от акромиального отростка и боли значительно уменьшаются. Такая болезненная дуга характерна для тендинита надостной мышцы или субакромиального бурсита. Появление боли в момент максимального отведения руки в плечевом суставе (до 160–180°) указывает на поражение ключично-акромиального сустава. При переднем вывихе отмечается смещение головки плечевой кости кпереди и книзу, что ведет к характерному изменению контуров плеча и резкому ограничению подвижности из-за болезненности (табл. 1).
При тендинитах мышц плеча рекомендуется следующее:
Лечение кальцифицирующего тендинита сухожилий вращательной манжеты плеча соответствует тем же принципам, что и при обычном тендините. Однако кальцифицирующий тендинит редко излечивается полностью и часто рецидивирует. Имеются данные об эффективности в ряде случаев экстракорпоральной ударноволновой терапии в отношении как болевого синдрома, так и самих кальцификатов.
Ретрактильный капсулит следует рассматривать как один из вариантов синдрома рефлекторной симпатической дистрофии (изолированно или в рамках синдрома «плечо–кисть»), который отличается от тендинитов отсутствием дегенеративного компонента в патогенезе, диффузностью поражения капсулы плечевого сустава, проявляющегося фиброзом, вовлечением костных структур в виде регионарного остеопороза.
Лечение ретрактильного капсулита направлено на физическую реабилитацию с восстановлением первоначального объема движений в плечевом суставе, подчиняется принципам лечения рефлекторной симпатической дистрофии.
Субакромиальный синдром (субакромиальный синдром столкновения) развивается вследствие нарушения баланса между мышцами — стабилизаторами и депрессорами головки плечевой кости (надостной, подостной, подлопаточной и двуглавой мышцы плеча), что приводит к уменьшению пространства между головкой плечевой кости и акромионом, к хронической травматизации сухожилий мышц вращательной манжеты плеча при движениях.
Выделяют стадии субакромиального синдрома.
I. Отек и кровоизлияния в сухожилиях.
II. Фиброз, утолщение сухожилий, появление в них частичных надрывов.
III. Полные разрывы сухожилий, дегенеративные костные изменения, вовлекающие нижнюю поверхность акромиона и большой бугорок плечевой кости.
Лечение субакромиального синдрома зависит от степени выраженности клинических проявлений и стадии процесса. При I стадии — избегать подъема руки над головой, пробная терапия полными дозами НПВС в течение двух недель, подакромиальное введение глюкокортикостероидов (ГКС) (повторная инъекция не ранее чем через 6 недель), физиотерапевтическое лечение при наличии слабости мышц плечевого пояса (через 1–2 недели). При II стадии — медикаментозное лечение (см. выше), при неэффективности в течение года — субакромиальная декомпрессия (пересечение клювовидно-акромиальной связки с передней акромионопластикой), при III стадии — артроскопическая ревизия субакромиального пространства, удаление остеофитов, восстановление целостности сухожилий.
Поражение периартикулярных тканей области тазобедренного сустава
Тазобедренный сустав — крупный шаровидный сустав, который обладает значительным объемом движений: сгибание/разгибание, отведение/приведение, пронация/супинация. Подвижность тазобедренного сустава обусловливается удлиненной шейкой бедренной кости, которая образует с осью конечности угол 130°. Наиболее частыми причинами болей в тазобедренных суставах служат травмы, артриты (остеоартроз (ОА), ревматоидный артрит), асептический некроз головки бедренной кости, рассекающий остеохондрит (болезнь Пертеса), инфекции (например, остеомиелит, туберкулезный коксит). Однако нередко встречается и патология мягких тканей, окружающих сустав (табл. 2).
Наиболее трудная диагностическая ситуация возникает тогда, когда пациент жалуется на боли в области тазобедренного сустава, но при рентгенологическом исследовании изменений не обнаруживается. В этих случаях имеет значение:
Наиболее частой причиной боли становятся бурситы в области больших вертелов, для которых характерны:
Лечение околосуставной патологии области тазобедренного сустава должно учитывать основное заболевание (например, ОА — назначение «хондропротективных» средств, контроль массы тела; серонегативный спондилоартрит — назначение болезнь-модифицирующих препаратов (сульфасалазин, метотрексат и др.), туберкулезный коксит — противотуберкулезных специфических средств и т. д.). Нередко основными методами лечения становятся локальное введение ГК, проведение электрофореза и ионофореза, назначение миорелаксантов.
Одно из основных направлений в лечении околосуставной патологии мягких тканей — это назначение различных форм НПВС. Противовоспалительная и анальгетическая активность НПВС связана с уменьшением продукции простагландинов. Противовоспалительное действие НПВС обусловлено подавлением активности циклооксигеназы (ЦОГ) — основного фермента метаболизма арахидоновой кислоты на пути превращения ее в простагландины. Механизмы действия НПВС достаточно хорошо изучены, описаны также основные побочные эффекты данной группы лекарственных средств, ограничивающие их применение у пациентов в группах риска. Альтернативой пероральному и парентеральному использованию НПВС, а также важным вспомогательным компонентом комплексного лечения болевого синдрома при периартикулярной патологии является локальная терапия с применением НПВС. В настоящее время сформулированы основные требования к локальной терапии: препарат должен быть высокоэффективен, не должен вызывать местных токсических и аллергических реакций, а также обладать способностью к проникновению через кожу, достигая ткани-мишени, концентрация препаратов в сыворотке крови не должна достигать уровня, приводящего к побочным эффектам. Наиболее удачной формой для локальной терапии является использование геля, в составе которого спирт в качестве растворителя обеспечивает быстрое всасывание действующего вещества в поверхностно расположенные структуры сустава. Поэтому применение геля является оправданным по сравнению с мазями или кремами и более экономичным. Всем этим требованиям отвечает Дип Рилиф — двухкомпонентный гель для наружного применения на основе ибупрофена 5,0% и ментола 3,0% природного происхождения, в котором анальгетический и противовоспалительный эффекты ибупрофена дополняются и усиливаются терапевтическими свойствами левоментола (оптического изомера ментола) за счет рефлекторной реакции, связанной с раздражением нервных окончаний кожи, стимуляцией ноцицепторов. Благодаря компонентам основы геля молекулы ибупрофена в связанном состоянии проникают сквозь поверхностный слой кожи. Ментол обуславливает освобождение сосудорасширяющих пептидов, что приводит к дополнительному отвлекающему, обезболивающему эффектам, вызывая ощущение легкой прохлады. Для усиления локального противовоспалительного эффекта средство должно наноситься многократно в течение дня. Клинические исследования последних лет показали, что минимальным является 4-кратное нанесение локального средства в течение суток. При активном воспалении с максимально выраженными болями нанесение препарата следует увеличить до 6 раз в день.
Литература
Н. А. Шостак, доктор медицинских наук, профессор
Н. Г. Правдюк, кандидат медицинских наук
А. А. Клименко, кандидат медицинских наук, доцент
ГБОУ ВПО РНИМУ им. Н. И. Пирогова Минздравсоцразвития, Москва
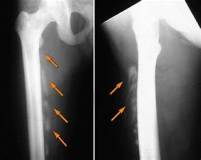
Травматический оссифицирующий миозит – это заболевание, при котором после травмы в мышечной ткани формируется зона кальцификации. Провоцируется значительным однократным повреждением или повторной микротравматизацией. Сопровождается появлением быстро растущего, твердого, резко болезненного образования в толще мышцы, ограничением движений. В последующем боли уменьшаются, участок кальцификации рассасывается или окостеневает. При адекватном лечении функция конечности восстанавливается. Диагноз выставляется на основании клинических данных, результатов рентгенографии и других визуализационных методик. Лечение – массаж, физиотерапия. Операции требуются редко.
МКБ-10
Общие сведения
Оссифицирующий миозит травматического генеза (гетеротопическая оссификация, кальцификация и оссификация мышцы, травматическая параоссальная костная формация) – самая распространенная разновидность данной патологии. В отличие от врожденной генерализованной формы миозита протекает с локальным поражением одного мускула, имеет благоприятный исход. Чаще всего формируется в области плеча, второе место по распространенности занимает оссифицирующий миозит области тазобедренного сустава. Страдают преимущественно молодые мужчины спортивного телосложения с хорошо развитой мускулатурой.
Причины
В анамнезе больных имеется четкая связь с травматическим повреждением, но пусковые факторы миозита точно не установлены. Оссифицирующее поражение мускула возникает в следующих случаях:
Многие авторы указывают, что наряду с характером повреждения и значительной мышечной массой пациентов существенную роль играют особенности реабилитации, в частности – преждевременное увеличение объема движений и слишком энергичный массаж.
Патогенез
Очаг окостенения появляется на месте гематомы или кровоизлияния, происходит не непосредственно из мышечной ткани, а из соединительнотканных прослоек в толще мускула. Причиной его формирования является метаплазия фиброзной ткани, которая минерализуется и постепенно приобретает структуру губчатой кости. Размеры оссифицирующей формации обычно превышают 5 см.
Иногда вокруг основной зоны поражения выявляются мелкие островки аналогичного строения. Процесс оссификации начинается через 20-30 дней, реже – со второй недели после травмы и завершается спустя 3-6 или более месяцев. К этому моменту на поверхности очага образуется кортикальный слой, участок приобретает полное сходство с обычной костью.
Симптомы оссифицирующего миозита
Общим признаком заболевания является появление растущего опухолевидного образования, сопровождающееся болями и нарушением функции конечности. Образование имеет костную плотность, резко болезненно при пальпации. Болевой синдром усиливается при движениях. Через несколько месяцев боли постепенно стихают, ограничение движений нередко сохраняется. Степень нарушения функций зависит от объема и расположения очага, наличия или отсутствия его связи с надкостницей и других факторов.
Оссифицирующий миозит плеча
Возникает в области плечевой мышцы, чаще всего – после заднего вывиха локтевой кости или обеих костей предплечья. Вероятность развития не зависит от качества и времени вправления. Оссифицирующая формация проявляется формированием твердой припухлости и болями по передней поверхности плеча в нижней трети или ближе к локтевому суставу, ограничением сгибания предплечья.
Оссифицирующий миозит тазобедренного сустава и бедра
Провоцирующим фактором становится эндопротезирование тазобедренного сустава, перелом или вывих бедренной кости, обширные ушибы ягодичной области. В зависимости от вида травмы поражаются различные мышцы – четырехглавая, средняя ягодичная, приводящие. При вовлечении средней ягодичной мышцы участок затвердения обнаруживается в верхней или наружной части ягодицы, снаружи над тазобедренным суставом. Страдает отведение и вращение.
Оссификаты в зоне квадрицепса располагаются на передней поверхности: чуть ниже ТБС при вывихах, в средней или нижней части сегмента – при переломах. Развитие заболевания сопровождается ограничением сгибания голени и разгибания бедра, серьезно нарушается функция ходьбы. При вовлечении приводящих мускулов оссифицирующий миозит поражает передневнутреннюю поверхность тазобедренного сустава или внутреннюю поверхность бедра в верхней половине сегмента. Выявляется ограничение разгибания и приведения, поворота ноги кнаружи.
У футболистов оссифицирующие гетеротопии обычно появляются по наружной поверхности бедра, развиваются в результате столкновений. Страдают латеральная широкая (наружная часть квадрицепса), двуглавая, полусухожильная или полуперепончатая мышцы. Возможны нарушения разгибания, сгибания или вращения голени, разгибания бедра и туловища.
Осложнения
Обширные и гетеротопические очаги сопровождаются развитием контрактуры близлежащего сустава. В тяжелых случаях формируется внесуставной анкилоз. Перечисленные осложнения существенно ограничивают трудоспособность и возможности самообслуживания пациентов с миозитом, становятся причиной инвалидности.
Диагностика
Больным, перенесшим значительную однократную травму, диагноз выставляется курирующими врачами-травматологами, поскольку оссифицирующий процесс развивается в период лечения и реабилитации. При повторной микротравматизации пациенты могут обращаться к ортопедами или онкологам. План обследования включает следующие мероприятия:
Дифференциальную диагностику проводят с остеосаркомой. Признаками оссифицирующего миозита являются изоляция от кости и отсутствие изменений близлежащей кости по данным визуализационных методик. В сомнительных случаях рекомендовано гистологическое исследование тканей оссификата.
Лечение травматического оссифицирующего миозита
На начальной стадии показаны консервативные мероприятия. При недавних крупных травмах лечение осуществляется в травматологическом отделении, в последующем пациент переводится под амбулаторное наблюдение. После окончательного оформления очага при ограничении функций и отсутствии признаков рассасывания проводятся хирургические вмешательства.
Консервативная терапия
Важнейшими элементами лечения являются специальный режим и тщательный подбор методов реабилитации. При прогнозировании возможного развития оссифицирующего миозита или появлении первых симптомов необходима иммобилизация конечности с последующей постепенной разработкой без форсирования физической активности.
Нагрузка на пораженный сегмент должна быть безболевой. Рекомендуется активная гимнастика. Пассивные форсированные упражнения и массаж на стадии формирования очага противопоказаны, поскольку могут спровоцировать увеличение оссификата. После «созревания» костного включения рекомендованы массаж и физиотерапия. В отдельных случаях, в том числе – при рецидивах после удаления зоны окостенения применяется рентгенотерапия.
Хирургическое лечение
Оперативные вмешательства показаны после появления структурированного участка костной ткани. При планировании операции необходимо учитывать возможность рецидива, поэтому данный метод лечения рекомендован только в случае существенного нарушения функции конечности, ограничения трудоспособности.
Гетеротопический очаг иссекают вместе с капсулой, стараясь минимально травмировать окружающие ткани. Выполняют тщательный гемостаз. Образовавшуюся полость ушивают, устанавливают вакуумный дренаж, чтобы не допустить формирования гематомы, которая может стать источником рецидива.
Прогноз
Прогноз обычно благоприятный. При планомерном комплексном консервативном лечении большинство оссификатов рассасывается или уменьшается в размерах, функции конечности восстанавливаются. При околосуставной локализации, распространении окостенения на всю мышцу или ее значительную часть возможны снижение или утрата трудоспособности.
Профилактика
Превентивные мероприятия включают предупреждение травматизма, ранее начало лечения переломов и вывихов, обязательное вскрытие и адекватное дренирование крупных гематом в мышечных массивах. Большое значение имеет продуманная постепенная реабилитация, исключающая использование форсированных методов восстановления функции конечности.
Обызвествление суставов
Кальциноз (Обызвествление) суставов.
Кальциноз коленного, плечевого и тазобедренного суставов может вызвать серьезные проблемы, если диагностика и лечение не проводится заблаговременно. Тазобедренный сустав является одним из самых крупных и важных суставов в организме. Поскольку каждый тазобедренный сустав должен нести половину своего веса тела, эта нагрузка увеличивается еще больше во время таких движений, как ходьба, бег, подъем по лестнице и приседание, и может увеличиваться в несколько раз по сравнению с весом тела. Поэтому некоторые врожденные или более поздние нарушения тазобедренного сустава вызывают серьезные проблемы, даже если не замечены в раннем периоде.
Причины кальциноза.
В раннем детстве самым важным обнаруженным недугом в тазобедренном суставе является врожденный вывих бедра.
Это состояние, если его не лечить вовремя, вызывает сильную хромоту в пожилом возрасте, сопровождающуюся болью и затруднением движений.
Ревматические заболевания
Воспалительные или дегенеративные ревматические заболевания приводят к ухудшению структуры тазобедренного сустава. Кальциноз тазобедренного сустава является наиболее распространенной причиной боли в зрелом возрасте.
Инфекции
Микробы, которые попадают непосредственно или переходят из другой части тела, могут вызвать воспаление в тазобедренном суставе.
Опухоли
Рак молочной железы, легких и предстательной железы может распространиться на тазобедренный сустав и вызвать сильную боль в бедре.
Сосудистые причины
Боль в бедре может возникнуть в результате обструкции кровоснабжения костей бедра или нарушения кровотока в бедре. В перечисленных выше случаях необходимо сначала определить причину боли. Для этой цели после детального клинического обследования применяются различные методы визуализации. Наиболее распространенными методами визуализации являются классическая рентгенография, ультразвук, компьютерная томография и МРТ.
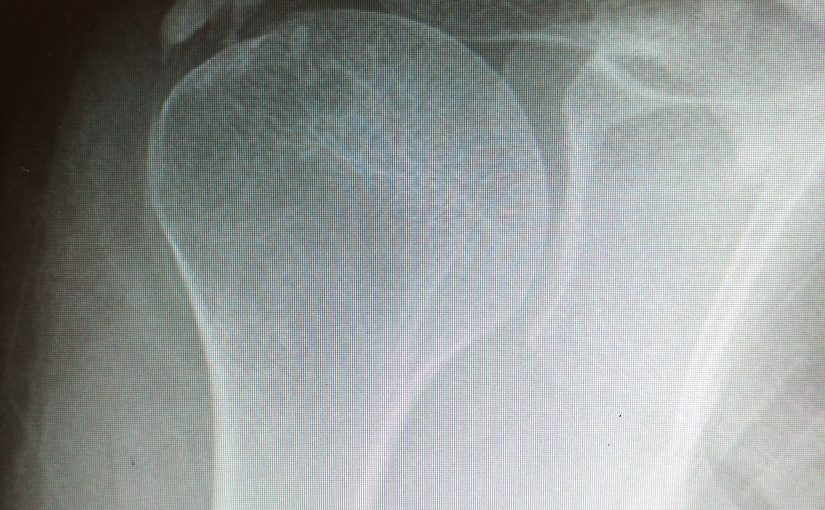
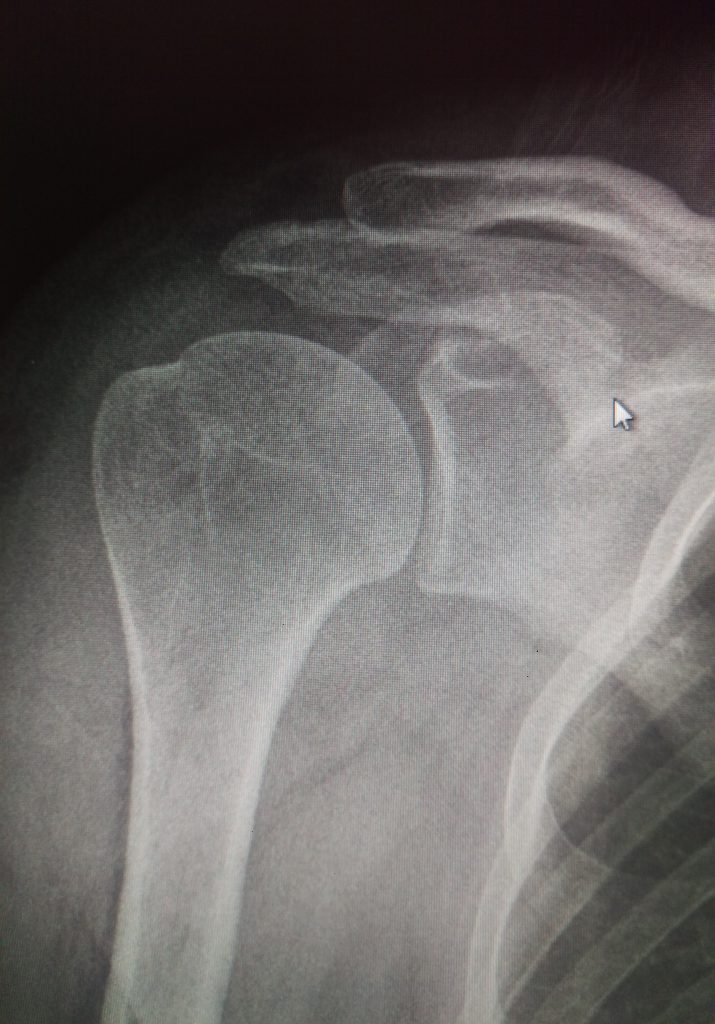
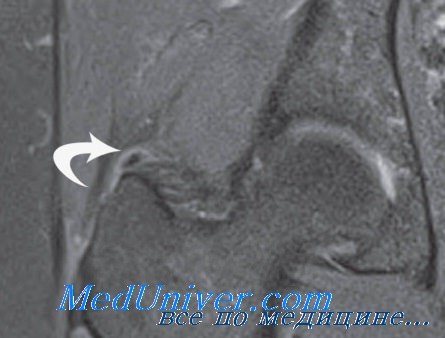
Кальцинирующий тендинит
Кальцинирующий (кальцифицирующий) тендинит является распространённым заболеванием с неизвестной этиологией, характеризующимся мультифокальной аккумуляцией кристаллов кальция фосфата в сухожилиях вращательной манжеты.
Накопление кальция само по себе может вызывать хронический дискомфорт различной интенсивности, однако в процессе резорбции кальцинатов у многих пациентов развивается выраженный болевой синдром. Острая и хроническая боль приводят к ограничению движений и нарушению функции.
Частота бессимптомно протекающего, рентгенологически подтверждённого кальцинирующего тендинита колеблется от 2,7 до 20%. Установлено, что симптоматика неизбежно развивается у 35-45% пациентов. Накопление кальцинатов в сухожилии надостной мышцы отмечается в 51-90%.
Важно: не все кальцинаты вращательной манжеты являются результатом кальцинирующего тендинита, даже при наличии патологических проявлений. Дистрофическая кальцинация может наблюдаться по ходу разрывов при полном повреждении манжеты и приводить к отличным от кальцинирующего тендинита последствиям. Выраженная кальцинация наблюдается у пациентов с артропатией вращательной манжеты.
По статистике в 57-76% случаях кальцинирующий тендинит выявляется у женщин. Наиболее часто заболевание развивается в возрасте от 31 до 50 лет. Кальцификация не характерна для пациентов старше 70 лет, есть упоминания о развитии этого заболевания у трёхлетнего ребёнка. Чаще поражается правая сторона, а двусторонний процесс встречается у 24% пациентов.
Реактивная кальцификация, вызывающая кальцинирующий тендинит, имеет три стадии:
Жалобы пациента
Пациенты с кальцинирующим тендинитом предъявляют жалобы на боль и ограничение движений. Болевой синдром наиболее выражен в резорбтивную фазу. У некоторых пациентов определяются менее интенсивные симптомы в фазу формирования и посткальцинирующую стадию.
Причиной болей в резорбтивную фазу является возрастающее внутрисухожильное давление в результате клеточной экссудации и васкулярной пролиферации. Пациенты, несмотря на иррадиацию болей в область дельтовидной мышцы, обычно могут точно локализовать зону болезненности.
Пациенты часто жалуются на ночные боли и их усиление во время сна на плече. Пациенты ощущают препятствие в области плечевого сустава при движениях.
Клинический осмотр
При длительном течении заболевания у пациента определяется атрофия надостной и подостной мышц. Пациент испытывает выраженную болезненность в области пораженного сухожилия. Может иметь место ограничение движений и ощущение препятствия при их выполнении. В тяжёлых случаях, в острой фазе, пациент вообще отказывается двигать рукой и прижимает её к туловищу в положении внутренней ротации.
Часто выявляются симптомы импиджмента, хотя явления бурсита выражены минимально.
Визуализация
Стандартная рентгенография позволяет увидеть начало кальцификации в фазу формирования. В дополнение к рентгенограммам, полученным в переднезадней и аксиллярной проекциях, рекомендуется выполнять исследование с наружной и внутренней ротацией для идентификации и оценки кальцинатов. Оценить динамику заболевания помогает этапная рентгенография.
Для визуализации кальцинатов применяется ультрасонография и магнитно-резонансная томография. Показания к МРТ ограничены. В режиме Т1 кальцинаты представлены областями гипоинтенсивного сигнала, в то время как в режиме Т2 часто определяется перифокальная гиперинтенсивная зона. Эффективность ультрасонографии во многом зависит от квалификации выполняющего это исследование специалиста.
Классификация
Bosworth считал, что клиническая картина зависит от величины кальцинатов и подразделил их на три размера: маленькие – до 0,5 мм, средние – от 0,5 до 1,5 мм, большие – более 1,5 мм.
В зависимости от продолжительности клинических проявлений кальцинирующий тендинит расценивается как острый (до 2 недель), подострый (3-8 недель) и хронический (3 месяца и дольше). Хронические проявления характерны для стадии формирования, в то время как острые – для резорбтивной фазы.
Кальцинирующий тендинит подразделяют также на локальный и диффузный. Наибольшая тяжесть и продолжительность симптомов заболевания характерна для диффузной формы.
Harvie рекомендовал классифицировать кальцинирующий тендинит на идиопатический (тип 1) и вторичный (тип 2) в зависимости от наличия у пациента эндокринных нарушений. По его данным, пациентам с эндокринными расстройствами (тип 1) чаще требуется хирургическое лечение, по сравнению с теми, у кого таких расстройств не выявлено.
Gartner и Heyer разработали рентгенологическую классификацию:
Французская система классификации:
Лечение кальцинирующего тендинита
Пациенту рекомендуют двигательные упражнения во избежание утраты подвижности в плечевой суставе, маятниковые упражнения для укрепления мышц назначают индивидуально. Пациентам с хроническими проявлениями их рекомендуют с самого начала, в то время как при острых симптомах целесообразно отложить упражнения на неделю до улучшения состояния.
Для облегчения состояния пациенту рекомендуют располагать конечности в положении отведения. Некоторым пациентам помогают тепловые процедуры. Часто применяются НПВС. Клиническое и рентгенологическое обследования пациента следует проводить каждые 4 недели. Эффективность консервативного лечения может составлять от 6 до 99%
Рассматривать возможность хирургического вмешательства следует при прогрессировании симптомов, наличии постоянного болевого синдрома, приводящего к ограничению жизнедеятельности и при отсутствии эффекта от консервативного лечения. Прибегать к хирургическому лечению следует через 6-12 месяцев от начала консервативных мероприятий.
Операция может быть открытой, через большой доступ и артроскоической. Артроскопия плечевого сустава выполняется через небольшие проколы кожного покрова. Заключается в вымывании кальцинатов из сухожилий вращательной манжеты. Пример такой операции представлен в видео.
Реабилитация
Реабилитационные мероприятия в послеоперационном периоде проводятся под контролем физиотерапевта. Двигательные упражнения начинают через 24-48 часов после операции с маятниковых движений с переходом к третьему дню к активным сопровождаемым движениям.
Поддерживающая повязка применяется только в течение 1-3 дней для обеспечения комфорта.
_550.gif)
_550.gif)