что делать если ударили в живот кулаком
Опасный возраст — детские травмы в первый год жизни
Как уже говорилось, с 3-х до 4-х месяцев ребенок осваивает переворачивание со спины на живот. Перед тем, как начать переворачиваться, младенец тренируется, поворачивается то на один, то на другой бок, закидывает ножку, кряхтит, стараясь перевернуться, и в какой-то момент переворачивается.
Как правило, такая метаморфоза, является неожиданной для взрослых, ухаживающих за младенцем, т. к. они успели привыкнуть к образу послушно лежащего на спинке ребенка. Именно здесь нас подстерегает опасность. Стоит маме на секунду отвлечься, сделать шаг в сторону и ребенок падает. В 9 из 10 случаев дети падают с пеленальника, а так как самой тяжелой частью тела является голова, то падение происходит головой вниз.
По статистике, в младенческом возрасте падает с высоты около 40% детей, но, к счастью, природа позаботилась о малышах и наделила их «запасом прочности» в виде открытого родничка, мягких швов между костями черепа, большим внутричерепным пространством, поэтому только в 1,5% случаев падения с высоты имеют тяжелые последствия. Однако, как показывает практика, даже если все закончилось благополучно, ужас пережитого, чувство вины надолго поселяется в сердце матери.
Как не допустить падения?
Начиная с 3-х месячного возраста ни на секунду не оставляйте ребенка без присмотра на высоте; если Вам необходимо отойти, либо берите малыша на руки, либо кладите в кроватку.
Когда ребенок освоил переворачивания, переодевая его, придерживайте туловище, старайтесь, чтобы голова ребенка находилась подальше от края пеленальника.
Что делать если ребенок упал?
Постараться не паниковать, взять ребенка на руки, успокоить, вызвать бригаду скорой помощи.
По стандартам оказания неотложной помощи, каждый ребенок с травмой головы должен быть госпитализирован. Обычно это происходит так: машина скорой помощи доставляет малыша вместе с мамой в приемный покой специализированной больницы, где дежурный нейрохирург осматривает ребенка, проводит ультразвуковое исследование мозга, рентгенографию костей черепа. Если состояние малыша не вызывает опасений и при обследовании не выявлено ничего плохого, маму с ребенком могут отпустить домой под наблюдение невролога по месту жительства.
Если при осмотре малыш непрерывно плачет, или, наоборот, вялый, или есть слабость в ручке или ножке и малыш не может ими двигать, или была повторная рвота, или выявлены изменения при ультразвуковом исследовании и на рентгенограмме, тогда ребенок остается в больнице и получает лечение в соответствии со степенью черепно-мозговой травмы.
В лечении используются лекарственные препараты, уменьшающие отек ткани мозга, улучшающие кровоток и обменные процессы в нервной ткани.
Грозным осложнением черепно-мозговой травмы может стать внутримозговая гематома, когда кровь из поврежденных сосудов изливается в полость черепа, что неизбежно приводит к сдавлению мозга. В такой ситуации требуется срочная операция для удаления гематомы.
Когда состояние ребенка становится стабильным, его выписывают домой под наблюдение врача-невролога.
Какими могут быть последствия травмы?
В большинстве случаев, как уже говорилось, падения младенцев заканчиваются благополучно и никак не отражаются на развитии ребенка. В 15% случаев развивается церебрастенический синдром, когда ребенок часто капризничает, быстро устает, плохо прибавляет в весе и росте. Это состояние, без лечения, может продолжаться несколько месяцев, и, зачастую, вызывает задержку в развитии.
Такие тяжелые заболевания как посттравматическая эпилепсия, умственная отсталость, церебральный паралич формируются в результате травмы мозга, примерно, в 1,5% случаев. Все пациенты, имеющие такой диагноз, приравниваются к инвалидам, им необходимо комплексное реабилитационное лечение и наблюдение специалистами многие годы, но, даже используя самые современные методы лечения, полностью избавиться от дефекта не удается.
Чтобы избежать неприятных последствий, не теряйте бдительности, особенно, если возраст Вашего ребенка приближается к 3 месяцам.
Тупая травма живота
Тупая травма живота – это закрытое травматическое повреждение органов брюшной полости и забрюшинного пространства. Проявляется болью в животе, ослаблением перистальтики, нарушением общего состояния. Возможно развитие шока. Состояние представляет угрозу для жизни, требуются неотложные лечебные мероприятия. Диагноз выставляется на основании клинических симптомов, данных УЗИ, КТ, рентгенографии, лапароскопии и других исследований. Лечение хирургическое – ревизия, ушивание или удаление поврежденных органов.
МКБ-10
Общие сведения
Тупая травма живота – повреждение внутренних органов, расположенных в брюшной полости и забрюшинном пространстве, при сохранении целостности кожных покровов передней брюшной стенки, поясничной области и боковых отделов живота. Представляет угрозу для жизни больного, при этом внешние признаки тяжелого повреждения отсутствуют или минимальны (кожные покровы целы, видимых деформаций нет), характерно наличие светлого промежутка (состояние пострадавшего сразу после травмы может оставаться удовлетворительным).
Все перечисленное в ряде случаев становится причиной позднего обращения больных к специалистам, затрудняет оказание первой помощи и создает определенные сложности в процессе диагностики. Между тем, вероятность благополучного исхода напрямую зависит от своевременного начала лечения. При развитии тяжелого состояния эффективность врачебной помощи значительно снижается, а вероятность летального исхода и возникновения опасных осложнений резко увеличивается.
Причины
Для большинства перечисленных происшествий характерно интенсивное травматическое воздействие и одновременное возникновение нескольких повреждений. Возможны сочетания закрытой травмы живота с переломом таза, переломами ребер, переломами костей верхних и нижних конечностей, переломом позвоночника, ЧМТ и ранениями различных областей. Наличие нескольких повреждений утяжеляет состояние больного, провоцирует быстрое развитие травматического шока и увеличивает вероятность массивной кровопотери.
Классификация
С учетом особенностей повреждения в абдоминальной хирургии выделяют следующие виды тупой травмы живота:
Тупая травма живота может быть изолированной (поврежден один орган, например, только печень или только тонкая кишка), множественной (повреждено несколько органов, например, селезенка и толстая кишка) или сочетанной (наблюдается поражение нескольких органов и систем, например, разрыв мочевого пузыря и перелом таза или повреждение поджелудочной железы и перелом плеча).
Симптомы
В анамнезе выявляется характерная травма, пациент жалуется на боль в животе. Отсутствие боли не является основанием для исключения диагноза тупой травмы живота: в светлом промежутке боль бывает незначительной, в эректильной фазе шока пострадавший может недооценивать тяжесть своего состояния и не замечать боли; при наличии других повреждений (например, переломов ребер или костей конечностей) боль в животе может уходить на второй план и не осознаваться из-за интенсивного болевого синдрома в другой части тела; в торпидной фазе шока жалобы могут отсутствовать из-за снижения чувствительности, угнетенности и безучастности больного, нарушений сознания и т. д.
В области передней брюшной стенки, нижних ребер, боковых отделов живота и поясницы иногда видны гематомы и ссадины. Мышцы передней брюшной стенки напряжены (следует учитывать, что при истощении, атрофии мышц, а также утолщении жирового слоя и жировом перерождении мышц напряжение может быть слабым, едва заметным). Выявляется болезненность при пальпации живота, при внутрибрюшных повреждениях определяются положительные симптомы раздражения брюшины.
При наличии 500 и более мл. крови, истекшей из поврежденного сосуда или паренхиматозного органа, можно определить притупление звука при перкуссии живота. При аускультации отмечается ослабление перистальтики. Из других симптомов могут присутствовать тошнота, рвота, отсутствие или изменения стула, кровь в моче, учащенное болезненное мочеиспускание и т. д. В числе общих неспефицических признаков – учащение пульса, снижение АД и увеличение шокового индекса.
В ряде случаев характерные симптомы позволяют травматологу или абдоминальному хирургу заподозрить повреждение того или иного органа еще до проведения инструментальных исследований. Так, при разрывах тонкой и толстой кишки появляется распространяющаяся, усиливающаяся боль в животе, тошнота и рвота, может развиваться травматический шок. При этом при разрывах толстой кишки напряжение брюшной стенки выражено ярче, нередко выявляются признаки внутрибрюшного кровотечения.
При травме печени обычно возникает обильное внутреннее кровотечение. Состояние пациента быстро ухудшается, развивается гиповолемический шок, возможна потеря сознания. Если контакт с больным сохранен, выявляются жалобы на боль в правом подреберье, иррадиирующие в правое надплечье. Давление снижено, дыхание и пульс учащенные, кожа бледная. При повреждении селезенки в ряде случаев также наблюдаются признаки массивного внутреннего кровотечения, однако боль беспокоит не справа, а слева. Иногда (при подкапсульном разрыве) состояние пациента в первые дни или даже недели может оставаться удовлетворительным.
При повреждении поджелудочной железы пострадавший жалуется на резкую боль в подложечной области, отмечается напряжение мышц брюшной стенки и вздутие живота. При повреждении почки возникает макрогематурия и боль в области поясницы. При внебрюшинных разрывах мочевого пузыря выявляется отек промежности и ложные позывы на мочеиспускание, при внутрибрюшинных повреждениях мочевого пузыря наблюдаются частые ложные позывы, боль внизу живота, вздутие живота и ослабление перистальтики.
Диагностика
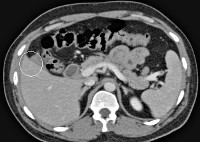
Пострадавшего с подозрением на закрытую травму живота немедленно доставляют в медицинское учреждение, назначают анализы крови и мочи, определяют группу крови и резус-фактор. В остальном схему обследования составляют индивидуально. Для исключения внутрибрюшного кровотечения (в том числе подкапсульного) и оценки состояния внутренних органов используют УЗИ, КТ, МСКТ. Если эти исследования недоступны, при подозрении на разрыв полых органов применяют рентгенографию брюшной полости.
При подозрении на повреждение мочевого пузыря выполняют катетеризацию, при необходимости проводят восходящую цистографию. Наиболее точным и эффективным методом диагностики повреждений органов брюшной полости является лапароскопия, позволяющая визуально оценить состояние внутренних органов, степень их разрушения, источник и интенсивность кровотечения и, таким образом, максимально четко определить показания к хирургическому вмешательству и тактику оперативного лечения.
Лечение тупой травмы живота
Лечение ушибов, разрывов фасций и мышц брюшной стенки консервативное. При повреждении полых и паренхиматозных органов показана экстренная операция – ушивание, резекция или удаление органа. Вмешательство проводят на фоне интенсивных противошоковых мероприятий: переливания крови и кровезаменителей, искусственного дыхания, стимуляции сердечной деятельности, контроля и стимуляции диуреза и т. д. В послеоперационном периоде продолжают интенсивную терапию, назначают антибиотики и анальгетики.
Прогноз и профилактика
Как лечить травмы брюшной полости
Травмы брюшной полости — открытое или закрытое повреждение области живота, которое сопровождается нарушением целостности внутренних органов или не затрагивает их. Травмы разделяются на две категории:
Причины травм брюшной полости — механические. Это может быть падение, столкновение с твёрдым предметом, авария, нападение злоумышленников и так далее.
Симптоматика травмы зависит от её вида, наличия повреждений внутренних органов. Например, открытые раны можно определить визуально, они дают о себе знать кровотечением. Ушибы брюшной стенки сопровождаются болью в области повреждения, которая усиливается при чихании, кашле, дефекации. При разрыве мышц симптомы более выражены.
Специфические симптомы возникают при повреждениях и разрывах внутренних органов:
Методы лечения
При любой, даже незначительной травме живота, следует немедленно вызвать медиков. До их приезда желательно занять полусидячее положение, приложить к животу холод.
Лечение травм брюшной полости зависит от их типа, степени и локализации и может проводится в виде:
Первичной хирургической обработки
Такой метод лечения показан при поверхностных непроникающих ранах и заключается в промывании повреждённого участка, иссечении сильно загрязнённых или нежизнеспособных тканей и наложении швов.
Консервативного лечения
Показано при ушибах брюшной стенки, разрывах фасций и мышц. Заключается в иммобилизации, обеспечении покоя и при необходимости — назначении обезболивающих препаратов.
Пункции или дренирования гематомы
Если после травм образовалась гематома среднего размера, врач удаляют в ходе пункции. Крупные гематомы требуют вскрытия и последующего дренирования.
Экстренной операции
Показана при внутрибрюшных кровотечениях, разрывах внутренних органов. Врач делает разрез брюшной стенки, проводит ревизию органов, после выявления повреждений накладывает швы или выполняет резекцию. После операции пациенту назначают анальгетики и курс антибактериальной терапии.
Статью проверил
Дата публикации: 16 Марта 2021 года
Дата проверки: 16 Марта 2021 года
Дата обновления: 28 Декабря 2021 года
Содержание статьи
Лечение травм брюшной полости в клиниках ЦМРТ
При травмах брюшной полости незамедлительно обращайтесь в клинику ЦМРТ. Мы окажем первую помощь, при необходимости проведем экстренную операцию и подберем медикаментозное лечение.
Первая помощь при ДТП: спасти жизнь
Поделиться:
Может сложиться так, что в этот момент вы будете выглядеть красиво, молодо, в хорошем пиджаке или платье. А может, и не очень красиво, например, без нижней челюсти, с раздробленным черепом, со сшитым криво скальпом. И будут вас хоронить в закрытом гробу, быстро и без лишнего пафоса.
Хотя я уверен — нет, у вас нет таких извращенных фантазий, как у меня. А у меня есть, поскольку я насмотрелся на людей, которых привозят после автодорожной аварии. Я, уже стоя на остановке могу представить непристегнутого водилу в момент, когда машина валится на бок в обрыв, а он вытряхивается в окно, и вся полуторатонная махина давит его, выпуская кишки. Я и такое видел.
И все из-за того, что некоторые так до сих пор и не поняли, что машина — это не взрослая игрушка, а средство повышенной опасности.
Так как же уберечься от дорожно-транспортных происшествий? Во-первых, правила дорожного движения — та библия, которая убережет ваше здоровье и здоровье ваших близких. Главное, что нужно сделать, пристегнуть ремни безопасности. И уж тем более, если вы хорошие родители, то пристегните ребенка в машине! Конечно, нужно соблюдать скоростной режим. А еще однажды мой друг, полицейский, сказал: «Володь, помни — на дороге все дураки! У любого человека бывают периоды, когда его клинит, когда он невнимательный, когда он путает педали газа и тормоза. Поэтому никогда не отвлекайся от происходящего на дороге и всегда будь готов среагировать на неадекватные действия очередного дурака».
А что делать, если вы увидели автодорожную аварию, — обязаны ли вы помогать? Обязаны! За неоказание помощи и оставление в опасности существует уголовная ответственность. И даже если уголовный кодекс вам не указ, просто будьте людьми, остановитесь, узнайте — нужна ли помощь. Как вы можете помочь?
Порядок оказания помощи при ДТП
1. Первое, что необходимо сделать, — обеспечить безопасность пострадавшим и спасателям. Обязательно установите знак аварийной остановки и световую сигнализацию. Знак ставят на расстоянии не менее 15 метров в населенных пунктах и 30 метров вне.
Нередко пострадавшие в шоке вылетают под колеса проезжающих автомобилей, в надежде, что те остановятся. А бывают случаи, когда самих спасателей ночью сбивает машина.
2. Второе — вызвать спасателей: 0911 либо 112, бригаду скорой помощи — 03 (с мобильного: 003 или 030).
Во время переговоров необходимо кратко описать ситуацию, количество, пол, примерный возраст пострадавших, видимые повреждения и место аварии. Оставьте свои координаты, чтобы позже знали, кому вручить медаль за помощь, и могли перезвонить для уточнения места аварии.
3. Третье — непосредственная помощь. Она начинается с эвакуации травмированного из автомобиля. Вот тут вы должны помнить вечное правило: НЕ НАВРЕДИ!
Откройте дверь, а если не получается — аккуратно выбейте стекло и отожмите створку. Помогите пострадавшему выбраться. Если его зажало, не выдергивайте! Не получилось — значит, ждите спасателей, у них больше возможностей. В этом случае — обеспечьте пожаро- и электробезопасность автомобиля: отключите зажигание, уберите клеммы с аккумулятора. Пострадавшего укутайте, дайте таблетку анальгина из аптечки.
Если вы один, подхватите за пострадавшего со стороны спины, проведя руки под его подмышками, ухватитесь за предплечья, вытаскивайте пострадавшего так, чтобы его голова лежала у вас на груди (делайте всё спокойно, без суеты, не переусердствуйте). Уложите его на жесткую поверхность, без камней и лишних предметов, под голову положите небольшой валик.
Оцените степень сознания. Если в сознании, спросите о его самочувствии, что беспокоит, не тяжело ли дышать, чувствует ли он конечности. Пусть подвигает руками, ногами.
Дыхание и пульс
Если пострадавший без сознания, определите — дышит ли? Дыхание определяется по ритмичным движениям живота, ухом послушайте движения воздуха у рта. Пощупайте пульс на шее (указательным и средним пальцем начиная от угла нижней челюсти двигайтесь вниз, попадете в ямку, где пульсация наиболее явная. Давить сильно не нужно, не перекрывайте кровоток).
Если есть пульс, но страдает дыхание. Запрокиньте голову назад (нельзя при подозрении на перелом позвоночника!), откройте рот, выдвиньте вперед нижнюю челюсть. Таким образом в подавляющем большинстве случаев облегчится проходимость дыхательных путей. Если во рту есть сгустки крови, слизи, инородные тела, оберните палец чистой тканью и попытайтесь убрать все. Кроме того, в аптечке вы найдете воздуховод. Благодаря ему можно улучшить проходимость дыхательных путей. Когда будете вставлять воздуховод в рот, убедитесь, что этим прибором вы не запрокидываете язык.
Если нет дыхания, но есть пульс, сделайте вдох в пострадавшего, предварительно зажав его нос и наложив повязку на рот. Убедитесь, что во время вдоха поднимается грудная клетка, а пассивный выдох чувствуется по шуму и движению воздуха.
Нет дыхания, нет пульса — медлить и ждать помощи от медиков нельзя! Это состояние называется «клиническая смерть». Вам немедленно нужно проводить комплекс реанимационных мероприятий, о котором я напишу отдельно.
Телесные повреждения
Если дыхание и сердцебиение на данный момент не страдают, пора обратить внимание на кожные покровы. Есть ли признаки внешнего кровотечения? Оно бывает трех видов: капиллярное, венозное и артериальное.
1. Капиллярное кровотечение характерно диффузным пропитыванием тканей темной кровью, оно не интенсивное, не угрожающее. Останавливается простой давящей повязкой (не забудьте обработать рану раствором йода или бриллиантовой зелени).
2. Венозное кровотечение характеризуется постоянным, достаточно интенсивным истечением темной крови. После обработки раны наложите давящую повязку. Кровотечение легко остановить легким сдавлением тканей ниже раны.
3. Артериальное кровотечение интенсивное, пульсирующее алой кровью. Здесь промедление смерти подобно! Как только увидели такую рану, сильно пальцами прижмите сосуд. Если поврежденный сосуд поверхностный, то вам удастся остановить кровотечение, сильно сжав ткани чуть выше раны. Кстати говоря, в этой же аптечке возьмите перчатки, инфекцию еще никто не отменял. Достаньте жгут.
Жгут при артериальном кровотечении накладывают выше раны, с силой обматывая вокруг конечности. Обязательно запишите время установки жгута!
Часто бывает так, что по запаре спасающие забывают, что необходимо через каждые полчаса зимой и не более чем через час летом расслаблять жгут, дать кровотоку временно восстановиться и подпитать ткани, — привозят таких пациентов уже готовых к ампутации конечности.
Во время расслабления жгута применяйте пальцевое прижатие раны.
Нет жгута — применяйте закрутки из ткани (бинт, косынка, мягкая ткань), с фиксацией палочкой. Нельзя делать закрутки из веревок, шнурков.
Раны головы следует обработать антисептиком и наложить повязку. Снятый скальп уложить обратно, как получится, и зафиксировать круговой повязкой.
Проникающее ранение в грудную клетку. При этом во время вдоха больного в плевральную полость с шумом всасывается воздух. Воздух начнет заполнять плевральную полость, сдавливать легкие, сердце, аорту и другие органы, резко нарушая их функцию. Чтобы этого не допустить, нужно немедленно закрыть рану либо герметизирующей тканью из аптечки, либо пакетом, полиэтиленом, лейкопластырем. Фиксировать повязку лучше на выдохе.
Ранение в живот. Таким пациентам легче, когда они приводят колени к туловищу (так их и транспортируйте). Если открытая рана — обработайте из аптечки антисептиком и наложите повязку. Все проникающие инородные тела (ножи, стекла, осколки) оставляем на месте, фиксируем их повязкой, чтоб не нанести большего вреда, и отправляем в больничное учреждение. Хирурги разберутся, что к чему.
Пить, есть пациентам с травмами нельзя, как бы они ни просили! Только врач может дать разрешение на принятие пищи. Это связано с риском анестезии, риском аспирации рвотными массами, при ранах кишечника — истечением содержимого в брюшную полость.
Переломы конечностей. Боль, неестественное положение травмированной конечности, осколки кости в ране говорят о травме кости. Без фиксации такой конечности транспортировать пациента нельзя, поскольку осколками можно повредить окружающие рану ткани.
Используют специальные медицинские шины, но можно обойтись и подручными материалами (лыжи, лыжные палки, доски), в месте соприкосновения с костью под них подкладывают вату или ветошь. Нужно фиксировать не менее двух суставов, дабы конечность была обездвижена полностью. Шину накладывают поверх одежды, после обработки раны. Синюшная, холодная конечность может говорить о избыточном сдавлении тканей бинтом.
При подозрении на перелом шеи — а сейчас уже при любых автоавариях — накладывают воротник на шею. Нет специального — можно соорудить из полотенец. Вообще, пациентов с травмой позвоночника транспортируют на жесткой поверхности, вроде двери, на спине или на животе.
Сегодня я вам изложил базовые знания и умения очень сжато и кратко, но и они вам дадут возможность не растеряться и не навредить пострадавшему, а при правильном выполнении — даже помочь.
Товары по теме: [product](аптечка первой помощи)
Как справиться с отёком после ушиба
Ушиб — одна из самых безобидных в плане последствий травм, при этом одна из самых неприятных. Они сильно болят, создают припухлость и отёк. Справиться с последствиями ушиба можно намного быстрее, если знать несколько хитростей.
Что происходит при ушибе
Многие ошибочно считают ушиб безобидной травмой. На самом деле он может быть опасен, особенно если затрагивает внутренние органы. Ушиб — это повреждение мягких тканей без значительного разрушения их структуры. При этом лопаются сосуды, из которых в межтканевое пространство выделяется жидкость, где и накапливается.
По степени повреждения тканей различают:
При подозрении на ушиб нужно удостовериться в отсутствии перелома, поэтому требуется обращение к травматологу.
Симптомы ушиба
Самостоятельно отличить ушиб от закрытого перелома удаётся не всегда. Считается, что при лёгком повреждении боль становится менее выраженной через 2–3 часа после травмы. Но в реальности часто бывает так, что перелом почти не беспокоит, а ушиб доставляет массу неприятных ощущений даже во второй и последующие дни.
Основные симптомы ушиба:
Кровоподтёки и отёк могут появиться сразу же после травмирования или через несколько часов. Их выраженность зависит от глубины поражения. Боль усиливается при надавливании, а отёчность иногда нарастает несколько дней. Поскольку признаки ушиба и перелома схожи, лучше провести рентгенологическое исследование, чтобы убедиться в целостности костей.
Записаться на прием
к врачу травматологу-ортопеду
можно по телефону
или с помощью системы онлайн-записи на сайте
Варианты лечения
Самый простой способ помощи при ушибе — холод. Прикладывать лучше мокрую ткань, а не лёд, чтобы снизить риск отрицательной реакции кожи на воздействие. Если под рукой только замороженные предметы, стоит обернуть их тканью или полотенцем. Воздействие холода не только уменьшит припухлость, но и снизит выраженность болевых ощущений. Компрессы желательно делать каждые 2 часа, продолжительность воздействия — 5–10 минут. Оставлять надолго не рекомендуется, так как возможны отрицательные реакции со стороны кожи и сосудов.
Ускорить восстановление помогают мази двух типов: на основе экстракта пиявки — СинякOff, и с веществами, корректирующими микроциркуляцию, — Троксерутин. Достаточно наносить их на проблемный участок 2 раза в день, чтобы был заметный эффект. Они улучшают кровообращения, чего отёк рассасывается быстрее.
Из-за ушиба человеку может стать тяжело двигать повреждённой частью тела. Рекомендуется наложить повязку из эластичного бинта, чтобы меньше беспокоить травмированный участок. Фиксация должна быть плотной, но не сдавливать ткани и органы.
Как помочь изнутри
Помощь при серьёзных ушибах нужна не только внешняя, но и изнутри. Пить лекарственные препараты не обязательно, чтобы не создавать нагрузку на печень. Есть натуральные способы поддержать организм:
Из аптечных витаминов можно употреблять Аскорутин. Это недорогой, но эффективный способ укрепить сосуды
Помните, что поставить точный диагноз, определить причины и характер заболевания, назначить эффективное лечение может только квалифицированный врач. Записаться на прием к нашим специалистам или вызвать врача на дом Вы можете по телефону
Будьте здоровыми и счастливыми!
Наша команда
Ершов
Всеволод Евгеньевич
Записаться
Травматолог-ортопед, врач высшей категории
Песчаный
Михаил Иванович
Записаться
Травматолог-ортопед
Рассказов
Леонид Витальевич
Записаться
Травматолог-ортопед, заслуженный врач РФ
Шалатонов
Никита Николаевич
Записаться
Травматолог-ортопед
Если болят колени: что делать и к кому обращаться?
Боль в коленном суставе не только доставляет дискомфорт, но и может стать причиной снижения подвижности. Иногда она возникает как следствие опасного системного заболевания. Если сильная боль в колене появилась после травмы, нужно обратиться к хирургу-травматологу. Во всех остальных случаях стоит посетить терапевта для назначения обследования, а по его результатам и лечения.
© 2012-2020 ООО медицинский центр
«Клиника мужского и женского здоровья»
Лицензия №ЛО-69-01-001044 от 23.05.2013
г. Тверь, ул. Желябова, 75 Смотреть на карте