что делать если надорвал шею
Травмы шеи
Травмы шеи, оказание первой помощи. Временная остановка наружного кровотечения при травмах шеи
Наиболее быстрым способом является пальцевое прижатие сонной артерии между раной и сердцем, производимое на передней поверхности шеи снаружи от гортани по направлению к позвоночнику на стороне повреждения четырьмя пальцами одновременно или большим пальцем.
При затруднениях с определением места надавливания возможно использовать прямое давление на рану.
При наличии венозного кровотечения для его остановки используется давящая повязка.
Повреждение шейного отдела позвоночника
Достаточно серьезной травмой является повреждение шейного отдела позвоночника, которое может развиться, например, при дорожно-транспортном происшествии (при ударе сзади или наезде на препятствие может возникнуть так называемая «хлыстовая» травма, приводящая к повреждению шейных позвонков вследствие резкого разгибания или резкого сгибания шеи), падении с высоты, нырянии и т.д. При травме шейного отдела позвоночника с повреждением спинного мозга пострадавший может быть в сознании, но полностью или частично обездвижен. Вывихи и переломы шейных позвонков проявляются резкой болью в области шеи. Пострадавший может поддерживать голову руками, мышцы шеи будут напряжены.
Экстренное извлечение
При экстренном извлечении пострадавшего необходимо использовать фиксацию шеи рукой.
Перемещение пострадавшего
При перемещении пострадавшего необходимо фиксировать его голову и шею вручную предплечьями.
Подручные средства для фиксации шейного отдела позвоночника
В качестве подручных средств для фиксации шейного отдела позвоночника могут быть использованы элементы одежды (курка, свитер и т.п.), которые оборачивают вокруг шеи, предотвращая сдавление мягких тканей и органов шеи, но добиваясь того, чтобы края импровизированного воротника туго подпирали голову.
Наличие в оснащении табельных устройств для фиксации шейного отделал позвоночника
При наличии в оснащении табельных устройств для фиксации шейного отдела позвоночника (шейные воротники, шейные шины) необходимо использовать их в соответствии с их инструкциями по применению. Подобные устройства накладываются вдвоем, при этом один из участников оказания первой помощи фиксирует голову и шею пострадавшего своими руками, помощник располагает заднюю часть воротника на задней поверхности шеи пострадавшего. После этого загибает переднюю часть вперед и фиксирует (способ фиксации определяется конструкцией воротника).
Оказание первой помощи
При оказании первой помощи следует помнить, что смещение поврежденных шейных позвонков может привести к тяжелым последствиям, вплоть до остановки дыхания и кровообращения.
Если заклинило шею, что делать?
Все чаще люди обращаются к врачу с проблемами в шейной позвоночной зоне. Это связано, в основном, с образом жизни. Участились случаи патологий шейных позвонков, поскольку многие пренебрегают здоровьем, не принимают профилактических мер, выбирают сидячую работу, не выполняют физические упражнения и впускают в свою жизнь провоцирующие факторы. Но есть патология, которой подвержены даже дети – нарушение движения в шейной зоне. Общеизвестное название явления – «шею заклинило». Еще это называют шейный прострел. Это может случиться с человеком в любом возрасте, при любых обстоятельствах и по разным причинам. Что делать в такой ситуации – полезно знать.
Как и почему возникает шейный прострел
Хотя бы однажды в жизни подобное пришлось испытать, наверное, каждому. Внезапно шея как бы спазмируется и застывает, невозможно повернуть голову и даже слегка наклонить – это вызывает сильную боль. Болит даже без движений, глубоко и точечно. Причин несколько.
Кстати. В некоторых случаях данный шейный «паралич» возникает в качестве симптома серьезного и сложного заболевания. Но иногда это происходит у совершенно здоровых людей, не страдающих болезнями позвоночника.
Таблица. Причины шейного прострела.
· межпозвоночная грыжа в шейной зоне;
· шейный остеохондроз;
· шейный спондилез.
Совет. Какой бы вариант не стал причиной шейного прострела, лучше не заниматься самодиагностированием и самолечением, а позволить определить точную причину врачу. После профессиональной диагностики и постановки диагноза лечение может быть самостоятельным в домашних условиях, если врач санкционирует это.
Описание симптомов и диагностика
Когда заклинило шею, распознать заболевание несложно. Оно проявляется одинаково практически у каждого, с небольшими вариациями. Типичен ряд симптомов.
Кстати. Первое, что стоит предпринять при возникновении болевых ощущений, постараться определить, в какой именно точке возник болевой синдром, и заклинило шею. Если ближе к затылку – это верхний синдром, если простреливает вниз к плечам – нижний. От этого зависит диагноз.
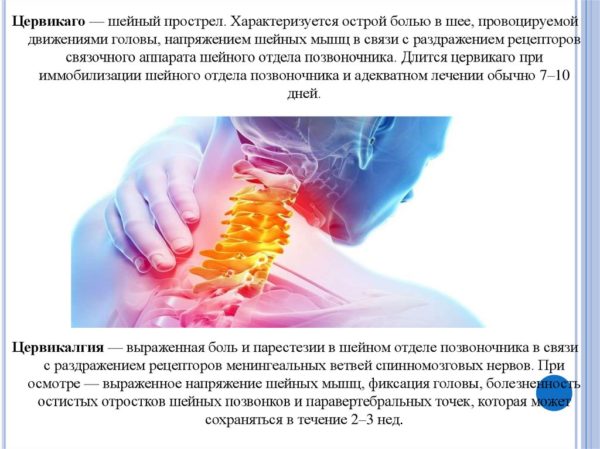
Медицинское название шейного прострела – цервикаго. Характеристики этого синдрома следующие:
Если синдром осложнен головокружениями, вегетативной дисфункцией, расплывчатостью зрения и другими неврологическими симптомами, речь о неврологическом заболевании цервикалгия.
Если вы хотите более подробно узнать, что делать, если заклинило шею, в домашних условиях, а также рассмотреть причины появления дискомфорта, вы можете прочитать статью об этом на нашем портале.
Диагностика
Что делать, если заклинило шею? Обратиться к специалисту. Но перед этим можно попробовать самостоятельно определить причину и оценить возможные последствия. Существует четыре разновидности данной патологии. Они различаются по локализации, силе боли, ее характеру и другой специфике.
Таблица. Разновидности цервикаго.
| Разновидность | Характеристики |
|---|---|
| Плечелопаточный периартрит | Из названия ясна локализация данного синдрома – боль пациент ощущает в области лопатки, в плече и шее. Он возникает, в основном, потому что слишком большое напряжение перенесла шейно-плечевая мускулатура. |
| Плече-кистевой | Вызывает жгущие простреливающие боли в шее, которые спускаются к плечу и иррадиируют в кисть руки. При данном недуге опухает место прострела и может подняться температура. Чаще всего является следствием инфекций (гриппа и других). |
| Компрессионный | Возникает вследствие компрессии при перенапряжении мышц. Ему характерны наиболее острые боли, которые развиваются в шее и распространяются вглубь до стыка плечевого сустава с грудной клеткой. |
| Дегенеративный | Самый опасный вид цервикаго, возникающий при наличии дегенеративно-дистрофических изменений в позвонках шеи или межпозвоночных дисках, вследствие травм или заболеваний. |
В последнее время пациенты обращаются к врачу реже, они стараются пересидеть дома практически все заболевания, которые не считают опасными (и даже переходить на ногах, отправляясь на работу). Но если с кашлем и насморком, даже невысокой температурой, можно заниматься повседневными делами и даже выполнять работу, то при заклинившей шее работоспособность резко падает, и делать что-либо, даже совершать простые движения, становится трудно.
Важно! Если вы чувствуете, что вас просквозило или накануне вы перезанимались спортом, поднимали тяжести, словом, синдром – следствие первых трех строк вышеприведенной таблицы, можно попытаться справиться с ним самостоятельно. Если причина – четвертая строка, к врачу нужно идти однозначно, даже не пытаясь заняться самолечением.
Чтобы разобраться с заклинившей шеей, врач проведет физикальный осмотр (предварительно выслушав и записав характер жалоб пациента), пальпирует болевую область.
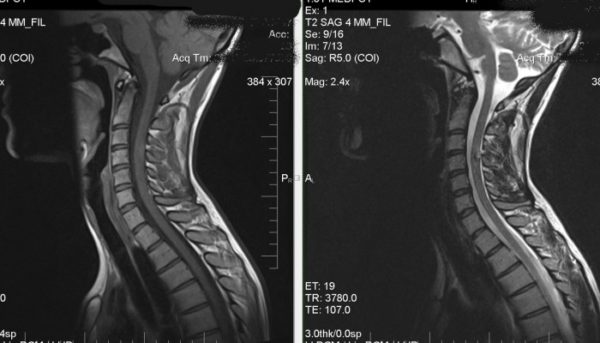
Затем пациент будет отправлен на аппаратное исследование, скорее всего, магнитно-резонансную томографию, которая покажет все мягкие ткани шеи и позволит определить, какие в них произошли изменения, что обнаружит причину боли. Также может проводиться и электромиография, которая позволит отследить мышечные реакции.
Совет. К какому врачу обращаться, если заклинило шею? В списке: терапевт, вертебролог, ревматолог, невролог, травматолог. Они все помогут избавиться от боли, назначив эффективное лечение.
Лечение шейного прострела
В зависимости от причины, назначается индивидуальная терапия. Можно лечить прострел как амбулаторно, так и дома. В стационар при данном заболевании обычно не кладут. Исключение – дегенеративный цервикаго, при котором первопричиной является серьезное заболевание позвоночника, возможно, требующее хирургического лечения.
Кстати. Операция чаще всего назначается при межпозвоночной грыже. Если она выросла в шейной зоне, рано или поздно шею заклинит, и это будет являться симптомом о серьезности ситуации и, возможно, необходимости оперативного вмешательства.
Также хирургически проблема будет решаться в случае, если в течение полугода и более предпринимались все консервативные терапевтические меры по снятию боли, но прекратить ее не удалось.
Консервативная терапия
В первую очередь необходимо устранить боль и снять воспалительный процесс. Для достижения антивоспалительного эффекта обычно назначают «Ибупрофен» и другие нестероиды группы.
Антиболевого эффекта удается достичь, принимая препараты перорально и наружно:
Параллельно с лечением необходимо укреплять здоровье, спать на ортопедическом матрасе и подушке, полноценно питаться, соблюдая витаминный и минеральный баланс, делать зарядку.
Кстати. При частых прострелах может быть назначен курс витамина В инъекционно внутримышечно. Он поможет улучшить общее состояние и иммунитет.
Если мышцы продолжают быть напряженными, и спазм не проходит, могут быть выписаны миорелаксанты. Для закрепления результатов медикаментозного лечения назначается физиотерапия и массаж.
Первая помощь
Проснувшись, и обнаружив, что шею защемило, можно предпринять следующие действия.
Если вы уверены, что заболеваний позвоночника нет, а прострел связан с простудой, возможны следующие действия:
Если вы хотите более подробно узнать, какие бывают виды мазей, состав и применение обезболивающих мазей для спины, вы можете прочитать статью об этом на нашем портале.
Совет. Если в течение трех дней и более вы пытаетесь снять синдром, но он не проходит, значит это не сквозняк или неудачные занятия на тренажерах. Обязательно сходите к врачу.
Профилактика
Чтобы шею не заклинило в самый неподходящий момент, можно кое-что сделать предварительно, в качестве профилактики.
Фанатично следовать этим предписаниям не стоит, достаточно стараться поддерживать здоровый образ жизни и избавляться от вредных привычек, которые могут спровоцировать приступ цервикаго.
Любые проблемы с позвоночником могут обернуться серьезным заболеванием, которое может стать причиной значительного ухудшения качества жизни и даже привести к инвалидности.
Видео — Прострел в шею. Что делать, если шея не ворочается?
Хлыстовая травма шеи
Поделиться:
Обычно самым безопасным местом в автомобиле считается сиденье, находящееся за водителем. Сюда чаще всего ставят детское кресло и сажают пожилых людей и женщин. Но, несмотря на относительную безопасность, даже там необходимо быть надежно пристегнутым.
Самая распространенная травма
Дело в том, что при аварии, когда когда один автомобиль врезается в другой сзади, или при сильном торможении у пассажиров на заднем сиденье происходит двухэтапное резкое движение сгибания-разгибания в шейном отделе позвоночника, из-за чего может произойти травматическое повреждение суставов позвоночника, связок, мышц, а иногда и нервных корешков. Такое повреждение называют хлыстовой травмой шеи. Впрочем, иногда медики предлагают другие названия — цервикокраниальная акцелераторная травма или дисторсионная травма шейного отдела.
Среди пациентов с хлыстовой травмой шеи женщин в 2,5 раза больше, чем мужчин, преимущественно это женщины 30–50 лет. Объяснением может служить меньшая сила мышц шеи у лиц женского пола, а может быть, все дело в том, что женщины чаще обращаются за медицинской помощью.
Даже в отсутствие явных повреждений шеи такая травма может вызывать длительную боль в шее, кривошею, цервикобрахиалгию, головную боль. Эти симптомы часто сопровождаются головокружением, нечеткостью зрения, вегетативными симптомами, включая эректильную дисфункцию, стойкие умеренные нейропсихологические нарушения, астеноневротические проявления.
Некоторые специалисты утверждают, что порой никаких последствий хлыстовая травма не имеет и что болезненные ощущения обусловлены комплексом психогенных, психосоциальных и социальных факторов, а иногда являются простой симуляцией. Ранее был даже предложен термин — хлыстовой невроз. Но в связи с развитием КТ и МРТ травмы шейного отдела позвоночника и прилегающих к нему органов и тканей стали лучше диагностировать и, соответственно, лучше лечить.
Симптомы хлыстовой травмы
Ведущими симптомами, практически всегда сопровождающими хлыстовую травму, являются боль в области шеи и плечевого пояса, которая усиливается при движениях головой и руками, сопровождается ограничением движений в шее (в первую очередь при нагибании головы), и головокружение, которое наблюдается приблизительно в 20–25 % случаев травмы, оно может сочетаться с нарушением равновесия.
Нередко возникает и головная боль, которая чаще локализуется в затылке, но иногда иррадиирует в висок, глазницу. Характерны также кохлеарные (шум, звон в ушах) и зрительные (нечеткость изображения, пелена перед глазами) нарушения, могут наблюдаться парестезии в области лица. Почти в трети случаев развиваются неспецифические умеренно выраженные когнитивные нарушения: снижение способности концентрировать внимание, негрубые расстройства памяти. Часто отмечаются изменения настроения (тревожность, подавленность). Надо отметить, что после травмы шея очень часто становится зоной психологической фиксации. Постоянная боль в шее после травмы провоцирует депрессию, в то же время тревожные и конверсионные расстройства способствуют хронизации боли.
Читайте также:
Психовегетативный синдром
У большинства пострадавших симптомы регрессируют в течение 1–6 месяцев после травмы (6 месяцев — достаточный срок для полного заживления мягкотканных повреждений). В целом, по данным литературы, у 60 % пациентов, перенесших хлыстовую травму, улучшение наступает в течение первого года, у 32 % — в течение последующего года, а у 8 % больных симптомы становятся перманентными, т. е. развивается «постхлыстовой синдром». Чем дольше сохраняются симптомы, тем выше вероятность того, что они останутся надолго. Такую хлыстовую травму лечат неврологи и травматологи.
Как лечат повреждение шеи?
Самый основной метод лечения — фиксация шейного отдела позвоночника в правильном положении с помощью жесткого или полужесткого (шина Шанца) шейного воротника. Это нормализует кровообращение и ускоряет восстановление поврежденных структур. Если не выявлено переломов или нестабильности шейных позвонков, иммобилизация нужна только на первые 4–5 дней. Шейный воротник рекомендуют надевать не более чем на 72 часа — более длительное постоянное ношение замедляет процессы заживления. То есть можно носить, не снимая, первые 3 дня, а потом — надевать на 5–6 часов с часовыми перерывами.
Как ни странно, но важнейшая роль в лечении хлыстовой травмы принадлежит психотерапии — в первую очередь в предупреждении и лечении постхлыстового синдрома. Врачи знают, как важно объяснить больному механизм травмы, внушить уверенность в возможности полного восстановления, обучить правильным позам при работе, методам релаксации.
Как предупредить хлыстовую травму
Очень важно, каждый раз садясь в машину, проверять, правильно ли настроены в ней подголовники. Желательно, чтобы верхний край подголовника находился на уровне вашей макушки (как минимум на уровне глаз) или чтобы самая выпуклая часть подголовника была на уровне середины вашего уха, а сам подголовник — как можно ближе к затылку, почти соприкасаясь с волосами.
Если вы все-таки перенесли хлыстовую травму, то вам придется сидеть прямо во время чтения, письма, работы за компьютером, следить за осанкой, спать на небольшой упругой или специальной ортопедической подушке, три раза в день растирать шею нежными, щадящими движениями. Да, как в рекламе! И не рекомендуется надолго запрокидывать голову, часто поворачивать ее в сторону боли, наклонять, поднимая предмет, долго читать или писать наклонившись, а также спать на высокой подушке.
Хлыстовая травма шеи
Хлыстовая травма шеи
Позвоночник представляет собой длинный столб из костей, дисков, связок и мышц, который простирается от основания черепа до кончика копчика. Шейный отдел поддерживает голову, защищает нервы и спинной мозг, и позволяет двигаться в необходимом объеме. Основной несущей структурой являются позвонки. Между каждыми двумя позвонками есть диск. В задней части каждого позвонка присутствуют два фасеточных сустава, по одному с каждой стороны. Суставы имеют такую форму, что позволяют совершать плавное движение вперед-назад и вращение, в то же время, ограничивая избыточные движения. Мышцы и связки окружают и поддерживают позвоночник. Все эти структуры иннервированы, и повреждение любой структуры может быть причиной боли.
Причина болей
Симптомы хлыстовой травмы
Диагностика хлыстовой травмы
Лечащему врачу необходима информация о симптомах, о том, как произошла травма (авария), а также проведение медицинского осмотра. Это позволит медицинскому работнику выяснить есть ли необходимость проведения диагностических процедур или с этим можно подождать. Пациентам, у которых сохраняется симптоматика в течение нескольких недель может потребоваться следующая диагностика:
Лечение хлыстовой травмы
Лечение хлыстовой травмы заключается:
Хирургическое лечение назначается только при наличии нарушения целостности структур шейного отдела позвоночника и стойкой резистентной к лечению симптоматике.
Надрывы мышц
Надрывы мышц в 70% случаев получают люди, которые профессионально занимаются спортом. В зоне риска футболисты, тяжелоатлеты, пловцы, теннисисты и танцоры. Но травмы мышц бывают не только у профессионалов. Обычные люди также сталкиваются с надрывами и микроповреждениями, только часто не знают, как диагностировать и лечить это заболевание.
Основные причины
Зоны, где мышца переходит в сухожилие, наиболее уязвимые. Надрывы чаще всего появляются в спине, бедрах, предплечьях, икрах и плечах. Брюшные мышцы, шея и грудная клетка травмируются намного реже.
Повреждения мышечных волокон вызывают:
К надрывам мышц приводят удары, падения и порезы. Риск серьезных повреждений возрастает, если пациент – пенсионер или человек, который недавно перенес инфекционное заболевание. В пожилом возрасте структура мышечных волокон нарушается, и они становятся более восприимчивыми к механическим повреждениям и растяжениям. Похожие изменения происходят в мягких тканях и во время серьезной болезни.
Надрывы условно делят на два типа:
Продольные надрывы проходят вдоль волокон. Повреждения такого типа легче поддаются лечению, поэтому восстановление занимает 1–2 месяца. Поперечные надрывы более сложные и серьезные. Регенерация мышц длится в 1,5–2 раза дольше. При поперечном типе повышается риск повторного надрыва или даже разрыва мышечных волокон.
Повреждения также бывают дегенеративными и травматическими. К дегенеративным относятся надрывы, которые появляются из-за частых микротравм мышечных волокон. Этот тип повреждений характерен не только для спортсменов, но и для учителей, парикмахеров, строителей и представителей других профессий, связанных с постоянными нагрузками на какую-то одну часть тела. Например, на руку или бедро.
Травматические надрывы – результат падения или резкого движения. Они делятся на три типа: свежие, несвежие и застаревшие.
Симптомы
Самый распространенный признак надрыва – внезапная и резкая боль в травмированной зоне. Дискомфортные ощущения усиливают при стретчинге (растяжке) и пальпации пострадавшего участка. Боль может сопровождаться спазмами, отеками и гематомами.
Если травмирована верхняя или нижняя конечность, то может ухудшиться подвижность сустава. Человек не сможет разогнуть до конца локоть или выпрямить ногу, сжать пальцы в кулак или удержать мелкий предмет.
Неприятные ощущения при надрывах уменьшаются в состоянии покоя. Если же боль не проходит, а мышцы теряют подвижность, то можно говорить о разрыве волокон. Такие травмы требуют немедленной госпитализации и хирургического вмешательства.
Диагностика
Пациента с повреждениями осматривает травматолог. С помощью функциональных тестов и пальпации врач ставит предварительный диагноз. Затем направляет пострадавшего на дополнительную диагностику. Самыми популярными методами считают:
После обследования врач составляет план лечения и реабилитации. Назначает мази и препараты, подбирает процедуры и рассказывает, когда и как возобновлять тренировки. При серьезных надрывах травматологи рекомендуют сделать повторное УЗИ или МРТ на 12–15 день лечения, чтобы понять, насколько быстро восстанавливаются поврежденные зоны.
Лечение
В первые сутки пациенту следует соблюдать покой и прикладывать к травмированной конечности компрессы со льдом. Холод уберет отеки, предупредит образование гематом и уменьшит боль в мышцах. Массаж и тепловые процедуры запрещены, они только ухудшат состояние больного и замедлят выздоровление.
Холодный компресс можно дополнить магнитотерапией. Аппаратная процедура восстанавливает кровообращение в травмированных тканях, убирает дискомфортные ощущения и отеки, стимулирует регенерацию и успокаивает воспаление.
Эвакуация крови
Если рядом с местом надрыва образовалась гематома, в подкожный слой вводят специальную иглу и проводят аспирацию (откачивание) крови. Эвакуацию застоявшейся жидкости повторяют и на вторые сутки, чтобы снизить риск образования тромба.
Гипсовая повязка
При крупных надрывах на травмированные участки накладывают гипсовую повязку. Она обездвижит поврежденную конечность и защитит мягкие ткани от нагрузок. Мышечным волокнам необходим покой для быстрого восстановления. Особенно, при поперечных надрывах.
Пероральные препараты
Снять симптомы мышечного надрыва помогают анальгетики и миорелаксанты. Препараты первой группы притупляют боль. Миорелаксанты убирают спазмы и расслабляют мышцы, ускоряя их регенерацию. Препараты второй группы не назначают при сердечной и почечной недостаточности, глаукоме, обширных травмах.
Пациентам с надрывами мышечных волокон также противопоказаны нестероидные противовоспалительные средства. Они не ускоряют регенерацию мягких тканей, но ухудшают работу печени и обменные процессы в организме.
Препараты для наружного применения
Анальгетики дополняют мазями или гелями. Они бывают обезболивающими, противовоспалительными и разогревающими. Мази нужно втирать 2–3 раза в день легкими массажными движениями. Препараты для наружного применения уберут отеки, покраснение и припухлость.
Лечение ударно-волновой терапией
Пациентам с микротравмами и надрывами, не требующими оперативного вмешательства, назначают курс ударно-волновой терапии.
Поврежденную зону обрабатывают инфразвуком. Акустические волны улучшают кровообращение в мышечных волокнах и сухожилиях, стимулируют выработку коллагена для быстрой регенерации и снимают отеки. Ударно-волновая терапия возвращает суставам подвижность, а также убирает воспаление и спазмы.
Процедура также укрепляет мышцы и сухожилия, снижая вероятность повторных надрывов и разрывов. И она, в отличие от пероральных препаратов, не имеет противопоказаний и побочных эффектов.
Электротерапия
Электротерапия работает по принципу ударно-волновой, но вместо инфразвука использует слабые разряды тока. Электрические импульсы восстанавливают мышечные ткани, помогают при воспалении, спазмах и сильных отеках.
Процедура противопоказана при эпилепсии, беременности, высокой температуре и наличии кардиостимулятора.
Стретчинг и плавание
Постепенно к аппаратным процедурам добавляют лечебную физкультуру. Пациент начинает с легких разминок и растяжек. Стретчинг улучшает подвижность мышц и суставов, но его нужно выполнять строго по инструкции.
Травмированные части тела нельзя перегружать. Если во время растяжки появляются болезненные ощущения, нужно либо прекратить занятие, либо уменьшить амплитуду.
Пациентам с надрывами мышц полезно плавание. Занятия в бассейне улучшают кровообращение в мягких тканях, снимают дискомфортные ощущения и спазмы. Если травмированы икроножные или бедренные мышцы, плавание можно дополнить велотренажером, но тренироваться нужно под наблюдением специалиста.
Лечение надрывов длится от 1,5 до 2–3 месяцев. Конечно, если пациент своевременно обратиться к травматологу и будет соблюдать все рекомендации. Домашние массажи, примочки и другие альтернативные процедуры лишь замедляют выздоровление, а самодиагностика нередко заканчивается неправильными диагнозами и деформацией мягких тканей.
Эксперт статьи:
Татаринов Олег Петрович
Врач высшей категории, врач невролог, физиотерапевт, специалист УВТ, ведущий специалист сети «Здоровье Плюс»
Медицинский опыт более 40 лет









-150x95.jpg)





 Читайте также:
Читайте также: