что делать если надорвал печень
Травмы печени
МКБ-10
Общие сведения
Травмы печени составляют чуть более 20% от общего количества повреждений органов брюшной полости. Из них 18,7% приходится на закрытые повреждения и 81,3 – на открытые. Повреждения печени редко бывают изолированными и, как правило (в 77,6% случаев) наблюдаются при множественных или сочетанных травмах.
Классификация травм печени
Специалистами в области травматологии все травмы печени делятся на открытые и закрытые.
Закрытые повреждения в свою очередь подразделяются на несколько групп:
С учетом механизма травмы: полученные вследствие непосредственного удара в живот, дорожной травмы, падения с высоты и сдавления между двумя предметами. Кроме того, в эту группу относят разрывы, возникающие вследствие напряжения брюшного пресса – такая патология может наблюдаться у новорожденных, а также у пациентов с патологически измененной печенью.
С учетом характера повреждения: чрезкапсулярные разрывы (повреждения с нарушением целостности капсулы), субкапсулярные разрывы (подкапсульные повреждения), гематомы печени или центральные разрывы (нарушение целостности ткани в центре органа при неизмененных периферических отделах), повреждения сосудов печени и внепеченочных желчных путей.
С учетом степени повреждения: разрывы глубиной до двух сантиметров и поверхностные трещины, разрывы глубиной менее половины толщи печени, разрывы глубиной более половины толщи печени, множественные разрывы с расчленением органа на отдельные фрагменты, а также размозжение частей органа.
С учетом наличия или отсутствия повреждения внутрипеченочных структур: с поражением или без поражения желчных протоков, внутри- и внепеченочных сосудов.
Кроме того, закрытую травму печени классифицируют с учетом локализации повреждения (нарушения целостности сегментов или долей).
Открытые травмы печени, как и закрытые, подразделяются на группы с учетом характера, локализации и объема повреждения. Кроме того, в этом случае учитывается вид ранения: колотое, резаное, рубленое, огнестрельное (дробовое, пулевое или осколочное) и т. д. Как правило, такие травмы печени сочетаются с повреждением других органов брюшной полости.
Закрытые травмы печени
Особенности повреждения зависят от механизма травмы. При прямом ударе чаще возникают разрывы нижней поверхности или одновременно нижней и верхней. При сдавлении и противоударе чаще страдает верхняя поверхность органа. При этом для сдавления характерны не только множественные линейные разрывы, но и очаги размозжения.
При переломах ребер справа внизу возможно разрушение части печени внедрившимся в нее отломком. Падение с большой высоты может стать причиной отрыва органа от его связочного аппарата. Центральные и подкапсульные гематомы образуются преимущественно при резком перегибе или крутом повороте туловища.
Состояние больного тяжелое, быстро ухудшающееся. Наблюдаются симптомы травматического шока и внутреннего кровотечения. Дыхание по грудному типу, кожные покровы бледные, отмечается вялость, холодный пот, снижение АД и тахикардия. При этом быстрое нарастание тахикардии является прогностически неблагоприятным признаком.
Пациент жалуется на усиливающиеся боли в правом подреберье. Часто отмечается иррадиация в правую надключичную область. Резко выраженный болевой синдром в первые часы после повреждения для изолированных травм печени нехарактерен – его наличие может свидетельствовать об одновременном нарушении целостности полого органа.
Пальпация правого подреберья болезненна, выявляется умеренное напряжение мышц и тупость при перкуссии. Определяется положительный симптом Щеткина-Блюмберга. В анализах крови – нарастающая анемия при быстром увеличении количества лейкоцитов.
Без экстренной медицинской помощи пациент обычно погибает от кровотечения в первые часы или сутки после травмы печени. При небольших повреждениях больной может выжить, однако на 2-3 день в таких случаях развивается перитонит, вызванный излитием желчи или крови в брюшную полость.
Центральные и субкапсулярные гематомы на начальной стадии протекают более благоприятно. Однако на 1-3 сутки гематома может разорваться, что влечет за собой обильное кровоизлияние в брюшную полость. Такие травмы печени носят название двухфазных разрывов.
Диагностика закрытых травм печени достаточно сложна, особенно – при сочетанных и множественных травмах, когда есть другие, более заметные повреждения, обуславливающие кровотечение и развитие травматического шока. Еще одним фактором, затрудняющим постановку диагноза, являются нарушения сознания, вызванные тяжелым шоком, массивной кровопотерей, черепно-мозговой травмой или алкогольным опьянением.
Диагноз выставляется на основании осмотра пациента, данных анализов крови и дополнительных исследований. Для выявления повреждения может использоваться УЗИ, компьютерная томография и ангиография. Наиболее информативным методом исследования является лапароскопия. Во время этой процедуры в брюшную полость через небольшой разрез вводится эндоскоп, через который можно непосредственно осмотреть различные органы, установить факт кровотечения и выявить его источник, а также примерно оценить объем кровопотери.
Лечение закрытых травм печени оперативное, проводится в экстренном порядке. Выжидательная тактика используется только в тех редких случаях, когда повреждение не удается четко диагностировать, кровопотеря незначительна и не увеличивается.
В ходе операции выполняется ревизия печени. Небольшие разрывы и трещины ушивают. При глубоких разрывах и обильном кровотечении предварительно производят перевязку поврежденных сосудов. При размозжении выполняют резекцию печени. При тяжело останавливаемом кровотечении осуществляют тампонаду с использованием мышцы или сальника больного либо гемостатической губки. Брюшную полость промывают, рану зашивают.
Хирургическое вмешательство проводят на фоне переливания крови и кровезаменителей. Если внутренние органы не повреждены, возможно переливание собранной в брюшной полости и предварительно отфильтрованной крови.
Открытые травмы печени
Открытые травмы печени часто сочетаются с повреждением других органов (легких, желудка и поперечно-ободочной кишки). Для колотых и резаных ран характерно обильное наружное кровотечение, для огнестрельных – массивные повреждения с разрывом и контузией органа на значительном протяжении. Кровотечение при открытых травмах печени, как правило, более интенсивное, чем при закрытых. Прогноз неблагоприятный, особенно – при обширной травме, запоздалой специализированной помощи и одновременном повреждении легких.
Показано экстренное хирургическое вмешательство. Операцию проводят незамедлительно, не дожидаясь купирования симптомов травматического шока. В ходе операции осуществляется переливание крови.
При колотых и резаных ранениях выполняют ушивание раны печени. При огнестрельных ранениях производится удаление инородных тел и иссечение нежизнеспособных участков печеночной паренхимы с последующим ушиванием.
Как бороться с последствиями пищевого отравления
Пищевое отравление (интоксикация) — тяжелое функциональное расстройство со стороны желудочно-кишечного тракта, которое провоцируют болезнетворные микроорганизмы и продукты их жизнедеятельности (токсины), а также факторы, не имеющие отношение к патогенной микрофлоре. Среди населения чаще встречаются пищевые отравления, вызванные употреблением некачественной и термически необработанной пищи животного и растительного происхождения. Опасен не только любой из видов отравления в разгар болезни, но и последствия, с которыми сталкивается человек уже после выздоровления.
Симптомы пищевого отравления
Сами болезнетворные микроорганизмы, продукты их жизнедейятельности или другие токсические вещества, агрессивно воздействуют на желудочно-кишечный тракт на всей его протяженности. Пищевое отравление сопровождается дегидратацией (обезвоживанием), повреждением слизистой оболочки желудка и кишечника, нарушением баланса кишечной микрофлоры.
Выделяют такие распространенные симптомы пищевого отравления:
Токсины, выделяемые патогенными микроорганизмами, негативно влияют на центр терморегуляции, находящийся в гипоталамусе. Результатом такого влияния становится озноб и лихорадочное состояние. Понос при пищевом отравлении имеет профузный характер. Диарея и рвота приводят к значительной потере жидкости организмом и развитию обезвоживания. Дегидратация или обезвоживание сопровождается учащением пульса и повышением артериального давления.
Первые симптомы интоксикации дают о себе знать в течение 24 часов с момента попадания в организм болезнетворных микроорганизмов и других токсических соединений. В зависимости от тяжести отравления, температура тела может находиться в пределах от 37,3-40 градусов.
Классификация пищевых отравлений
Пищевые токсикоинфекции подразделяются на 2 основные группы:
Также, пищевое отравление может развиваться при попадании в организм солей тяжелых металлов, пестицидов, нитрозаминов и циклических углеводородов.
Первая помощь при пищевом отравлении
При возникновении симптомов пищевой токсикоинфекции, необходимо действовать по такому алгоритму:
Питание после отравления
Для того чтобы не ухудшить общее состояние, важно знать, что можно есть после отравления, а от чего лучше отказаться. Начинать прием пищи, рекомендовано на вторые сутки после отравления. Начинать следует с не крепкого куриного бульона, переходя на протертые супы из риса. В рацион включают слабый черный чай без сахара, вчерашний белый хлеб, сухари и сушки, запеченные яблоки без сахара, манную, овсяную, гречневую каши на воде, нежирную рыбу, приготовленную на пару или в отварном виде.
Из рациона исключают полуфабрикаты, жареную и жирную пищу, жирные сорта мяса и рыбы, овощи и фрукты в свежем виде, кондитерские изделия, выпечку, соусы, приправы, специи, фастфуд. Употребляемая пища не должна создавать дополнительную нагрузку на пищеварительную систему, не должна провоцировать диарею и раздражение слизистой оболочки ЖКТ. После перенесенной пищевой токсикоинфекции очень важно позаботиться о восстановлении микрофлоры кишечника, так как в 75% случаев, после отравления развивается кишечный дисбиоз.
Для самостоятельного восстановления нормальной микрофлоры организму потребуется много времени, и он не сможет осуществить это в полной мере. Возникает вопрос о том, как восстановить микрофлору кишечника, прибегнув к помощи извне. Метапребиотики это настоящая скорая помощь для организма, ослабленного пищевым отравлением и его последствиями.
Стимбифид Плюс — принципиально новое средство, в состав которого входят фруктополисахариды и фруктоолигосахариды, а также лактат кальция. В совокупности эти компоненты активно восстанавливают баланс кишечной микрофлоры, обеспечиваюи ее натуральным питательным субстратом и препятствуют размножению болезнетворных микроорганизмов.
Клинически доказано, что даже лучший пребиотик из числа современных наименований, не конкурирует по уровню эффективности с метапребиотиками. Метапребиотик Стимбифид Плюс не только предупреждает и лечит дисбактериоз после пищевого отравления, но и помогает бережно восстановить эпителий желудочно-кишечного тракта, который был поврежден продуктами жизнедеятельности бактерий и другими токсическими компонентами.
Кроме того, при тяжелых пищевых отравления могут назначаться антибиотики. Стимбифид Плюс поможет избежать последствий антибиотикотерапии. Начинать прием метапребиотика необходимо как можно раньше, и продолжать пить Стимбифид Плюс в течение 1,5-2 недель после нормализации общего состояния.
Тупая травма живота
Тупая травма живота – это закрытое травматическое повреждение органов брюшной полости и забрюшинного пространства. Проявляется болью в животе, ослаблением перистальтики, нарушением общего состояния. Возможно развитие шока. Состояние представляет угрозу для жизни, требуются неотложные лечебные мероприятия. Диагноз выставляется на основании клинических симптомов, данных УЗИ, КТ, рентгенографии, лапароскопии и других исследований. Лечение хирургическое – ревизия, ушивание или удаление поврежденных органов.
МКБ-10
Общие сведения
Тупая травма живота – повреждение внутренних органов, расположенных в брюшной полости и забрюшинном пространстве, при сохранении целостности кожных покровов передней брюшной стенки, поясничной области и боковых отделов живота. Представляет угрозу для жизни больного, при этом внешние признаки тяжелого повреждения отсутствуют или минимальны (кожные покровы целы, видимых деформаций нет), характерно наличие светлого промежутка (состояние пострадавшего сразу после травмы может оставаться удовлетворительным).
Все перечисленное в ряде случаев становится причиной позднего обращения больных к специалистам, затрудняет оказание первой помощи и создает определенные сложности в процессе диагностики. Между тем, вероятность благополучного исхода напрямую зависит от своевременного начала лечения. При развитии тяжелого состояния эффективность врачебной помощи значительно снижается, а вероятность летального исхода и возникновения опасных осложнений резко увеличивается.
Причины
Для большинства перечисленных происшествий характерно интенсивное травматическое воздействие и одновременное возникновение нескольких повреждений. Возможны сочетания закрытой травмы живота с переломом таза, переломами ребер, переломами костей верхних и нижних конечностей, переломом позвоночника, ЧМТ и ранениями различных областей. Наличие нескольких повреждений утяжеляет состояние больного, провоцирует быстрое развитие травматического шока и увеличивает вероятность массивной кровопотери.
Классификация
С учетом особенностей повреждения в абдоминальной хирургии выделяют следующие виды тупой травмы живота:
Тупая травма живота может быть изолированной (поврежден один орган, например, только печень или только тонкая кишка), множественной (повреждено несколько органов, например, селезенка и толстая кишка) или сочетанной (наблюдается поражение нескольких органов и систем, например, разрыв мочевого пузыря и перелом таза или повреждение поджелудочной железы и перелом плеча).
Симптомы
В анамнезе выявляется характерная травма, пациент жалуется на боль в животе. Отсутствие боли не является основанием для исключения диагноза тупой травмы живота: в светлом промежутке боль бывает незначительной, в эректильной фазе шока пострадавший может недооценивать тяжесть своего состояния и не замечать боли; при наличии других повреждений (например, переломов ребер или костей конечностей) боль в животе может уходить на второй план и не осознаваться из-за интенсивного болевого синдрома в другой части тела; в торпидной фазе шока жалобы могут отсутствовать из-за снижения чувствительности, угнетенности и безучастности больного, нарушений сознания и т. д.
В области передней брюшной стенки, нижних ребер, боковых отделов живота и поясницы иногда видны гематомы и ссадины. Мышцы передней брюшной стенки напряжены (следует учитывать, что при истощении, атрофии мышц, а также утолщении жирового слоя и жировом перерождении мышц напряжение может быть слабым, едва заметным). Выявляется болезненность при пальпации живота, при внутрибрюшных повреждениях определяются положительные симптомы раздражения брюшины.
При наличии 500 и более мл. крови, истекшей из поврежденного сосуда или паренхиматозного органа, можно определить притупление звука при перкуссии живота. При аускультации отмечается ослабление перистальтики. Из других симптомов могут присутствовать тошнота, рвота, отсутствие или изменения стула, кровь в моче, учащенное болезненное мочеиспускание и т. д. В числе общих неспефицических признаков – учащение пульса, снижение АД и увеличение шокового индекса.
В ряде случаев характерные симптомы позволяют травматологу или абдоминальному хирургу заподозрить повреждение того или иного органа еще до проведения инструментальных исследований. Так, при разрывах тонкой и толстой кишки появляется распространяющаяся, усиливающаяся боль в животе, тошнота и рвота, может развиваться травматический шок. При этом при разрывах толстой кишки напряжение брюшной стенки выражено ярче, нередко выявляются признаки внутрибрюшного кровотечения.
При травме печени обычно возникает обильное внутреннее кровотечение. Состояние пациента быстро ухудшается, развивается гиповолемический шок, возможна потеря сознания. Если контакт с больным сохранен, выявляются жалобы на боль в правом подреберье, иррадиирующие в правое надплечье. Давление снижено, дыхание и пульс учащенные, кожа бледная. При повреждении селезенки в ряде случаев также наблюдаются признаки массивного внутреннего кровотечения, однако боль беспокоит не справа, а слева. Иногда (при подкапсульном разрыве) состояние пациента в первые дни или даже недели может оставаться удовлетворительным.
При повреждении поджелудочной железы пострадавший жалуется на резкую боль в подложечной области, отмечается напряжение мышц брюшной стенки и вздутие живота. При повреждении почки возникает макрогематурия и боль в области поясницы. При внебрюшинных разрывах мочевого пузыря выявляется отек промежности и ложные позывы на мочеиспускание, при внутрибрюшинных повреждениях мочевого пузыря наблюдаются частые ложные позывы, боль внизу живота, вздутие живота и ослабление перистальтики.
Диагностика
Пострадавшего с подозрением на закрытую травму живота немедленно доставляют в медицинское учреждение, назначают анализы крови и мочи, определяют группу крови и резус-фактор. В остальном схему обследования составляют индивидуально. Для исключения внутрибрюшного кровотечения (в том числе подкапсульного) и оценки состояния внутренних органов используют УЗИ, КТ, МСКТ. Если эти исследования недоступны, при подозрении на разрыв полых органов применяют рентгенографию брюшной полости.
При подозрении на повреждение мочевого пузыря выполняют катетеризацию, при необходимости проводят восходящую цистографию. Наиболее точным и эффективным методом диагностики повреждений органов брюшной полости является лапароскопия, позволяющая визуально оценить состояние внутренних органов, степень их разрушения, источник и интенсивность кровотечения и, таким образом, максимально четко определить показания к хирургическому вмешательству и тактику оперативного лечения.
Лечение тупой травмы живота
Лечение ушибов, разрывов фасций и мышц брюшной стенки консервативное. При повреждении полых и паренхиматозных органов показана экстренная операция – ушивание, резекция или удаление органа. Вмешательство проводят на фоне интенсивных противошоковых мероприятий: переливания крови и кровезаменителей, искусственного дыхания, стимуляции сердечной деятельности, контроля и стимуляции диуреза и т. д. В послеоперационном периоде продолжают интенсивную терапию, назначают антибиотики и анальгетики.
Прогноз и профилактика
Что делать если надорвал печень
Научно-исследовательский институт скорой помощи им. Н.В. Склифосовского, Москва
Закрытая травма живота. Повреждения печени. Часть 1
Журнал: Хирургия. Журнал им. Н.И. Пирогова. 2015;(12): 5-13
Смоляр А. Н. Закрытая травма живота. Повреждения печени. Часть 1. Хирургия. Журнал им. Н.И. Пирогова. 2015;(12):5-13.
Smoliar A N. Closed abdominal trauma. Liver injuries. Part 1. Khirurgiya. 2015;(12):5-13.
https://doi.org/10.17116/hirurgia2015125-13
Научно-исследовательский институт скорой помощи им. Н.В. Склифосовского, Москва
Научно-исследовательский институт скорой помощи им. Н.В. Склифосовского, Москва
Статистические данные о летальности при закрытой травме отсутствуют. Косвенную информацию о ней можно получить, анализируя летальность от «Внешних причин» (МКБ, глава XX, разделы V01-V99 («Транспортные происшествия») и W00-X59 («Другие происшествия»), частью которых является закрытая травма. «Внешние причины» устойчиво сохраняют 4—5-е место по частоте среди причин смерти в России и США [4, 5, 36, 47, 72]. Хотя смертность от внешних причин в России с 2000 по 2012 г. снизилась на треть (табл. 1), она все еще составляет почти 200 тыс. человек в год [5].

Повреждения печени при закрытой абдоминальной травме по частоте стоят на 2-м месте после повреждения селезенки (примерно 15—20%), а по летальности — на 1-м [17, 23, 28]. Причиной смерти пострадавших с массивной кровопотерей в ранние сроки после травмы является «летальная триада» — ацидоз, коагулопатия, гипотермия. Эти патогенетические механизмы доказаны как в экспериментальных [25, 57], так и в клинических работах [13, 21].
Повреждение печени чаще бывает у мужчин трудоспособного возраста, его причиной обычно служит дорожно-транспортное происшествие [58, 74].
Типичный механизм повреждения печени — ее сдавление между ребрами и позвоночником или задней брюшной стенкой. Резкое торможение туловища приводит к возникновению сил сдвига в области связочного аппарата печени, а внезапное повышение давления в системе нижней полой или воротной вены за счет передачи давления на внутриорганные вены — к «внутрипеченочному взрыву». Быстрое повышение давления в правой плевральной полости может приводить к повреждению диафрагмальной поверхности печени.
Поскольку элементы портальной триады находятся в плотной фиброзной капсуле, предотвращающей их повреждение, разрывы печени чаще всего располагаются параллельно портальным щелям или непосредственно в них. Печеночные вены и их притоки не имеют фиброзной капсулы, поэтому повреждаются чаще [3, 9]. Почти в 85% наблюдений повреждения печени располагаются в более массивной правой доле, обычно в VI, VII и VIII сегментах.
В России разработано несколько классификаций повреждений печени [3, 6, 8, 9]. В иностранной литературе чаще используют классификацию Organ Injury Scaling [59], созданную American Association for the Surgery of Trauma (AAST). Эту классификацию иногда ошибочно называют классификацией E. Moore. Считаем необходимым полностью привести ее раздел, касающийся повреждения печени (табл. 2).

Клиническая картина травмы печени неспецифична. Внимательный клинический осмотр, особенно пострадавшего, находящегося в тяжелом состоянии, играет важную роль [52]. Сочетание клинических признаков кровопотери и наличия жидкости в брюшной полости делает диагноз внутрибрюшного кровотечения весьма вероятным. Чем интенсивнее внутрибрюшное кровотечение, тем отчетливее клиническая картина. Наличие следов травмы в проекции печени (ссадины, гематомы), перелом IV—XII ребер справа или соответствующий механизм травмы (например, падение с высоты на правый бок) заставляет предположить разрыв печени в качестве источника внутрибрюшного кровотечения, но не является ни необходимым, ни достаточным условием для установления этого диагноза. Небольшой гемоперитонеум может не проявляться клиническими признаками и диагностироваться только при инструментальном обследовании.
R. Afifi [12] разделяет пострадавших на три группы: нуждающиеся в немедленной лапаротомии, нуждающиеся в дополнительном обследовании, нуждающиеся в дальнейшем наблюдении без дополнительного обследования. Любой пострадавший с травмой живота сразу после поступления должен быть отнесен к одной из групп в зависимости от показателей гемодинамики. В НИИ скорой помощи им. Н.В. Склифосовского дополнительное инструментальное обследование проводят всем пациентам с закрытой травмой живота. Объем обследования зависит от предполагаемого диагноза, тяжести состояния пострадавшего и технической оснащенности стационара.
Хирург обязан знать точность, возможности и ограничения любого метода диагностики, назначать их по показаниям. Целью обследования является обнаружение повреждений, угрожающих жизни (тяжелая черепно-мозговая или позвоночно-спинальная травма, множественные переломы ребер, гемо- или пневмоторакс, продолжающееся внутрибрюшное кровотечение, перелом костей таза и длинных трубчатых костей).
Пострадавших с нестабильной гемодинамикой (систолическое АД менее 90 мм рт.ст., шоковый индекс Альговера более 1,0, другие признаки шока) госпитализируют в реанимационное отделение, их немедленно осматривают хирург, травматолог и нейрохирург. Обследование надо проводить с одновременной интенсивной терапией или реанимационными мероприятиями. Обследование включает только «прикроватные» диагностические методы, по возможности неинвазивные, и проводится в максимально короткий срок.
Ультразвуковое и рентгенологическое исследования удовлетворяют перечисленным выше критериям. Они обладают достаточной точностью, являются неинвазивными, повторяемыми, не требуют транспортировки и перекладывания пострадавшего, занимают мало времени.
Рентгенография груди выполняется всем пострадавшим, она позволяет обнаружить перелом костного каркаса груди, гемо- и пневмоторакс, расширение средостения, перемещение органов брюшной полости в плевральную. Показания к рентгенологическому исследованию других областей определяют с учетом клинической картины и типичного спектра повреждений при определенном механизме травмы (например, пешеход сбит автомобилем или падение с высоты на выпрямленные нижние конечности).
Следует подчеркнуть, что точность УЗИ зависит от опыта врача, проводящего исследование [65], и составляет примерно 95% в определении свободной жидкости в брюшной и плевральной полости [53] и около 60% для верификации травмы паренхиматозных органов. Точность УЗИ увеличивается при повторных исследованиях и при повреждении органов III и более степени по Organ Injury Scaling (OIS). Существенно усложняют исследование и делают его менее информативным тканевая эмфизема в зоне эхолокации, вздутие кишечника, невозможность изменить положение тела пострадавшего.
Первичное УЗИ проводят по программе FAST (существуют две расшифровки этой аббревиатуры: focused abdominal sonography for trauma [24] и focused assessment with sonography in trauma [48]). В любом случае УЗИ по программе FAST включает осмотр печеночно-почечного углубления (карман Морисона), левого верхнего квадранта (поддиафрагмальное пространство, селезеночно-почечное углубление), латеральных каналов и таза. Мы считаем обязательным также осмотр обеих плевральных полостей, что позволяет выявить гемоторакс, а также заподозрить травму диафрагмы и легкого. При максимальном разобщении париетальной и висцеральной брюшины (4 см в одной анатомической области, 2 см в двух областях и 1 см в трех областях) примерное количество крови в брюшной полости составляет 500 мл. Пострадавшим с клинико-лабораторной картиной продолжающегося внутрибрюшного кровотечения и жидкостью в брюшной полости в количестве более 500 мл по данным FAST показана экстренная лапаротомия, продолжение УЗИ приводит к ненужной задержке операции и дополнительной кровопотере.
При стабильной гемодинамике и возможности продолжить исследование проводят осмотр органов брюшной полости и забрюшинного пространства. Прямым эхографическим признаком травмы печени является изменение структуры ее паренхимы (диффузное — контузия и очаговое — разрыв) или наличие подкапсульной гематомы. Хирургам, желающим более тщательно изучить эхосемиотику повреждений органов брюшной полости и забрюшинного пространства, рекомендуем ознакомиться со специальными работами [48, 65].
Первое упоминание о диагностическом перитонеальном лаваже при травме живота принадлежит, по-видимому, H. Root и соавт. [62]. Внедрение лапароцентеза и диагностического перитонеального лаважа в 60-е годы способствовало существенному улучшению диагностики внутрибрюшного кровотечения и соответственно результатов лечения. Недостатками лапароцентеза являются его инвазивность, ложноотрицательные результаты при травме забрюшинного пространства, центральных и подкапсульных гематомах печени и селезенки, разрыве диафрагмы, невысокая специфичность, приводящая к увеличению частоты диагностических лапаротомий [30, 41], а также риск ятрогенных осложнений и искажение результатов УЗИ и КТ, выполняющихся после лапароцентеза. Пострадавшие с нестабильной гемодинамикой и положительным результатом лапароцентеза нуждаются в экстренной операции.
В НИИ скорой помощи им. Н.В. Склифосовского в настоящее время лапароцентез при травме живота применяют крайне редко. Его выполняют при необходимости исключить или подтвердить внутрибрюшное кровотечение, если УЗИ неинформативно из-за массивной подкожной эмфиземы передней брюшной стенки, а гемодинамика пострадавшего нестабильна.
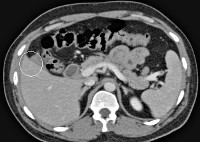
Пострадавшим со стабильной гемодинамикой и любыми (прямыми и косвенными) признаками травмы органов брюшной полости и забрюшинного пространства показано выполнение КТ живота. При возможности КТ проводят после предварительного контрастирования желудочно-кишечного тракта, в экстренных случаях это не является обязательным. Внутривенное болюсное введение контрастного вещества выполняют всегда. С 90-х годов прошлого века КТ считается «золотым стандартом» диагностики при абдоминальной травме, обладает почти 100% точностью и позволяет определить степень повреждения паренхиматозных органов и продолжающееся кровотечение [18, 45]. Недостаток К.Т. заключается в необходимости транспортировки и перекладывания пострадавшего, что невозможно при нестабильной гемодинамике и без предварительной иммобилизации переломов. Визуализация ухудшается при наличии металлических имплантов и аппаратов наружной фиксации.
В настоящее время установлено, что у пострадавшего со стабильной гемодинамикой только экстравазация контрастного вещества в свободную брюшную полость или паренхиму печени является компьютерно-томографическим признаком продолжающегося интенсивного кровотечения [38] и показанием к экстренной операции (открытой или эндоваскулярной).
Всем гемодинамически стабильным пациентам с любой степенью травмы печени показана консервативная терапия [49, 73]. Дополненная эндоваскулярной эмболизацией, она оказывается успешной в 50—94% наблюдений [28, 54, 60]. Все авторы отмечают, что чем тяжелее травма печени, тем больше риск неудачи консервативной терапии. Появление или рецидив кровотечения служит показанием к прекращению консервативной терапии и экстренной лапаротомии. Переход от оперативного лечения повреждений печени, основанного на результатах лапароцентеза, к избирательно-консервативному, основанному на данных КТ, способствовал уменьшению летальности с 29,3 до 3,4% [64] и стоимости лечения [31]. B. Gaspar и соавт. [28] считают, что только хирурги, обладающие соответствующим опытом, могут использовать подобную тактику.
Видеолапароскопия — это дополнительное диагностическое мероприятие. Она показана при наличии по данным УЗИ более 500 мл свободной жидкости в брюшной полости. Другими показаниями к лапароскопии, не имеющими прямого отношения к нашей лекции, являются подозрение на разрыв полого органа брюшной полости и травматический панкреатит. Следует подчеркнуть, что противопоказаниями к лапароскопии служат указанные выше гемодинамические нарушения, признаки перитонита, предполагаемый спаечный процесс в брюшной полости [1].
Преимущество лапароскопии состоит в возможности осуществить остановку кровотечения (однако это удается только при разрывах, расположенных на передней и частично на диафрагмальной поверхностях и сопровождающихся паренхиматозным неинтенсивным кровотечением) и выполнить дренирование брюшной полости. В остальных случаях лапароскопия дает только косвенные сведения об остановившемся или продолжающемся кровотечении и не может использоваться для его остановки.
Ангиография при травме печени позволяет установить источник кровотечения и выполнить эндоваскулярный гемостаз [19, 67]. Частота использования ангиографии для диагностики травмы печени уменьшилась с 3,3% в период с 1996 по 2002 г. до 0,8% в период с 2003 до 2010 г., при этом частота эндоваскулярной остановки кровотечения увеличилась с 25 до 100% [63]. Показания к эндоваскулярной эмболизации: 1) компьютерно-томографические признаки продолжающегося кровотечения; 2) сохраняющаяся гипотония после тампонады или пакетирования печени; 3) посттравматические ложные аневризмы печеночной артерии и ее ветвей.
Типичными осложнениями эндоваскулярной эмболизации являются рецидив кровотечения, некроз или абсцесс печени, билиарные свищи, абдоминальные гнойно-септические осложнения [11, 32].
Как уже было сказано, показанием к лапаротомии служит продолжающееся внутрибрюшное кровотечение. Успех операции у пострадавшего с интенсивным внутрибрюшным кровотечением зависит от знаний хирурга, правильности и быстроты принятия решения, четкости выполнения операции. Универсальным доступом в хирургии повреждений живота является верхне-средне-срединная лапаротомия. После ревизии органов брюшной полости принимается решение о расширении разреза. При необходимости проведения оперативного приема на заднедиафрагмальной поверхности печени и недостаточном обзоре срединную лапаротомию дополняют поперечным разрезом вправо от уровня пупка до передней или средней подмышечной линии с коррекцией разреза ранорасширителями (например, Сигала). При повреждении ретрогепатического отдела нижней полой вены и печеночных вен крайне редко требуется продление лапаротомного разреза на правую половину грудной клетки в седьмом или восьмом межреберье и пересечение диафрагмы (доступ Петровского—Почечуева). Этот доступ позволяет выполнить полную сосудистую изоляцию печени или сформировать временный атриокавальный шунт.
Дальнейший ход операции при тяжелой травме печени представлен на схеме (рис. 1). При наличии в брюшной полости большого количества крови, которая не позволяет выполнить полноценную ревизию, ассистент выполняет бимануальную компрессию печени (см. рис 1, блок 1).

После эвакуации крови с помощью аппарата для реинфузии и визуализации гепатодуоденальной связки хирург осуществляет временный гемостаз с помощью приема Прингла (см. рис. 1, блок 2). Он позволяет прекратить приток крови к печени по печеночной артерии и воротной вене, однако гораздо удобнее и надежнее наложить на гепатодуоденальную связку турникет. Для этого изогнутый зажим (типа Федорова) проводится через гепатодуоденальную связку, а затем выводится в отверстие Винслоу. Тесьма захватывается зажимом, после чего зажим извлекается. Оба конца тесьмы протягиваются через короткий отрезок дренажной трубки, которая сдвигается в сторону гепатодуоденальной связки до полного пережатия всех ее элементов и фиксируется к тесьме зажимом Бильрота. Менее удобно для временного гемостаза наложить на гепатодуоденальную связку сосудистый зажим.
Наибольшее время постоянного пережатия гепатодуоденальной связки, по данным литературы, составляет 60 мин [27]. Некоторые авторы считают, что прекращение портального кровотока на время более 40 мин приводит к необратимым изменениям печени и слизистой оболочки кишечника [3].
Следующим этапом необходимо обнаружить кровоточащий сосуд и осуществить прицельный гемостаз. Следует подчеркнуть, что ушить разрыв печени непросто, поскольку затягивание узлов с силой, достаточной для компрессионного гемостаза, нередко приводит к прорезыванию ткани. Для ушивания дефектов печени предложено большое количество швов, с которыми можно ознакомиться в книге Ю.М. Дедерера и Н.П. Крыловой [2]. С помощью таких швов нельзя полностью остановить кровотечение из ветвей печеночной артерии и крупных вен, вследствие продолжающегося кровотечения формируются внутрипеченочные гематомы с последующим их нагноением. Кроме того, швы приводят к ишемии и иногда к некрозу ткани печени. При длине разрыва менее 5—6 см можно накладывать отдельные вертикальные или горизонтальные П-образные швы, при большей длине разрыва предпочтителен непрерывный матрасный шов.
Паренхиматозное кровотечение, которое обычно возникает при травме I—III степени по OIS, лучше остановить с использованием бесшовных способов гемостаза: физических (аргоноплазменная или электрокоагуляция, придавливание тупфером или тампоном, пропитанным горячим изотоническим раствором натрия хлорида) или химических (аппликация гемостатических агентов Surgicel или Tachocomb). Уместно сказать, что подкапсульная гематома (травма II или III степени) обычно возникает вследствие разрыва паренхимы. Всегда существует риск внезапного разрыва капсулы с рецидивом весьма интенсивного внутрибрюшного кровотечения, поэтому капсула печени над гематомой должна быть вскрыта, кровотечение остановлено одним из методов. Целесообразно укрытие декапсулированного участка печени сеткой Surgicel.
Если кровотечение после применения приема Прингла останавливается, это означает, что его источником являются элементы портальной триады (см. рис. 1, блок 3). Мобилизуют соответствующую долю печени путем рассечения треугольной, венечной, круглой и серповидной связок. Для мобилизации правой доли печени необходимо пересечь также печеночно-почечную связку. Поврежденную долю печени выводят в лапаротомную рану или максимально близко к ней и ассистент удерживает ее. Обнаружить кровоточащий сосуд позволяет способ, предложенный вьетнамским хирургом Ton That Tung (finger fracture technique) и поэтому названный И. Литтманном «восточным» [7]. Эта техника состоит в «разделении паренхимы печени ручкой скальпеля или раздавливании паренхимы между I и II пальцами. Ручка скальпеля или палец хирурга наталкивается на крупные сосуды и желчные пути, которые перед пресечением перевязывают внутри паренхимы». Разделение печени проводят по ходу разрыва (см. рис 1, блок 4) без повреждения сегментарных элементов.
Кровотечение из сосудов печени удобно останавливать путем наложения клипс, а при отсутствии клипаппликатора — 8-образных швов нерассасывающейся нитью примерным размером USP 3/0 на атравматической игле (см. рис. 1, блок 5). Паренхиматозное кровотечение останавливают одним из изложенных ранее бесшовных способов.
Обязательный элемент операции при тяжелой закрытой травме печени — удаление нежизнеспособных и свободно лежащих фрагментов, т. е. хирургическая обработка. Ее выполняют тупым путем, раздавливая паренхиму пальцами или зажимом, разделяя ручкой скальпеля (см. рис. 1, блок 6). Паренхиматозные «мостики» перевязывают нерассасывающимися нитями.
Как уже было сказано ранее, свести края разрыва печени швами непросто, а оставленная в печени полость быстро заполняется кровью, желчью с формированием гематомы, биломы или абсцесса. В связи с этим полость в печени следует уменьшить. Для этого выкраивают прядь большого сальника соответствующего размера (см. рис. 1, блок 7) и укладывают ее внутрь разрыва печени. Дистальный конец пряди большого сальника фиксируют к месту разрыва капсулы печени отдельным швом рассасывающейся нитью. Питающим сосудом пряди большого сальника является одна или несколько ветвей правой желудочно-сальниковой артерии [26]. Края разрыва печени сводят или сближают вертикальными П-образными рассасывающимися швами размером USP 0 или 2/0. Лучше использовать атравматические иглы с тупым концом.
Операцию заканчивают дренированием правого поддиафрагмального, подпеченочного пространств и малого таза трубками диаметром не менее 8 мм и послойным ушиванием раны (см. рис. 1, блок 8).
Если прием Прингла не уменьшает интенсивность кровотечения, а разрыв или его часть расположены по задней поверхности органа поблизости от нижней полой вены, то источником кровотечения скорее всего является разрыв ретрогепатического отдела нижней полой вены или печеночных вен (см. рис. 1, блок 9). Для скорейшей остановки кровотечения целесообразно выполнить тугую тампонаду печени (см. рис. 1, блок 10). Этот метод у пострадавших с травмой печени IV—V степени и интенсивным кровотечением применяют чаще всего [42, 61]. Необходимое количество (примерно 10—20) тампонов (в странах Европы и в США используют стерильные полотенца) туго укладывают на диафрагмальную и висцеральную поверхности печени (рис. 2) до момента остановки кровотечения. На переднюю брюшную стенку тампоны не выводят, оставляя их целиком вокруг печени. Следует подчеркнуть, что мобилизация печени путем рассечения ее связок уменьшает эффект тампонады за счет увеличения расстояния между печенью и диафрагмой.

Если кровотечение после тугой тампонады остановилось, то операцию заканчивают дренированием брюшной полости (обычно подпеченочного пространства и малого таза), на кожные края лапаротомного разреза накладывают швы (см. рис. 1, блок 11). Эта концепция этапного лечения тяжелых повреждений, в том числе печени, в англоязычной литературе получила название damage control surgery. Желающим более подробно ознакомиться с damage control surgery рекомендуем статьи J. Asensio, M. Bashir, S. Germanos, M. Walker [14, 16, 29, 71]. Следует подчеркнуть, что тампонаду применяют у пострадавших в крайне тяжелом состоянии с тяжелой травмой печени, при этом летальность остается очень высокой — 30, 54 и 79% при III, IV и V степенях по OIS соответственно [55]. Тяжесть состояния таких пострадавших характеризует объем трансфузионной терапии, включающий более 10 единиц эритроцитной массы, свежезамороженной плазмы и примерно 3—5 единиц тромбоцитной массы за 1-е сутки [15, 37, 75]. Решение о тампонаде печени надо принять как можно раньше, лучше всего сразу после ревизии органов брюшной полости. Тампонада, начатая после возникновения ДВС-синдрома, имеет гораздо меньше шансов на успех. Реже в качестве метода временной остановки кровотечения применяют пакетирование печени [3, 44].
После коррекции ацидоза, гипотермии, коагулопатии, которые осуществляют в реанимационном отделении (см. рис. 1, блок 12), выполняют релапаротомию. Эта операция должна быть окончательной, ее объем соответствует ранее изложенному (см. рис. 1, блоки 5, 6, 7, 8). Альтернативой релапаротомии является перевод пострадавшего для дальнейшего лечения в стационар, располагающий опытом и техническими возможностями лечения тяжелой травмы печени.
Если тугая тампонада печени не привела к остановке кровотечения, то тампоны немедленно удаляют. У оперирующего хирурга остается три варианта. Каждый из них является последним шансом спасти пострадавшего, применение любого из них не гарантирует успех и сопровождается летальностью не менее 50%.
Первый вариант: не снимая турникета с гепатодуоденальной связки, максимально быстро применить прием finger fracture technique и, обнаружив источник кровотечения, остановить его.
Второй вариант: сосудистая изоляция печени [34]. Этот метод технически непрост и для его выполнения требуется до 30 мин. Для этого разрез расширяют (если это не было сделано раньше) до торакофренолапаротомии [10] и выделяют нижнюю полую вену выше и ниже печени. Для выделения нижней полой вены ниже печени необходимо мобилизовать и отвести влево правую половину ободочной кишки. После этого инфраренальный отдел нижней полой вены становится доступным осмотру и оперативному приему (наложение турникета или сосудистого зажима). Пережатие нижней полой вены только ниже печени не приводит к остановке кровотечения из-за интенсивного ретроградного тока крови из правого предсердия. Для выделения супрагепатического отдела нижней полой вены ассистент ротирует правую долю печени вперед и влево [56]. Это позволяет визуализировать нижнюю полую вену и короткие печеночные вены. Брюшину над ними порционно перфорируют диссектором с острыми концами (под визуальным контролем!), бранши диссектора разводят и натянувшуюся над ними брюшину пересекают коагулятором. Короткие печеночные вены перевязывают. Это позволяет выделить нижнюю полую вену на коротком промежутке между перикардом и печенью, а также место впадения в нее правой печеночной вены. Если дефект вены визуализирован, его ушивают непрерывным обвивным швом нитью USP 3/0 или 4/0 нерассасывающейся монофиламентной нитью (см. рис. 1, блок 15).
Если на выделенном участке супрагепатического отдела нижней полой вены повреждений не обнаружено, на него накладывают турникет, осуществляя тем самым полную сосудистую изоляцию печени. К сожалению, пострадавшие в критическом состоянии плохо переносят подобный объем операции [33], при этом летальность приближается к 80%.
Третий вариант — атриокавальное шунтирование (см. рис. 1, блок 14), которое было разработано T. Schrock [66]. Для его выполнения на ушко правого предсердия накладывают кисетный шов, внутри которого ушко отрезают. Торакальный дренаж диаметром 36—40 Fr или интубационную трубку № 8—9 с дополнительными отверстиями диаметром 7—9 мм вводят через отверстие в ушке правого предсердия и продвигают до супраренального отдела нижней полой вены. Кисетный шов затягивают, на выступающую из предсердия часть трубки накладывают зажим. Вокруг нижней полой вены в любом участке выше печени и выше почечных вен завязывают тесемки. Этот прием обеспечивает ток крови из нижней полой вены в правое предсердие вне поврежденного участка сосуда, т. е. венозный возврат к сердцу (рис. 3). Затем продолжают реанимационные мероприятия и после стабилизации состояния пострадавшего осуществляют поиск и ушивание разрыва вены. Количество успешных операций составляет 19—22% [22, 50].

Анатомические резекции [20] и трансплантация печени [43] для лечения пострадавших являются казуистикой.
Частота послеоперационных осложнений и осложнений при консервативном лечении травмы печени одинакова и в большей степени зависит от тяжести травмы органа. Чем тяжелее травма, тем больше вероятность осложнений. Осложнения представлены повторным внутрибрюшным кровотечением [55], внутрипеченочной гематомой, ложными артериальными и венозными аневризмами [46], гемобилией, желчным свищом [39], биломой [68], внутрипеченочным абсцессом [40]
Лечение осложнений травмы печени на современном этапе развития медицины осуществляют с использованием ангиографии с эндоваскулярной эмболизацией или стентированием, пункции и дренирования под контролем УЗИ, лапароскопии, эндоскопического стентирования [69, 70]. Проводить такое лечение лучше в соответствующем стационаре, куда может быть переведен пострадавший после оказания ему квалифицированной медицинской помощи и стабилизации состояния.
Эта лекция была предназначена для студентов и хирургов, редко встречающихся с закрытой травмой, поэтому она посвящена основам диагностики и лечения травмы печени. В ней автор попытался учесть различную техническую оснащенность стационаров, в соответствии с этим предложив различные диагностические подходы, однако независимо от технической оснащенности больницы и опыта хирурга пострадавшему с абдоминальной травмой должна быть оказана помощь, в том числе должен быть осуществлен хирургический гемостаз. В своей книге «Здравый смысл в неотложной абдоминальной хирургии» (которую мы рекомендуем прочесть всем студентам, мечтающим стать хирургом, и тем, кто уже стал им) Моше Шайн пишет: «Дрожь в руках в какой-то степени затрудняет выполнение операции, но дрожь в мозгах делает операцию безнадежной». Если в результате знакомства с лекцией «дрожи в мозгах» станет меньше, то ее автор будет считать свою цель достигнутой.