чем регулируется секреция сальных желез
Функции сальных желез
Сальные железы отвечают за выработку кожного сала, которое происходит практически на всей поверхности кожи. Они входят в так называемые прямые, разветвленные и пузырчатые железы. В основном они состоят из многослойного эпителия. Их самая важная задача — производить кожный жир, который попадает в волосяной фолликул. Именно кожный жир защищает кожу и волосы, питает их и обеспечивает надлежащее увлажнение. Кроме того, он защищает от развития грибковых или бактериальных инфекций.
Из чего состоит кожный жир?
Прежде всего, это смесь липидов эпителия, средний ее состав:
Сальные железы обычно расположены вокруг стержня волоса. Однако мы не найдем их вокруг губ, сосков или наружных половых органов. Подсчитано, что они занимают от 100 до 800 желез на одном сантиметре волосистой кожи.
Причины активной работы сальных желез
Хотя кожный жир необходим для правильного функционирования кожи, иногда железы вырабатывают слишком много кожного сала. Повышенная активность сальных желез и, как следствие, избыток кожного сала чаще всего связаны с гормональными нарушениями. Они могут появиться в подростковом возрасте, а у взрослых избыток кожного сала и, как следствие, образование непривлекательных прыщиков или черных точек на коже могут быть симптомом проблем со щитовидной железой, реакцией на длительный стресс или нездоровое питание.
Образование прыщей связано с закупоркой сальных желез. Под кожей начинает скапливаться пробка, преграждая ей выход. Он состоит из кожного сала, омертвевшего и мозолистого эпидермиса. Зачем они создаются? Для этого может быть несколько причин. Иногда мы говорим о генетических факторах, а иногда виноват состав кожного сала. Содержащиеся в нем жирные кислоты активируют гиперкератоз эпидермиса, что приводит к закупорке железы и появлению прыщей в виде черных точек, прыщиков или гнойных образований. Акне усугубится, если больной захочет бороться с ним с помощью андрогенов или подвергнет кожу воздействию солнца. Вы должны знать, что вера в то, что солнечные ванны помогают от прыщей, — это миф.
Из-за чрезмерного пребывания на солнце кожа вырабатывает еще больше кожного сала под воздействием высокой температуры. И даже если солнце его высушит, он останется под кожей, а осенью появится на ее поверхности в виде прыщей. На начальной стадии развития прыщей на коже видны черные точки. Более крупные и трудно поддающиеся лечению поражения начинают появляться при бактериальной инфекции. Обычно они вызываются патогенами, которые естественным образом встречаются на коже (Propionibacterium acnes и Propionibacterium granulosum).
Попадание бактерий в сальные железы вызывает их опухание, а на поверхности кожи появляется красный болезненный комок, который со временем превращается в пустулу, заполненную гнойным отделяемым. По мнению специалистов, вручную такие изменения лучше не снимать, т.е. не выдавливать. К сожалению, многие люди игнорируют эти рекомендации и борются с ними самостоятельно, и это очень часто вызывает обесцвечивание или шрамы, от которых потом очень сложно избавиться. Чтобы избежать проблем, сходите к дерматологу и вылечите прыщи и стабилизируйте работу сальных желез.
Тип кожи и избыток кожного сала
Избыток кожного сала — характерная черта так называемого жирная кожа. Большая часть кожного сала появляется в основном на лбу, носу и подбородке, т. е Т-зона на лице. Обычно за это отвечают гены, но не только это. У некоторых людей перепроизводство кожного сала связано с неправильным уходом и гигиеной кожи лица, а иногда и с его полным отсутствием. Чтобы контролировать кожный жир, стоит позаботиться о правильном очищении и увлажнении кожи. Использование сильно подсыхающих препаратов может только усугубить проблему. Людям, у которых есть проблемы с избытком кожного жира и которые не знают, как ухаживать за своей кожей, следует проконсультироваться с дерматологом или хорошим косметологом.
Кроме того, особенно женщинам следует помнить, что нельзя наносить на кожу слишком толстый слой пудры или жидкости. Коже также нужен воздух для правильного функционирования, если все ее поры и железы забиты косметикой, она не сможет дышать, и это приведет к тому, что она начнет вырабатывать еще больше кожного жира, и на коже будут появляться все больше и больше неприглядных изменений. лицо. Если макияж необходим, то лучше выбрать самую натуральную косметику, а при необходимости стереть излишки кожного жира с лица специальными салфетками, которые не стирают с лица макияж.
Проблемы с сальными железами: все причины
» data-image-caption=»» data-medium-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2019/03/salnye-zhelezy.png?fit=450%2C300&ssl=1″ data-large-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2019/03/salnye-zhelezy.png?fit=829%2C550&ssl=1″ />
Воспаление сальных желез – это самый неприятный и наиболее распространённый случай гормональных нарушений. Подобные проблемы с кожей сильно влияют на жизнь человека: на его общение с другими людьми, его самооценку. Давайте же разберемся, почему эта проблема встречается и как с ней бороться.
Важную роль в данном случае будут играть гормональный фон, наследственность и соблюдение гигиены.
Где возможна повышенная жирность
Это самые распространенные и наиболее часто встречающиеся, но могут быть и другие. Единственные места на теле, где угри появиться не могут – это ладони и ступни. Из-за слишком толстого и грубого слоя эпидермиса, неспособного на подобного рода воспаления.
Причины
Помимо этих причин есть ещё один фактор, не так давно установленный учеными — наследственность.
Разберемся с каждой причиной более подробно.
Сухость кожи
Одна из наиболее распространённых причин. Из-за сухости происходит отшелушивание кожи и её частички закупоривают поры, что и вызывает воспаление. Очень важно учитывать несколько пунктов, которые вызывают излишнюю сухость кожи:
Гормональный фон
Причина кроется в неправильной пропорции половых гормонов, находящихся в крови. Тут очень важную роль играют андрогены (мужские гормоны). Если их уровень превышен, то начинается избыток выделения у сальных и потовых желез, что и является поводом для появления прыщей. Также можно выделить прогестерон – гормон, выделяющийся у беременных. Приводит к закупориванию пор и как следствие появляются сальные воспаления.
Недостаток эстрогена также может послужить причиной излишней жирности кожи.
Инфекция
После проникновения в кожу микроорганизмов, начинает работать иммунитет, и кожа воспаляется. И это является самой частой причиной. Нередко происходит так, что инфекция распространяется на соседние участки и образуются скопления угрей.
Выработка кожного сала
Тут выделяют 3 фактора, способных повлиять на количество выработки кожного сала. Андроген, а точнее его переизбыток в крови – одна из причин. Редко, но всё же встречается особый недуг, именуемый «себорея». И конечно же очень распространённой причиной в 21 веке является неправильное питание.
Вот список продуктов, способствующих активному выделению кожного сала:
Степени сложности заболевания
Лечение и профилактика
Лучше всего и безопаснее будет обратиться к грамотному врачу — эндокринологу, чтобы дальнейшее лечение проходило под его чутким контролем. Начать придется со здоровой диеты, ограничивающей потребление вредных для хорошего состояния кожи продуктов. И не будет лишним начать особый косметический уход за кожей.
Чем регулируется секреция сальных желез
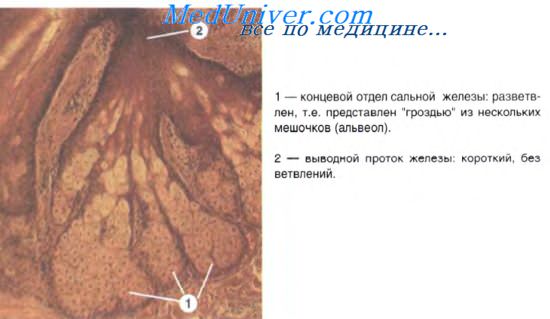
Сальные железы — также производные эпителиального дифферона, простые разветвленные альвеолярные железы, почти всегда связанные с волосами. Секрет сальных желез (кожное сало) служит жировой смазкой для эпидермиса и волос. За сутки сальными железами человека выделяется около 20 г секрета. Жировая смазка смягчает кожу, делает ее непроницаемой для воды, а также препятствует развитию микробов на поверхности кожи, поскольку кожное сало имеет кислую реакцию.
Сальные железы располагаются в составе кожи более поверхностно, чем потовые — их концевые отделы лежат на границе сосочкового и сетчатого слоев дермы. Выводной проток сальной железы короткий, открывается, как правило, в волосяную воронку. Стенка протока образована многослойным плоским эпителием. Больше всего сальных желез в коже головы. Они отсутствуют на ладонях и подошвах.
Железы состоят из различно дифференцированных эпителиальных клеток — сальных экзокриноцитов, или себоцитов (от sebum — сало). На периферии железы на базальной мембране располагаются камбиальные клетки. По мере дифференцировки себоциты накапливают в цитоплазме жировые включения и смещаются по направлению к центру железы. Здесь происходит гибель себоцитов по механизму апоптоза. Это характеризует голокринный тип секреции железы
Имеются данные о том, что физиологическая регенерация сальной железы происходит за счет формирования новых концевых отделов путем почкования.
Волосы. Строение и функции волос.
Волосы — это ороговевшие эпителиальные придатки кожи, покрывающие почти всю кожную поверхность, за исключением ладоней, подошв, боковых поверхностей пальцев и др. Плотность расположения волос неодинакова. Различают три вида волос: длинные, щетинистые, пушковые. Длинные волосы — это волосы головы, бороды, усов, подмышечных впадин и лобка. Щетинистые волосы — волосы бровей, ресниц, наружного слухового прохода, преддверия носовой полости. Пушковые волосы покрывают остальную поверхность тела.
Длина волос — от нескольких миллиметров до 1,5 м, толщина — от 0,005 до 0,6 мм. Волосы выполняют в основном защитную функцию — ресницы защищают глаза от попадания пыли и от механических повреждений. Волосы участвуют также в тактильной чувствительности.
Развитие волоса начинается на 3-м месяце эмбриогенеза, когда эпидермис в виде тяжей врастает в подлежащую соединительную ткань. При этом образуются волосяные фолликулы, из которых растет волос. Первоначальный волосяной покров (лануго) исчезает еще до рождения, заменяясь пушковыми волосами (велюс). После рождения новые волосяные фолликулы не образуются, а рост дефинитивных волос происходит за счет ранее возникших фолликулов.
В волосе различают стержень, выступающий над поверхностью кожи, и корень, расположенный в толще кожи. Корень волоса оканчивается утолщением — волосяной луковицей и располагается в особом футляре — волосяном фолликуле. Последний состоит из наружного и внутреннего эпителиальных корневых влагалищ и соединительнотканной волосяной сумки. На нижнем конце корня в волосяную луковицу в виде сосочка вдается рыхлая соединительная ткань, выполняющая трофическую роль. Волосяная луковица — это матрица волоса.
Она состоит из эпителиальных камбиальных клеток, обеспечивающих рост корня волоса и внутреннего эпителиального корневого влагалища. Кроме этих клеток, в матрице волоса имеются меланоциты, синтезирующие пигмент.
В корне волоса различают центральную часть — мозговое вещество, периферические слои — корковое вещество и кутикулу. Мозговое вещество состоит из полигональных эпителиоцитов, расположенных в виде монетных столбиков. В этих клетках накапливаются гранулы трихогиалина, а затем — мягкий кератин. Корковое вещество волоса на протяжении большей части корня и всего стержня состоит из плоских роговых чешуек, содержащих твердый кератин. Из них же (кутикулярных эпителиоцитов), налегающих друг на друга в виде черепицы, состоит кутикула волоса.
Разная толщина волос и прочность связаны с особенностями коркового вещества волоса и его кутикулы. Внутреннее корневое влагалище окружает корень волоса наподобие муфты. В нем различают наружный эпителиальный слой (бледный слой Генле), средний эпителиальный слой (гранулосодержащий слой Гексли) и кутикулу, прилегающую к кутикуле корня волоса.
Наружное эпителиальное корневое влагалище — это непосредственное продолжение в глубь дермы росткового слоя эпидермиса.
Волосяной фолликул у поверхности кожи образует расширение — воронку, куда впадают протоки сальных желез.
Волосяную сумку образуют наружный продольный и внутренний циркулярный слои коллагеновых волокон. На границе между волосяной сумкой и волосяной луковицей имеется базальная мембрана.
Корень волоса снабжен мышцей (состоит из гладкой мышечной ткани эктомезенхимного происхождения), поднимающей волос. Одним концом она вплетена в волосяную сумку, другим — в сосочковый слой дермы. При сокращении мышцы волос принимает прямое положение, поднимаясь над поверхностью кожи («волосы встают дыбом»). Существуют значительные половые различия в степени развития волос.
Волосы растут за счет пролиферации клеток матрицы и последовательной их дифференцировки в кератинсодержащие клетки и далее — в роговые чешуйки. Последние постепенно смещаются по направлению из области корня волоса в стержень. Скорость роста волос у человека в среднем 0,4 мм в сутки. Продолжительность жизни волоса на голове 2-4 года. Прекращение пролиферации клеток матрицы означает остановку роста волоса. Затем пролиферация клеток матрицы возобновляется, начинается рост нового волоса, а старый волос при этом выпадает. Так происходит смена волос.
Последние достижения в области изучения патогенеза акне
Авторы: Carmen Laurino, MSc; Beniamino Palmieri, MD; Alessandro Coacci, MD
Источник: Am J Clin Dermatol. 2014; 15 (6): 479-488.
Перевод: Delis.pro ; при перепечатке статьи гиперссылка на www.delis.pro в начале и в конце статьи обязательна.
Введение
Обыкновенные угри представляют собой хроническое воспалительное заболевание кожи, которое развивается вокруг пилосебационного аппарата и проявляется в виде открытых и закрытых комедонов, а также воспалительных папул, пустул и узелков. Обычно в воспалительный процесс вовлекаются лицо, грудь, верхняя часть спины и верхние части рук. Воспалительные акне могут привести к формированию потенциально уродующих рубцов и пост-воспалительной гиперпигментации, что подчеркивает важность своевременного лечения.
Патогенез акне начинается с аномальной кератинизации, которая вызывает закупорку и расширение нижней части воронки волосяного фолликула, образуя комедон 1. Другие факторы включают в себя сложное взаимодействие между продукцией кожного сала, изменениями липидного состава, повышенной чувствительности к андрогенной стимуляции, пропионибактериям акне и местным воспалительным цитокинам, вырабатываемым врожденной иммунной системой 6.
Патогенез акне
Обзор врожденного иммунитета
Врожденная иммунная система (быстрый ответ, но отсутствие запоминания специфических патогенов) лежит в основе воспалительной реакции в патогенезе акне [11]. С помощью физического барьера и кислой среды рогового слоя кожи (который ограничивает бактериальную колонизацию) обеспечивается первая линия защиты в пределах врожденной иммунной системы 14. Кожа также вырабатывает растворимые факторы (в том числе факторы комплемента, антимикробные пептиды, хемокины и цитокины) и рецепторы опознавания паттерна (PRR), которые опосредуют воспалительную реакцию против патоген-ассоциированных молекулярных паттернов (PAMP) 16. Для удобства перечислены ключевые воспалительные медиаторы патогенеза акне.
Таблица 1. Сокращения иммунных/воспалительных компонентов патогенеза акне
фермент, который активируется с помощью окисленных скваленов и способствует превращению арахидоновой кислоты в лейкотриен В4, и последующему увеличению количества воспалительных клеток через путь PPARα
Белок активатор 1 (AP-1)
индуцированный провоспалительными сигналами акне, этот фактор транскрипции играет множественную роль, в том числе регуляцию ММР
молекулы из группы врожденного иммунного ответа, которые функционируют как внутренние антибиотики и провоспалительные молекулы, способствующие патогенезу акне; стимулируются сигнализацией TLR
Человеческий β дефенсин 1 (HβD1)
Человеческий β дефенсин 2 (HβD2)
малые молекулы клеточной сигнализации, участвующие в медиации воспаления. ИЛ-1, ИЛ-6, ИЛ-8, ИЛ-10, ИЛ-12 и ФНОα являются соответствующими цитокинами в патогенезе акне
Матричные металлопротеиназы (ММР)
эндопептидазы участвует в деградации коллагена в процессе патогенеза акне, в воспалительном процессе, разрушении ткани и образовании рубца. Генный продукт регуляции транскрипционного фактора АР-1.
транскрипционный фактор, который активирует большое количество провоспалительных цитокинов, участвующих в патогенезе акне.
Патоген-ассоциированные молекулярные паттерны (PAMPs)
молекулы, связанные с патогенными микроорганизмами, которые распознаются толл-подобными рецепторами и рецепторами опознавания паттерна, и таким образом активируют врожденные иммунные реакции. Бактериальный липополисахарид является типом PAMP.
Рецепторы опознавания паттерна (PRRs)
рецепторы протеинов врожденной иммунной системы, которые идентифицируют PAMP-рецепторы, находящиеся на микробных патогенах
Рецепторы активаторов пролиферации пероксисом (PPARs)
группа белков ядерных рецепторов, которые функционируют как факторы транскрипции вклеточной дифференцировки, развития, метаболизма и онкогенеза. В процессе патогенеза акне PPARs димеризуются с рецепторами ретиноидов для регулирования выработки кожного сала и дифференцировки кератиноцитов
Стерол-ответный элемент, связывающий белок-1 (SREBP-1)
транскрипционные фактор, который может стимулировать липогенез в сальных железах
Толл-подобные рецепторы (TLRs)
подмножество рецепторов опознавания паттерна. Патогенез акне в основном опосредуется через TLR2 и TLR4
Toлл-подобные рецепторы
Воспаление, опосредованное врожденной иммунной системой
В следующих разделах мы обсудим роль медиаторов акне и различные стратегии лечения.
Гиперкератоз при акне
В то время как ранее считалось, что вначале имеет место аномальное ороговение, недавние исследования показали, что экспрессия ИЛ-1 альфа (найденного в открытых комедонах) предшествует аномальному ороговению [1,19]. Гиперкератоз приводит как к фолликулярной эпителиальной гиперпролиферации, так и к задержке отделения кератиноцитов и тем самым формирует кератиновые пробки в фолликулярной воронке волосяной луковицы. Эпителиальная гиперпролиферация (образование комедонов) обусловлена повышением чувствительности к андрогенам, липидным составом кожного сала, пропионобактериями акне и местными цитокинами. Биопленки, продуцируемые пропионобактериями акне, также способствуют образованию комедонов, ограничивая слущивание протоковых кератиноцитов и распространяя закупорку воронки волосяной луковицы [1,29].
Аномалии секрета кожных желез при акне
Секрет кожных желез (кожное сало) состоит из триглицеридов и свободных жирных кислот (57,5%), восковых эфиров (26%), сквалена (12%), холестерина и эфиров холестерина (4,5%) и обеспечивает смазку, увлажнение, фотозащиту и липофильные антиоксиданты для кожи/волос. Олеиновая и пальмитолеиновая кислоты кожного сала также обладают антибактериальным действием [7].
Продукция кожного сала необходима, но не достаточна для патогенеза акне, а состав липидов кожного сала может влиять на воспаление. Изменения состава липидов кожного сала (например, повышение ненасыщенности свободных жирных кислот, сквалена и пероксида сквалена, или понижение содержания линолевой кислоты) связано с фолликулярной гиперкорнификацией посредством прямой и косвенной модуляции врожденной иммунной системы [34,41- 44]. Продукты перекисного окисления липидов могут увеличивать воспалительных цитокинов (включая ИЛ-1-альфа) и активировать PPARs, в частности PPARα. Окисленные сквалены также повышают активность 5-липоксигеназы (5-LOX), которая способствует превращению арахидоновой кислоты в лейкотриен В4 и последующему превращению воспалительных клеток посредством PPARα 47. PPARs активируют Т-клетки через активатор протеина 1 (AP-1) и NFκB-опосредованную регуляцию транскрипции [27,48].
Опосредованное через кожное сало воспаление связано с пролиферацией пропионобактерий акне. Сальные железы и липиды кожного сала предоставляют анаэробную среду для роста пропионобактерий акне. Когда кожное сало проходит через фолликулярный проток, липазы, продуцируемые пропионобактериями акне, гидролизуют триглицериды в провоспалительные свободные жирные кислоты 12. Пропионобактерии акне также связывают рецепторы TLR2 и TLR4 на сальных железах, чтобы стимулировать продукцию себоцитов антимикробных пептидов (HβD1 и HβD2) и воспалительных цитокинов (ФНО-альфа, ИЛ-1 & альфа; и ИЛ-8) [22,49-51]. Эти наблюдения указывают на роль сальных желез в распознавании патогена и стимуляции иммунной системы.
Андрогены при акне
Продуцируемые в больших количествах надпочечниками и половыми железами, андрогены также действуют локально внутри сальных желез, где они способствуют пролиферации кератиноцитов и сальных желез [52,53]. Надпочечные андрогены и андрогены, синтезируемые в половых железах, превращаются в тестостерон и дигидротестостерон с участием 1-го типа 5α-редуктазы, находящейся в фолликулярной воронке волосяной луковицы. Половое созревание было связано с появления вульгарных угрей, поскольку повышение количества андрогенов в этот период стимулирует продукцию кожного сала через связывание рецепторов на сальных железах и волосяных протоках. На самом деле, склонная к образованию акне кожа имеет более высокие уровни рецепторов андрогенов и повышенную активность 5α-редуктазы [54]. Клинически пациенты с синдромом поликистозных яичников, врожденной гиперплазией коры надпочечников, а также гормональными опухолями (состояние избытка андрогенов) имеют более высокую распространенность акне, в то время как пациенты с дефицитом андрогенов или нечувствительностью к андрогенам не имеют тенденции к развитию акне 55. Андрогены также способствуют камедогенезу путем регулирования факторов роста и ИЛ-1 альфа, которые стимулируют гиперкератоз в пределах фолликулярного протока и воронки волосяной луковицы [28].
Пропионибактерии акне
Пропионибактерия акне способствует фолликулярному гиперкератозу путем индукции интегрина (белка клеточной адгезии) и филаггрина (находится в более высоких концентрациях в сальных протоках и воронке волосяной луковицы в коже, склонной к образованию акне) [18,62]. Биопленка (полисахаридная выстилка, продуцируемая P. acne, окружающая микроб и улучшающая прилипание к фолликулу) дополнительно способствует гиперкератозу и увеличивает устойчивость пропионибактерий акне к антибиотикам [29].
На рисунках 1 и 2 суммируются новые данные о патофизиологии акне.
Лечение акне
Терапевтические варианты лечения акне варьируют от назначения местного лечения до использования пероральных препаратов. Имеется большое количество недавних достижений в области разработки физических методов, в том числе радиочастотной, ФДТ и лазерной терапии.
Местные формы ретиноидов
Местные антибактериальные препараты
Перекись бензоила вызывает окисление бактерий и обладает бактерицидным действием. Следует отметить, что перекись бензоила не вызывает бактериальной резистентности.
Клиндамицин и эритромицин являются двумя наиболее часто назначаемыми местными антибиотиками, действующими на золотистый стафилококк и пропионобактерии акне. Они действуют путем связывания с 50S рибосомальной субъединицей и ингибируют синтез белка. Одновременное применение с перекисью бензоила может ограничить развитие бактериальной резистентности.
Азелаиновая кислота ингибирует митохондриальную активность и синтез ДНК.
Дапсон ингибирует дигидроптероат-синтазу и синтез нуклеиновых кислот.
Сульфацетамид натрия также ингибирует бактериальную дигидроптероат-синтазу.
Оральные антибиотики полезны при умеренных и тяжелых воспалительных формах акне, невосприимчивых к местной терапии. Они проявляют свои эффекты через антимикробное и прямое противовоспалительное действие. В частности, антибиотики ингибируют бактериальную липазу, ингибируют регуляцию провоспалительных цитокинов, предотвращают хемотаксис нейтрофилов и ингибируют ММР 70.
Тетрациклины (доксициклин и миноциклин, в частности, которые связывают 30S рибосомальную субъединицу) являются наиболее часто назначаемыми пероральными антибиотиками, применяемыми для лечения акне. Тетрациклины в низких дозах (например, доксициклин 20 мг два раза в день) рекомендуются для достижения противовоспалительного эффекта и минимизации риска развития резистентности к антибиотикам [71].
Также используются макролиды, такие как эритромицин и азитромицин, так как они подавляют пролиферацию пропионобактерий акне внутри фолликула. Рекомендуется применять их в качестве препаратов второй линии после антибиотиков тетрациклинового ряда.
Пероральная гормональная терапия
Гормональная терапия может быть полезна у женщин с признаками гиперандрогении (предменструальные приливы, распространяющиеся по подбородку, гирсутизм и присутствие или ухудшение акне во взрослом возрасте). Пероральные контрацептивы подавляют функцию яичников и продукцию андрогенов надпочечниками, большинство из них содержат эстроген и прогестин для снижения риска развития рака эндометрия. Три оральных контрацептива, одобренных FDA для лечения акне, включают в себя норгестимат-этинилэстрадиол, этинилэстрадиол с норэтиндроном и этинилэстрадиол с дроспиреноном [72,73]. Новые препараты также обладают антиандрогенным эффектом. Спиронолактон обладает двойным действием: посредством блокады андрогенных рецепторов и ингибирования 5α-редуктазы он может уменьшить выработку кожного сала и улучшить проявление акне [73,74]. Флутамид (одобрен FDA для лечения рака предстательной железы) является нестероидным блокатором рецепторов андрогенов, также очень эффективен, однако стоимость и гепатотоксичность данного препарата значительно ограничивают его применение [75]. За пределами США врачи могут назначать обладающий антиандрогенным эффектом ацетат ципротерона в низкой дозе (2 мг/сут) или в более высоких дозах (50 мг/сут) в сочетании с эстрогеном. Следует отметить, что пациентов, принимающих ципротерона ацетата в более высоких дозах, следует проводить мониторинг гепатотоксичности.
Пероральные формы ретиноидов
Изотретиноин (13-цис-ретиноевая кислота) одобрен FDA для лечения резистентной к лечению тяжелой узелково-кистозной формы акне и оказывает антиандрогенный эффект в условиях invitro за счет ингибирования 3α-гидроксистероидной активности ретинолдегидрогеназы. В то время как 13-цис-ретиноевая кислота непосредственно не связывает какой-либо из ядерных рецепторов ретиноевой кислоты, ее метаболиты, как считается, связываются ядерные мембранные рецепторы ретиноевой кислоты (RAR) и ретиноидные Х-рецепторы (RXR). Затем гетеродимер RAR-RXR связывает лиганды ретиноидов и посредством транскрипции регулирует гены, вовлеченные в ингибирование воспаления, способствует фолликулярной дифференцировке кератиноцитов, а также снижает активность сальных желез. RAR-RXR также могут выступать в качестве антагонистов АР-1, что ограничивает активацию ММР, которые вызывают деструкцию тканей и рубцевание акне 77.
Изотретиноин оказывает анти-себоцитный эффект посредством уникального неретиноидного рецепторного механизма, который мобилизует нейтрофильный желатиназо-ассоциированный липокалин (NGAL), что может индуцировать апоптоз себоцитов во время лечения изотретиноином. Интересно отметить, что увеличение концентрации NGAL после лечения изотретиноином происходит до снижения продукции кожного сала и концентрации пропионибактерий акне. Текущие исследования поясняют механизмы, с помощью которых NGAL опосредует эффект изотретиноина [80]. Еще в одном недавно проведенном исследовании отмечается влияние изотретиноина на экспрессию антимикробного пептида при акне. В частности, терапия изотретиноином была связана со снижением экспрессии кателицидина, HβD2, лактоферрина, псориазина и коебнеризина; однако после полного 6-месячного курса лечения нормализовались только уровни кателицидина и коебнеризина. Изотретиноин не оказывает никакого влияния на другие антимикробные пептиды, включая гранулизин, перфорин и дермицидин. Эти результаты указывают на возможность специфического таргетирования антимикробных пептидов при лечении акне [81].
Устройства для лечения акне
Большинство методов лечения акне обеспечивают кратковременную очистку, а изотретиноин является единственным лекарством, которое предлагает наилучший шанс на длительную ремиссию. Тем не менее, программы мониторинга тератогенности и риска развития побочных эффектов побудили дальнейшее исследование для идентификации других видов лечения. Повышение устойчивости к антибиотикам является еще одним важным фактором поиска новых подходов к лечению. [82,83]. Радиочастотное облучение, световое воздействие и лазерные устройства являются активно изучаемыми областями исследования и развития. Следует отметить, что отсутствуют рандомизированные двойные слепые клинические исследования с достаточным количеством пациентов по сравнению устройств стандартной терапии (местными и системными препаратами). Кроме того, ограничены данные относительно частоты рецидивов после лечения с применением различных устройств. Не представляется возможным оценить реальные преимущества при использовании медицинских устройств, а эти устройства следует рассматривать как полезные дополнения к установленной терапии, а не как отдельные варианты лечения.
Радиочастотные устройства. Неаблативные радиочастотные устройства используют радиоволны для нагрева дермы и подкожной жировой клетчатки, что позволяет щадить эпидермис. Первоначально разработанные для уменьшения дряблости кожи, не так давно возможность применения радиочастотных устройств была изучены в лечении воспалительных форм акне. Высокие температуры, как полагают, убивают бактерии и уменьшают количество сальных желез. В то время как предварительные результаты исследования выглядят многообещающе, исследуемые выборки были достаточно маленькими 84. В последнее время фракционное радиочастотное лечение с использованием специальных изолированных микроигл, направленных в середину дермы, показывает обнадеживающие результаты при лечении воспалительных поражений, сопровождающих акне [86]. Общие побочные эффекты включают точечные кровотечения в местах лечения, боль и покраснение. В отличие от лазеров, радиочастотные методы лечения не вызывают гиперпигментации (отсутствие эпидермального нагрева) и поэтому могут рассматриваться как вариант лечения у пациентов с более темными типами кожи.
Интенсивный импульсный свет (IPL) обеспечивает некогерентные импульсы видимого света (с большей длиной волны, чем синий свет), которые, как полагают, проникают глубже в фолликул фотоактивных порфиринов пропионобактерий акне [88]. Данные в отношении эффективности данной методики противоречивы, и новые устройства сочетают источник IPL света с присасывающими устройствами («фотопневматические» устройства) с несколько улучшенной эффективностью [89]. Основные ограничения включают отсутствие надлежащей контролируемой оценки.
Лечение синим светом одобрено FDA для терапии акне. Первоначальные исследования показали, что 8-недельная терапия синим светом может уменьшить количество воспалительных поражений акне, но не комедонов (пациенты должны продолжать лечение местными формами ретиноидов) [90]. Другие заявляют об улучшении проявления акне на лице и туловище при использовании широко распространенных зеленой и фиолетовой длины волн [91]. FDA недавно одобрил использование узкодиапазонных источников света в лазерных устройствах для домашнего использования.
В методике PDT используются экзогенные фотосенсибилизаторы, преимущественно абсорбируемые пилосебационными элементами и усиливающие эффект световых процедур. Поскольку аминолевулиновая кислота (ALA) и метил-аминолевулинат (M- ALA) получили одобрение FDA только для лечения актинического кератоза, их применение для лечения акне считается офф-лейбл использованием. PDT требует, по меньшей мере, 70-90 мин воздействия фотосенсибилизатора на кожу с последующим воздействием либо синим (415 нм, ALA), либо красным (635 нм, М- ALA) светом. Чем длиннее длина волны красного света проникает глубже в дерму, где находятся сальные железы (500-1000 мкм), тем выше эффективность [92,93].
Варианты PDT метода включают использование высоких доз (оптимизированы для целевого лечения сальных желез, но с большим количеством побочных эффектов) и низких доз (более мягкие параметры с меньшим количеством побочных эффектов и меньшей эффективностью). Улучшение при воспалительных поражениях может достигать 40-70% и длится 3-6 месяцев с дальнейшим улучшением при повторном лечении. PDT может вызвать серьезные воспалительные побочные эффекты, включая боли, пост-процедурную светочувствительность и фототоксический эффект (отек, образование волдырей, что вызывает необходимость соблюдать домашний режим в течение 7-10 дней после процедуры) [94]. Этот побочный эффект может быть приемлемым для пациентов с умеренными и тяжелыми формами акне, которые не хотели принимать изотретиноин или у которых были неэффективными предыдущие методы лечения, а также у тех пациентов, которые не хотят получать оральные контрацептивы или планируют забеременеть.
Лазеры для лечения акне: импульсные лазеры на красителях (PDL) вызывают селективный фототермолиз расширенных кровеносных сосудов при акне. Хотя нет никакого прямого эффекта на пропионобактерии акне или продукцию кожного сала, активность растворимого трансформирующего фактора роста (TGF)-β (цитокин, участвующий в заживлении ран) повышается после проведения неаблятивной PDL терапии. TGF-β, по-видимому, опосредует противовоспалительный эффект, который проявляется как глобальное улучшение внешнего вида акне, а не ограничивается обработанным участком. Отсутствие высококачественных контролируемых исследований не позволяет интерпретировать противоречивые сообщения об эффективности PDL [95,96].
Лазеры средней инфракрасной области спектра привлекли к себе внимание, когда диодный лазер с длиной волны 1450 нм показал повреждение сальных желез в модели уха кролика и кожи человека в условиях exvivo [97]. Фототермолиз на уровне сальных желез и изменения фолликулярного гиперкератоза могут играть лечебную роль. Предварительное рандомизированное контролируемое исследование раздельных зон спины показало значительное снижение количества поражений акне по сравнению с контрольными участками [97]. В последующих исследованиях большинство пациентов одновременно получали оральное или местное противоугревое лечение во время лазерной обработки [98]. Последующее исследование раздельных зон лица [38] не выявило каких-либо преимуществ при использовании пересмотренной шкалы классификации акне. Тем не менее, наблюдалось глобальное улучшение проявления акне, что еще раз подтверждает роль растворимого фактора [99].
Совсем недавно, Сакамото и соавт. [101] направили свои усилия на использование селективного фототермолиза липидов внутри сальных желез. Андерсон и соавт. [100] идентифицировали длину волны 1210 и 1720 нм, при которой коэффициент поглощения липидов превышает плотность воды. Исследования свежих образцов свиной кожи в условиях in vitro продемонстрировали селективное термическое повреждение жира, но не вышележащей кожи, при длине волны около 1210 нм. Кроме того, искусственно выделенный секрет сальных желёз имеет пики поглощения около 1210, 1728, 1760, 2306 и 2346 нм [101]. Эти данные свидетельствуют о том, что потенциально секрет сальных желёз имеет роль аналогичную хромофору в селективном фототермолизе сальных желез. Предварительные исследования (на образцах кожи в условиях exvivo) показали, что длина волны 1 700 нм с длительностью импульса 100-135 мс направлена селективно на сальные железы и не повреждает эпидермис или дерму. Для дальнейшей характеристики этих наблюдений проводятся дополнительные исследования.
Выводы
Акне является воспалительным заболеванием, которое возникает в результате действия нескольких факторов на внутренние структуры пилосебационного аппарата. Новые данные о патофизиологии акне показывают, что акне – это воспалительное заболевание (а не инфекционное), при котором решающую роль играют врожденный иммунитет и пропионобактерии акне.
В то время как лечение акне мультимодально, основой терапии является профилактика образования комедонов. Местные агенты используются для лечения легкой и умеренной формы акне, тогда как пероральные препараты обычно резервируются для лечения умеренных и тяжелых форм заболевания. Из имеющихся в настоящее время доступных методов лечения изотретиноин позволяет добиться стабильного улучшения заболевания и даже привести к излечению. Тем не менее, профиль побочных эффектов, необходимый процесс мониторинга и данные о тератогенности обременяют его назначение. Это побудило проведение дальнейших исследований как медицинских препаратов, так и различных устройств. В то время как радиочастотные, лазерные и световые процедуры позволяют достичь определенных улучшений при воспалительных формах акне (PDT с голубым светом является единственным утвержденным FDAметодом лечения), эти варианты не являются эффективными. Будущие исследования позволят получить более полное представление о патогенезе акне и, в свою очередь, приведут к развитию новых целевых методов лечения.
КЛЮЧЕВЫЕ МОМЕНТЫ
Акне является многофакторным воспалительным заболеванием сально-волосяного элемента.
Лечение угрей является мультимодальным и включает в себя местные и оральные препараты, а также применением различных устройств.
В то время как радиочастотные, лазерные и световые устройства улучшают воспалительные проявления акне, в настоящее время они не могут рассматриваться как эффективные варианты монотерапии данного заболевания.
ИСТОЧНИКИ ЛИТЕРАТУРЫ
1. Jeremy AHT, Holland DB, Roberts SG, Thomson KF, Cunliffe WJ. Inflammatory events are involved in acne lesion initiation. J Invest Dermatol. 2003;121(1):20–7.
2. Guy R, Kealey T. Modelling the infundibulum in acne. Dermatol Basel Switz. 1998;196(1):32–7.
3. Guy R, Kealey T. The effects of inflammatory cytokines on the isolated human sebaceous infundibulum. J Invest Dermatol. 1998;110(4):410–5.
4. Thiboutot D. Hormones and acne: pathophysiology, clinical evaluation, and therapies. Semin Cutan Med Surg. 2001;20(3):144–53.
5. Thiboutot D, Jabara S, McAllister JM, Sivarajah A, Gilliland K, Cong Z, et al. Human skin is a steroidogenic tissue: steroidogenic enzymes and cofactors are expressed in epidermis, normal sebocytes, and an immortalized sebocyte cell line (SEB-1). J Invest Dermatol. 2003;120(6):905–14.
6. Thiboutot D. Acne: hormonal concepts and therapy. Clin Dermatol. 2004;22(5):419–28.
7. Thiboutot D. Regulation of human sebaceous glands. J Invest Dermatol. 2004;123(1):1&ndash
Статьи зарубежных авторов переведены компанией «Делис». Активная ссылка на www.delis.pro в начале и в конце статьи обязательна.
Комментарии
Зарегистрируйтесь, чтобы получить возможность оставлять комментарии.
К этой статье еще не оставили комментариев.