чем опасна болезнь поджелудочной железы у женщин
Диагноз панкреатит: чем опасен, способы лечения
При упоминании о заболевании поджелудочной железы у многих возникает ассоциация с диабетом. Безусловно, диабет является наиболее распространенным заболеванием, связанным с повреждением поджелудочной железы, но и сам этот орган как часть пищеварительной системы подвержен воспалительному процессу, называемому панкреатитом. В данной статье мы собрали основную информацию, которую необходимо знать о причинах и симптомах панкреатита, выясним опасен ли панкреатит и какие способы лечения предлагает современная медицина.
Поджелудочная железа и ее функции
Поджелудочная железа расположенная в центре верхней части брюшной полости около двенадцатиперстной кишки. Она выполняет две важнейшие функции в организме:
Панкреатит и его виды
Панкреатит – это патологическое воспаление поджелудочной железы, которое может проявляться остро или хронически. При воспалении ферменты, которые обычно должны попадать в пищеварительный тракт, начинают повреждать саму железу и выделяться в окружающие ткани и кровоток. Это может вызвать местные осложнения, такие как накопление жидкости вокруг поджелудочной железы (ложная киста). В результате заболевания пищеварение замедляется и становится болезненным.
Существует 2 вида панкреатита:
Наибольшую опасность для здоровья представляет не панкреатит, а осложнения в виде диабета и рака.
Панкреатит: симптомы
Симптомы панкреатита разнообразны и зависят от типа воспаления. Иногда, панкреатит может быть и бессимптомным в течение длительного времени и в то же время вызывать повреждение органа.
Ведущим симптомом острого панкреатита является очень сильная боль в верхней части живота, иногда отдающая в спину. Боль усиливается в положении лежа и после еды и иногда не уменьшается даже после приема болеутоляющих средств. При наклоне вперед и скручивании в позу эмбриона наблюдается облегчение боли. Другими симптомами, которые могут возникнуть в этом состоянии, являются тошнота, рвота, сильная слабость, повышение температуры, усиленное сердцебиение, вздутие живота. В тяжелых случаях воспаление также приводит к обезвоживанию, низкому кровяному давлению, внутреннему кровотечению.
В случае хронического панкреатита симптомы воспаления повторяются. К болям обычно добавляются потеря веса, мягкие и жирные испражнения, что указывает на неспособность переваривать определенные продукты, особенно жиры. Наследственный хронический панкреатит обычно начинается в подростковом возрасте как серия кратковременных приступов болей в животе, проблем с пищеварением, тошноты, рвоты и лихорадки. Со временем частота приступов увеличивается, и в конечном итоге состояние может ухудшиться в хроническое воспаление.
Каковы причины возникновения панкреатита?
Считается, что у большинства людей, страдающих хроническим панкреатитом, он развивается в результате чрезмерного употребления алкогольных напитков в течение длительного периода времени, что приводит к повреждению поджелудочной железы и образованию рубцов. В других случаях причины хронического панкреатита могут быть связаны с метаболическими проблемами, наследственными или вовсе быть неизвестными.
Употребление алкоголя
Многократное и длительное употребление алкоголя является основным фактором риска развития острого панкреатита, так как алкоголь может воздействовать на фермент, расщепляющий пищу трипсин, пока он еще находится в поджелудочной железе. Это повреждает окружающие ткани, вызывая воспаление. Неизвестно, почему или как это происходит. Согласно одной из теорий, молекулы этанола заставляют клетки поджелудочной железы активировать трипсин раньше, чем необходимо. Кроме этого, алкоголь может привести к образованию белковых пробок, действие которых может быть аналогичным с камнями, блокирующими желчевыводящие протоки.
Камни в желчном пузыре
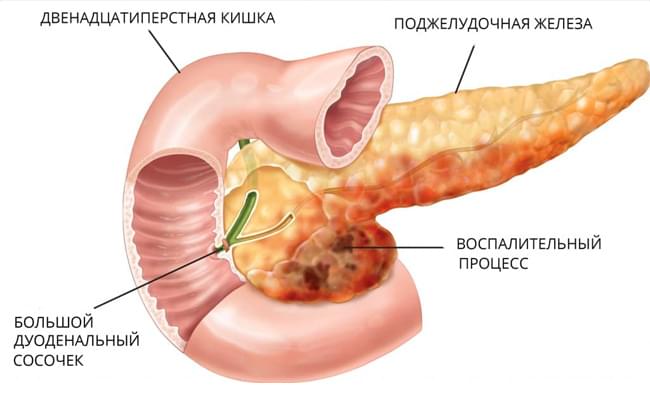
Связь между панкреатитом и камнями желчного пузыря основана на анатомическом разделении протока, который отвечает за дренаж поджелудочных соков и желчного пузыря, известный как большой сосочек двенадцатиперстной кишки. Камни в желчном пузыре могут блокировать протоки для секреции панкреатических соков, заключая их внутри железы. Закупорка мешает правильному функционированию поджелудочной железы и вызывает активацию трипсина, пока он еще находится внутри поджелудочной железы, тем самым вызывая раздражение и воспаление поджелудочной железы.
Другие причины панкреатита включают:
Не зависимо от причины, ясно следующее: когда трипсин вырабатывается поджелудочной железой, он остается неактивным и не способен расщеплять белки. Только после того, как он покидает поджелудочную железу и попадает в кишечник, то становится активным и способен расщеплять белки. В случаях острого панкреатита трипсин активируется в поджелудочной железе и начинает переваривать его клетки. Другими словами, поджелудочная железа начинает переваривать себя, вызывая воспаление.
Кто подвержен появлению панкреатита?
Панкреатит может возникнуть у любого, но чаще встречается у людей, которые находятся в определенных группах риска. Они включают людей, злоупотребляющих алкогольными напитками в течение длительного периода времени, а также пациентов с желчекаменнной болезнью.
От хронического панкреатита чаще всего страдают мужчины в возрасте от 35 до 40 лет. Средний возраст для развития острого панкреатита в связи с употреблением алкоголя составляет 38 лет, а в связи с закупоркой желчными камнями – 69 лет.
Диагностика панкреатита
При обнаружении симптомов панкреатита, описанных выше, необходимо обратиться к врачу гастроэнтерологу. Для постановки диагноза панкреатит врачу необходима информация от пациента о симптомах, которые он испытывает, и проведение физического обследования живота. При наличии воспаления некоторые области живота становятся очень чувствительными к прикосновению. Дальнейшая диагностика включает лабораторные анализы и визуализацию брюшной полости:
Панкреатит: лечение
Лечение острого панкреатита
Характер лечения острого панкреатита зависит от тяжести его проявления. Он может протекать с умеренной тяжестью, не вызывая осложнений, или быть серьезным, требующим немедленной госпитализации.
Легкая форма острого панкреатита
Основной целью терапии является поддержка основных функций организма, чтобы дать время поджелудочной железе восстановиться. Она включает:
Большинство людей с легким острым панкреатитом могут быть выписаны из больницы в течение недели.
Тяжелая форма острого панкреатита
Тяжелая форма заболевания требует немедленной госпитализации и введения инфузионных растворов и анальгетиков. При таком типе воспаления организм также может потерять большое количество жидкости, уменьшая объем крови до опасного. Тяжелый приступ обычно длится всего несколько дней, если нет осложнений и некроза ткани поджелудочной железы или накопления жидкости вокруг железы.
В отделении интенсивной терапии проводится тщательный мониторинг состояния пациента на протяжении двух недель, поскольку тяжелый панкреатит может вызвать повреждение сердца, легких или почек.
Если причиной острого воспаления стали желчные камни, то обычно требуется удаление желчного пузыря или эндоскопическое удаление камней. После операции воспаление уменьшается и поджелудочная железа, как правило, возвращается к нормальному функционированию.
Некротический панкреатит
Крайне тяжелые случаи панкреатита могут привести к гибели ткани поджелудочной железы (некрозу). У 40-70% пациентов это осложнение развивается на второй или третьей неделе заболевания. Мертвые ткани являются хорошей средой для развития инфекции, которая распространяется в кровоток (сепсис), а оттуда во все остальные органы. Поскольку инфекция поджелудочной железы является основной причиной смертности, может потребоваться хирургическое вмешательство для удаления поврежденной ткани, если развивается вторичное воспаление. Польза от профилактической антибактериальной терапии является на сегодняшний день спорной. Лечение антибиотиками начинают только при подтверждении бактериальной причины воспаления.
Лечение хронического панкреатита
Лечение панкреатита на хроническом уровне сложнее и длительнее. Оно будет направлено на улучшение метаболических процессов, поскольку поджелудочная железа не способна функционировать должным образом.
Лечение включает в себя богатую углеводами диету с низким содержанием жиров для облегчения пищеварения, частый прием пищи небольшими порциями. Если возникает боль, следует переходить только на жидкую пищу. При всех типах панкреатита настоятельно рекомендуется избегать употребления алкоголя.
В дополнение к диетическому питанию назначают прием пищеварительных ферментов в виде таблеток (Панкреатин, Креон, Мезим). Принимать их необходимо во вместе с приемом пищи, чтобы улучшить усвоение питательных веществ.
Если были повреждены клетки железы, отвечающие за эндокринные функции, то необходим прием инсулина.
Очень важно снизить частоту приступов, поскольку воспаление может стать причиной восприимчивости органа к бактериальной или грибковой инфекции. Внутри поджелудочной железы могут образовываться мешки с панкреатической жидкостью, которые способны проникать в нижнюю брюшную полость и вызывать тяжелые инфекции. Кроме того, панкреатит может развиться в рак поджелудочной железы.
Основы правильного питания при панкреатите
Строгая диета при панкреатите – залог успешного лечения и быстрого выздоровления. Диета состоит из натуральной и свежей пищи. В ней нет места для алкоголя, соленого, острого, жирного и жареного. Пренебрежение рекомендациями врача влечет за собой последствия и осложнения.
При хроническом панкреатите острая фаза сменяется ремиссией. Чтобы не наносить дальнейшего вреда организму и облегчить симптомы, рекомендуется придерживаться следующих правил питания:
Примерное меню на неделю при панкреатите:
Панкреатит: причины, симптомы и лечение
В России панкреатит — один из наиболее популярных диагнозов. Им принято объяснять практически любую боль в животе, а нередко его «диагностируют» при УЗИ поджелудочной железы у человека без каких-либо симптомов. Разбираемся в тонкостях заболевания вместе с к. м. н., гастроэнтерологом GMS Clinic Алексеем Головенко.
Что такое панкреатит
Панкреатит — это воспаление поджелудочной железы. Этот орган выделяет в 12-перстную кишку (сразу за желудком) ферменты, помогающие пище перевариваться: например, амилазу (для расщепления углеводов) и липазу (для расщепления жиров). При сильном воспалении поджелудочной железы — остром панкреатите — клетки ее разрушаются и ферменты попадают в кровь. Поэтому при любой сильной боли в животе врачи определяют содержание амилазы в крови.
Острый панкреатит — болезненное и очень опасное заболевание. Симптомы его практически невозможно перетерпеть «на ногах»: это сильнейшая непроходящая боль под ложечкой и под левым ребром, которая часто отдает в спину (возникает так называемая опоясывающая боль). Человек с острым панкреатитом часто даже занимает особенное положение на кровати — лежит на левом боку, чтобы не усиливать боль движениями ребер при дыхании. У большинства людей с острым панкреатитом возникает сильная тошнота и рвота, любой прием пищи усиливает боль: ведь поджелудочная железа при приёме пищи начинает выделять ферменты, а это усиливает кровоток, а значит и боль. У многих людей поднимается температура тела.
Диагностика острого панкреатита — удел не столько гастроэнтерологов, сколько хирургов, поскольку интенсивность боли может быть такой же, как при аппендиците и другой «хирургической» патологии.
Как возникает острый панкреатит
Около 70% всех случаев острого панкреатита возникают или из-за отравления алкоголем, или из-за желчнокаменной болезни. Избыточное употребление алкоголя (даже без предыстории в виде алкоголизма) вызывает воспаление поджелудочной железы. По этой же причине люди, систематически злоупотребляющие выпивкой, имеют все шансы не только оказаться в больнице с тяжелым острым панкреатитом, но и долгие годы снова испытывать болевые приступы. Камень желчного пузыря тоже может вызвать панкреатит: проток, выносящий желчь из пузыря в 12-перстную кишку, сливается с протоком поджелудочной железы. Такая ситуация — билиарный панкреатит — требует экстренного вмешательства, например, для рассечения большого дуоденального сосочка: это место впадения протоков в кишку.
Острый панкреатит также может вызвать токсическое действие некоторых лекарств, травма железы при операции или высокое содержание жиров в крови. Крайне редко и, как правило, при наличии других похожих заболеваний поджелудочная железа воспаляется из-за избыточного действия на нее иммунной системы.
Какая бы ни была причина начала заболевания, острый панкреатит всегда сопровождается болью в животе. Предполагать этот диагноз, если от лекарства или какого-то продукта появилось недомогание, не стоит.
С острым панкреатитом разобрались. А хронический?
Если токсическое воздействие на поджелудочную железу не прекращается (например, человек продолжает злоупотреблять выпивкой) или орган был очень сильно поврежден при первом (остром) эпизоде панкреатита, боль возобновляется вновь и вновь.
При обострениях хронического панкреатита анализы крови могут оставаться нормальными. Зато со временем могут появляться внешние признаки, которые врачи обнаруживают, обследуя поджелудочную железу при помощи ультразвука (УЗИ), рентгена (КТ, или компьютерная томография) или магнитно-резонансного исследования (МРТ). Это сужения протоков поджелудочной железы, появление в ней уплотнений — кальцинатов, а также возникновение кист — пузырьков с жидкостью на месте погибшей ткани. Обследование при подозрении на хронический панкреатит проводят ещё с одной важной целью — не пропустить рак поджелудочной железы, который может вначале сопровождаться теми же симптомами.
При постоянно возобновляющемся воспалении поджелудочной железы со временем нарушается ее функция — выделение ферментов, переваривающих пищу. В результате человека беспокоит постоянное вздутие живота, диарея, а стул становится жирным (например, плохо смывается с унитаза). Это состояние — внешнесекреторную недостаточность — удобнее всего выявить, определяя содержание панкреатической эластазы (фермента поджелудочной железы) в стуле.
Как лечить хронический панкреатит
В целом смысл лечения хронического панкреатита — устранить боль. Для этого используют противовоспалительные препараты, например парацетамол. Часто людям с хроническим панкреатитом назначают ферменты. Увы, это далеко не всегда облегчает болевые ощущения. Раньше предполагалось, что добавление в пищу ферментов уменьшит нагрузку на поджелудочную железу — ей не придется выделять собственные ферменты. На деле все не так просто: секреторная (выделительная) активность железы зависит совсем от других веществ — гормонов, например секретина. На их продукцию больше влияет жирность пищи и регулярность ее приема, чем содержание в кишке ферментов-лекарств. Тем не менее ферменты при хроническом панкреатите обязательно назначают (нередко пожизненно), если появились признаки плохой секреции собственных ферментов (вздутие, жидкий стул). Ферменты всегда пьют непосредственно вместе с едой: «между ложками». По этой же причине неграмотно назначать приём ферментов «столько-то раз в день». Правильнее предупредить человека с заболеванием, что препарат следует носить с собой и принимать при любом употреблении пищи.
Диета при хроническом панкреатите облегчает течение заболевания, хотя точно определить список возможных продуктов с первого раза сложно. Однозначно нельзя употреблять разве что алкоголь, однако традиционно рекомендуют есть меньше жирной пищи и чаще перекусывать, отдавая предпочтение медленным углеводам — фруктам и овощам. Готовка исключительно на пару — не самый подтверждённый способ облегчить течение панкреатита, гораздо важнее не злоупотреблять очень пряной пищей. Грубо говоря, от куриной котлеты, пусть и прожаренной без обильного добавления приправ, вреда, скорее всего, не будет.
Если человек страдает алкоголизмом или курит, направить его к наркологу (курение само по себе не вызывает панкреатит, но учащает обострения). Если панкреатит случился из-за камней в желчном пузыре — удалить пузырь. Если в организме нарушен обмен жиров — проконсультироваться у кардиолога и подобрать лечение препаратами, снижающими уровень липопротеидов и триглицеридов, подобрать диету.
У большинства моих знакомых поставлен диагноз «панкреатит», но они не пьют спиртное и ни разу не попадали в больницу с сильным болями. Что не так?
Скорее всего, как и многим другим россиянам, диагноз панкреатита в такой ситуации поставили исключительно по результатам УЗИ. Грамотный специалист по ультразвуковой диагностике не станет устанавливать диагноз за терапевта, гастроэнтеролога или хирурга. Он только опишет изменения и предложит коллеге самому интерпретировать изменения поджелудочной железы. Нередко так называемые диффузные изменения поджелудочной железы становятся поводом поставить диагноз панкреатита человеку вообще без каких-либо симптомов. Это неправильно.
Да и у ультразвукового метода, как у любого способа диагностики, возможности не безграничны. При настоящем панкреатите предпочтение отдаётся магнитно-резонансной или эндоскопической холангиопанкреатографии. При этих методах получают очень точное изображение протоков поджелудочной железы.
Диффузные изменения поджелудочной железы чаще всего оказываются довольно безобидным накоплением в железе жировой ткани. При отсутствии типичных симптомов хронического панкреатита — изматывающей боли после еды у человека, уже перенёсшего когда-то острый панкреатит, такая ультразвуковая картинка должна всего лишь стать поводом проверить холестерин и, возможно, активнее бороться с избыточной массой тела. Кроме того, очень часто за хронический панкреатит принимают самые частые заболевания в гастроэнтерологии — функциональные расстройства, например синдром раздражённого кишечника. Это неопасное, но очень неприятное заболевание, при котором кишка становится слишком чувствительна к растяжению газом и пищей, реагируя спазмом (коликами). Очень часто такая функциональная боль (то есть боль, не связанная с воспалением или опухолью) возникает у людей, пребывающих в постоянном стрессе. Потому и лечение функциональной боли — это не только приём лекарств-спазмолитиков и других гастроэнтерологических препаратов, но и работа с психоэмоциональным состоянием: когнитивно-поведенческая психотерапия, увеличение физической активности и даже йога.
Университет
Заболевания желудочно-кишечного тракта не такие уж страшные по сравнению с теми, которых страшится весь мир (такие как рак и СПИД), и тем не менее.
Что такое панкреатит?
Геннадий Кондратенко, заведующий 1-й кафедрой хирургических болезней БГМУ, доктор медицинских наук, профессор:
Поджелудочная железа, в общем, отвечает двум задачам в организме, важнейшим, принципиально очень важным задачам. Это первое – она участвует в пищеварительном конвейере, и второе – она регулирует содержание сахара в крови.
Воспаление поджелудочной железы в острой или хронической форме – это и называется панкреатит. Надо отметить сразу же, что заболеваемость острым панкреатитом имеет общемировую тенденцию к росту. Внимание хирургической общественности всего мира, в том числе и нашей белорусской хирургической общественности, приковано к этому заболеванию. Мы видим рост и в Беларуси, в том числе и тяжёлых форм панкреатита, обеспокоены этим.
Геннадий Кондратенко: «Заболеваемость острым панкреатитом имеет общемировую тенденцию к росту. Мы видим рост и в Беларуси, в том числе и тяжёлых форм панкреатита, обеспокоены этим».
Интересный факт. Мы боимся инфаркта, инсульта, рака – основных передовиков по смертности в мире. И совсем забываем, точнее, слабо знаем о таком коварном заболевании, как панкреатит.
В силу своей непредсказуемости и быстротечности.
Алексей Протасевич:
Погибает где-то в пределах 20-30% случаев.
Так что же это за монстр, который может унести жизнь человека, в мгновение ока?
Казалось бы, совсем маленький орган – не более 50 г веса, а его болезнь может привести к неправильной работе других жизненно важных органов.
Алексей Протасевич:
В начале к неправильной работе сердца, лёгких, печени, почек, иногда головного мозга. Если не проводить дезинтоксикацию, ваш пациент может умереть от сердечной недостаточности.
К счастью, есть у этого органа один плюс. Скажем прямо: несколько обнадёживающий.
Алексей Протасевич:
Поджелудочная железа создана с большим запасом прочности. У вас может не быть 90% поджелудочной железы, и у вас не будет сахарного диабета и не будет ферментной недостаточности. Поэтому, в принципе, господь-бог создал поджелудочную железу серьёзно.
И чтобы повредить её, уж очень надо постараться.
Причины развития болезни
Алексей Протасевич:
Для мужчин в подавляющем большинстве случаев причина – это приём алкоголя.
Причём в любом виде и в любом количестве.
Алексей Протасевич:
Если человек регулярно и много выпивает алкоголя, у него 100% развивается цирроз печени.
А для развития панкреатита достаточно и разовой дозы.
Алексей Протасевич:
Так называемый алкогольный эксцесс может привести к развитию тяжелейшего острого панкреатита.
Алексей Протасевич: «Так называемый алкогольный эксцесс может привести к развитию тяжелейшего острого панкреатита».
Для женщин основной причиной панкреатита может стать заболевание желчного пузыря и желчных протоков. Какая связь, спросите вы? Да самая прямая.
Алексей Протасевич:
Попадание желчи в двенадцатиперстную кишку осуществляется по протоку, который проходит в головке поджелудочной железы. Непосредственно перед попаданием в двенадцатиперстную кишку проток поджелудочной железы сливается с желчным протоком.
Такая анатомическая близость приводит к тому, что злополучные камушки травмируют и поджелудочную железу, тем самым вызывая панкреатит у женщин. Коварство заболевания заключается ещё и в том, что в ряде случаев причину его возникновения установить невозможно.
Алексей Протасевич:
Это так называемый идиопатический панкреатит. Ряд причин остаются закрытыми, так как есть связь с генами, с врождённой предрасположенностью пациента к развитию именно этого заболевания.
Алексей Протасевич: «Ряд причин остаются закрытыми, так как есть связь с генами, с врождённой предрасположенностью пациента к развитию именно этого заболевания».
К счастью, таких случаев немного – около 10% от всего количества заболевших. Вот и судите сами, что в подавляющем большинстве становится причиной развития столь непредсказуемого заболевания – наши весьма предсказуемые действия. И это факт.
Хронический панкреатит
Геннадий Кондратенко:
Это наблюдается тогда, когда небольшие длительно текущие повторяющиеся воспаления ткани поджелудочной железы приводят к дегенерации этой ткани и замещению этой функциональной ткани на соединительную рубцовую ткань. Таким образом, становится слабее пищеварительная функция поджелудочной железы, возникают проблемы с пищеварением у этих пациентов, возникают умеренные постоянные или периодические боли в верхней части живота, расстраивается стул, возникает диарея. Таких пациентов тоже необходимо лечить заместительной терапией, постоянно нужно соблюдать диету.
Причина его развития та же: неумеренное употребление алкоголя, скажем так, и пища, жирная особенно и острая пища, ну, и также длительное ношение камней, желчнокаменная болезнь, которая не оперируется своевременно. Тогда, когда человек уже имеет хроническую форму панкреатита, не обращает на это внимание, ведёт нездоровый образ жизни, развивается картина почти полностью идентичная острому панкреатиту.
Геннадий Кондратенко: «Тогда, когда человек уже имеет хроническую форму панкреатита, не обращает на это внимание, ведёт нездоровый образ жизни, развивается картина почти полностью идентичная острому панкреатиту».
Лечение
Геннадий Кондратенко:
Хотелось бы отметить, что это острое начало требует незамедлительной доставки в приёмные покои тех больниц, где имеются хирургические отделения. Почему хирургический стационар? Потому что всё-таки это хирургическое заболевание. В ряде случаев будет показано оперативное вмешательство при этом заболевании.
Существуют очень тяжёлые формы панкреатита, которые могут и в реанимации лечиться. Единственное, конечно, пожелание, чтобы не ходили особо, может быть, и в поликлинику, потому что замедление с оказанием помощи играет существеннейшую роль в дельнейшем течении панкреатита.
Больные с острой формой панкреатита чаще всего поступают в больницу в тяжелейшей форме по одной простой причине – позднего обращения.
Анастасия Хатковская, врач анестезиолог-реаниматолог:
Сутки, двое, некоторые неделю находятся дома, в лучшем случае, занимаются самолечением, в худшем – ничем не занимаются. Очень многие накануне злоупотребляют алкоголем и часто даже не помнят начало симптомов.
Анастасия Хатковская: «Сутки, двое, некоторые неделю находятся дома, в лучшем случае, занимаются самолечением, в худшем – ничем не занимаются. Очень многие накануне злоупотребляют алкоголем и часто даже не помнят начало симптомов».
Пожалуй, это самые распространённые ошибки пациентов.
Ян Керножицкий, хирург 1-го экстренного хирургического отделения УЗ «10-я городская клиническая больница г. Минка»:
Мы привыкли всё делать «на авось». А вдруг пройдёт. Это всё слышишь у 100%, наверное, приехавших на вторые-третьи сутки.
Многим это «авось» стоит жизни.
Ян Керножицкий:
Мы теряем время, для того чтобы начать массивную инфузионную терапию.
Поэтому ещё раз о симптомах.
Симптомы
Алексей Протасевич:
Основным клиническим проявлением острого панкреатита является боль в эпигастрии.
Или, как говорят обыватели, «под ложечкой». Боль может отдавать в правое или левое подреберье. И носит, как правило, опоясывающий характер.
Алексей Протасевич: «Основным клиническим проявлением острого панкреатита является боль в эпигастрии».
Алексей Протасевич:
Далее по нисходящей – это тошнота, рвота, как правило, неукротимая, затем вздутие живота, затем уже общие симптомы интоксикации в виде тахикардии, одышки, общей слабости.
К сожалению, острый панкреатит может маскироваться под другие заболевания.
Алексей Протасевич:
Чаще всего путают с гастритами и язвенной болезнью.
Отсюда позднее обращение за медицинской помощью и, как следствие. снижение эффективности проводимой терапии.
Алексей Протасевич: «Чаще всего путают с гастритами и язвенной болезнью».
Анастасия Хатковская:
Человек обращается в обезвоженном состоянии, потому что очень большая потеря жидкости идёт на воспалительный процесс, который происходит в животе, происходит сгущение крови. Поэтому первая помощь, которую мы оказываем, как врачи анестезиологи-реаниматологи, заключается в массивной инфузионной терапии.
Часто инфузия доходит до 6-8 литров жидкости в сутки.
Анастасия Хатковская:
Без этого человек, в принципе, в течение суток-двух может выйти на интоксикационный шок и погибнуть.
Диагностика
Здесь же, в отделении реанимации, проводится и простейший, но испытанный годами метод диагностики – ультразвуковое исследование.
Алексей Протасевич:
Если мы говорим о тяжёлом, если нам надо знать всю информацию о состоянии поджелудочной железы – это, конечно, компьютерная томография. Сейчас есть работы о магнитно-резонансной томографии. Похоже, что она даёт практически тот же объём информации, что и КТ.
Если организм пациента неадекватно реагирует на терапию с первых дней лечения либо планируется оперативное вмешательство – медики применяют ещё один метод диагностики.
Алексей Протасевич:
Так называемая эндосоноскопия. Это эндоскопия, но когда на датчике эндоскопа присоединён ещё маленький ультразвуковой датчик. И мы фактически датчик через двенадцатиперстную кишку кладём на поджелудочную железу, и поэтому получаем очень подробное. очень достоверное изображение состояния поджелудочной железы.
В завершении классический анализ крови.
Алексей Протасевич:
На предмет повышения ферментов в нём поджелудочной железы. То есть это вот три признака острого панкреатита – это наличие боли, повышение ферментов и ультразвуковые признаки воспаления поджелудочной железы.
Алексей Протасевич: «Три признака острого панкреатита – это наличие боли, повышение ферментов и ультразвуковые признаки воспаления поджелудочной железы».
Анастасия Хатковская:
Если пациент поступил спустя двое суток, трое суток после начала заболевания, конечно, оборвать процесс уже невозможно. Процесс запущен, каскад патологических механизмов запущен.