чем обрабатывать диабетическую стопу
Синдром диабетической стопы
Как сохранить ноги
Подзаголовок статьи может показаться несколько вызывающим. «Как сохранить ноги…» К сожалению, именно на этот вопрос приходится искать ответы тем, кто столкнулся с диагнозом «диабетическая стопа».
КОВАРСТВО ДИАБЕТИЧЕСКОЙ СТОПЫ
Я не сомневаюсь, что название этого грозного синдрома прекрасно известно всем страдающим сахарным диабетом. Врачи наверняка рассказывали о мерах предосторожности и предупреждали о симптомах. Но, увы, диабет трудно контролировать, а развитие синдрома диабетической стопы может занять десятилетия. Медленные изменения не привлекают внимания до тех пор, пока развитие патологии не переходит в «высокую» стадию.
Не хочу никого пугать, но считаю, что эту статистику должен знать каждый больной сахарным диабетом. Это превосходный стимул для строжайшего следования правилам профилактики. Итак
Эти цифры слишком красноречивы, чтобы оставить их без внимания.
ДИАБЕТ РАЗРУШАЕТ СОСУДЫ
Особенность анатомии человека такова, что скачки содержания сахара в крови разрушающе действуют на кровеносные сосуды нижних конечностей. Происходит необратимое повреждение артерий малого диаметра и, соответственно, нарушение кровообращения. Возникает так называемая ишемическая форма диабетической стопы – из-за недостаточного питания деградируют ткани на ногах, образуются и разрастаются незаживающие раны, разрушается костная ткань, нервы, суставы, сухожилия. Нарастает серьезный риск развития гангрены, сепсиса, ампутации.
ДИАБЕТ УБИВАЕТ НЕРВЫ
Высокий уровень сахара в крови приводит к снижению проводимости нервных волокон, расположенных на ступнях. В результате теряется чувствительность и драматически возрастает риск получения случайной травмы. Больной просто не замечает повреждения на ногах, а ишемия не дает возможности ранам заживать. Заболевание прогрессирует.
ДИАБЕТИЧЕСКАЯ СТОПА: ДИАГНОСТИКА
Диагностика при синдроме диабетической стопы – это сложная комплексная медицинская задача. Обязательно проводится аппаратное исследование состояния артерий, определяется состояние костей стопы, анализируется чувствительность – тактильная, температурная и вибрационная. Обязателен бактериальный анализ и, разумеется, развернутый анализ крови.
В клинике сосудистой хирургии установлено самое совершенное на сегодняшний день оборудование, позволяющее быстро и точно определить состояние конечностей и составить адекватную тактику лечения.
ЛЕЧЕНИЕ ДИАБЕТИЧЕСКОЙ СТОПЫ: ПОМНИМ О ДИАБЕТЕ!
Я должен подчеркнуть, что при лечении диабетической стопы необходимо всегда помнить о первопричине заболевания – сахарном диабете. Необходимо квалифицированное наблюдение эндокринолога, строжайшее соблюдение рекомендаций и назначений, а также постоянный контроль уровня глюкозы. Нормализация углеводного обмена – принципиальное условие успешного лечения.
 | Записаться на приём к профессору Матвееву |  |
ЛЕЧЕНИЕ ДИАБЕТИЧЕСКОЙ СТОПЫ: ВОССТАНАВЛИВАЕМ ПРОХОДИМОСТЬ СОСУДОВ
Основная причина поражения стоп – это нарушение кровоснабжения. Соответственно, для устранения последствий ишемии необходимо восстановить функциональность артерий.
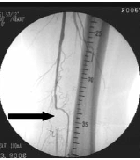
В Клинике сосудистой хирургии применяются методы малотравматичного эндоскопического лечения кровеносных сосудов. Операции баллонной ангиопластики (расширения просвета при помощи вводимого внутрь артерии надуваемого воздухом баллона) и стентирования (установки сетчатого каркаса, жестко фиксирующего просвет артерии).
Восстановление кровоснабжения создает условия для заживления язв и ликвидации воспалительных процессов.
СОСУДИСТАЯ И ГНОЙНАЯ ХИРУРГИЯ: ПРОБЛЕМА ВЗАИМОДЕЙСТВИЯ
Диабетическая стопа относится к патологиям, лечение которых должно быть комплексным и включать проведение операции на сосудах и лечение открытых язв. «Традиционные» клиники достаточно настороженно относятся к такому сочетанию – необходимость одновременного использования методов сосудистой и гнойной хирургии приводит к значительным техническим и организационным проблемам. В результате – нарушение комплексности и снижение качества лечения.
В Клинике сосудистой хирургии мы изначально ориентировались именно на комплексный подход, инфраструктура Клиники позволяет максимально эффективно воздействовать на диабетическую стопу.
ДИАБЕТИЧЕСКАЯ СТОПА: ТОЛЬКО ОПРАВДАННЫЕ ОЖИДАНИЯ
Я не хочу внушать неоправданные надежды. Реальность такова, что при развитии на фоне диабетической стопы гнойно-некротического процесса вероятность ампутации достигает 75%.
Правильное лечение и, прежде всего, восстановление нормального кровообращения, позволяет избежать ампутации при диабетической стопе на 1-3 стадиях.
Если началась диабетическая гангрена (диабетическая стопа 4-5 стадии), задача заключается в минимизации объема ампутации. Я опять повторю про необходимость восстановления кровоснабжения – в этом случае возможно ограничиться удалением необратимо пораженных участков стопы (как правило, один-два пальца). Здесь главное – избежать «высокой ампутации» и сохранить функциональность ноги.
ДИАБЕТИЧЕСКАЯ СТОПА: ПРОФИЛАКТИКА
Основные рекомендации по профилактике диабетической стопы сводятся к заботе о состоянии ног (подробнее – в статье « Рекомендации пациентам с синдромом диабетической стопы »).
Отмечу, что раннее обращение к специалисту позволит избежать тяжелых последствий. Будьте осторожны и внимательны к своему здоровью!
 | Записаться на приём к профессору Матвееву |  |
Диабетическая стопа
Синдром диабетической стопы — явление комплексное. Оно состоит из:
Симптомы диабетической стопы
В результате больные диабетом теряют чувствительность ног. А раз так, травмы стоп становятся практически неизбежными. И это приводит к опасным осложнениям. Пониженный иммунитет провоцирует развитие инфекций, поэтому раны гноятся, воспаляются и долго заживают.
Специалисты различают три формы синдрома диабетической стопы:
Диабетическая язва стопы — самая частая причина госпитализации людей с диабетом в мире.
Чаще всего синдром диабетической стопы встречается у пациентов в возрасте старше 40 лет.
Ампутации нижних конечностей у больных сахарным диабетом производятся в 17-45 раз чаще, чем у лиц, не страдающих диабетом. При этом 6-30% больных после первой ампутации подвергаются ампутации второй конечности в течение 1-3 лет, через 5 лет — 28-51%.
Диагностика синдрома диабетической стопы включает в себя исследование тактильной и температурной, а также вибрационной чувствительности; измерение давления в артериях ног, рентгенологическое исследование костей стопы, проведение ангиографии сосудов; исследование выделений из ран на бактерии; развернутый анализ крови.
Лечение диабетической стопы
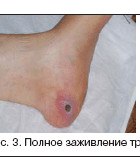
Тем не менее, прогрессирование синдрома диабетической стопы даже при правильном лечении далеко не всегда можно остановить. До сих пор развитие гнойно-некротического процесса на фоне диабетической стопы более чем в 50-75% случаев приводит к ампутациям.
 | В нашей клинике применяются самые современные малоинвазивные методы рентгенангиохирургического, эндовазального лечения синдрома диабетической стопы. Баллонная дилатация пораженных диабетом артерий голени позволяет остановить инфекционный процесс, заживить язвы и избежать диабетической гангрены и ампутации на 1-3 стадиях заболевания. Восстановление проходимости артерий голени у больных с уже начавшейся диабетической гангреной (4-5 стадии) дает возможность ограничить объём операции удалением только необратимо пораженных тканей стопы (чаще всего — одного или двух пальцев), избежать «высокой» ампутации и сохранить ногу. |
У вас диабетическая стопа? Начальная стадия – возможность быстро излечиться!
Лечение диабетической стопы
Лечение диабетической стопы нередко начинают уже на далеко зашедших стадиях болезни, а ведь это тяжелое осложнение сахарного диабета при своевременном начале лечения вполне можно обратить вспять.
Но для этого следует вовремя обратиться к опытным врачам, таким, какие трудятся в центре Д.В. Матвеева. Наши специалисты способны распознать заболевание на ранней стадии и не позволить ему прогрессировать.
Для тщательной диагностики в нашем распоряжении имеется самое современное оборудование, которое позволяет максимально точно определить состояние сосудов, нервов, костей и выбрать наиболее подходящий конкретном пациенту способ лечения. Мы стараемся использовать самые малотравматичные методики, такие как рентген-эндоваскулярная, «внутрисосудистая» хирургия (баллонная ангиопластика, стентирование).
Лечение диабетической стопы не будет эффективным без терапии основного заболевания – сахарного диабета, поэтому участие эндокринолога обязательно. Он сможет нормализовать углеводный обмен и помочь ангиохирургам побороть нарушение кровоснабжения, восстановить функциональность артерий.
Наша цель – сохранение конечности, ее опорной функции, и скорейшее заживление язв и ран.
Диабетическая стопа
Основной причиной синдрома диабетической стопы (СДС) является повреждение кровеносных сосудов атеросклеротическими бляшками и медиокальцинозом (уплотнением стенок сосудов), характерное для сахарного диабета. Возникает нарушение кровотока, развитие язв и гангрены, а раны могут вообще не заживать.
К тому же у диабетиков появляются поражения периферических нервов (нейропатия), при которых снижается чувствительность кожи ног и секреция пота. Пациенты с нейропатией не чувствуют боли от мелких травм и могут их не замечать, пока ранки не превратятся в трофические язвы.
Только комплексное воздействие на все факторы синдрома позволяет успешно предотвратить ампутацию и гибель этих пациентов.
Как вылечить диабетическую стопу?
Инновационный сосудистый центр является уникальным для нашей страны лечебным учреждением, где внедрены современные подходы в диагностике и лечении патологии нижних конечностей при диабете. Наши специалисты выполняют микрохирургические операции при диабетической гангрене, позволяющие сохранить ногу большинству пациентов, а также проводят полноценную диспансеризацию и ведение больных с синдромом диабетической стопы.
В Инновационном сосудистом центре в Москве, Воронеже и в Пскове проводится полноценная диагностика изменений нервной ткани и сосудов, характерных для диабета. Пациента осматривают эндокринолог, невролог и сосудистый хирург. Проводятся диагностические тесты на состояние иммунитета, оценивается степень поражения артерий с помощью экспертной УЗИ диагностики и проводятся лабораторные и микробиологические исследования.
Каждые 6 месяцев мы назначаем УЗИ сканирование артерий нижних конечностей и один раз в год проводим рентгенографию костей стопы. Такой подход позволяет заблаговременно предупредить развитие проблем у больных сахарным диабетом.
Ампутации при диабетической стопе можно избежать. В Инновационном сосудистом центре не проводят высокие ампутации при гнойных осложнениях диабетической стопы, а успешно лечат их, восстанавливая кровоток эндоваскулярными методами (балонная ангиопластика и стентирование артерий голени) или методами микрохирургического шунтирования. При наличии обширных ран мы используем эффективное местное лечение с использованием вакуумных технологий и проводим реконструктивно-пластические операции любой сложности.
Причины возникновения и факторы риска
Диабетическая стопа возникает из-за высокого уровня сахара, который приводит к нарушениям обменных процессов в организме, развитию поражений нервов, артерий и иммунитета.
Нейропатия
Признаки нейропатии стопы:
Ангиопатия
Если повреждение нервов сочетается с плохим кровообращением, то риск увеличивается вдвое. Больше шансов получить травму (потому что вы не чувствуете боли), а травма приведет к появлению инфекции или изъязвлению. Заживление не будет происходить из-за плохого кровообращения, что неминуемо приведет к гангрене.
Факторами риска развития СДС являются плохая диета и контроль за уровнем глюкозы, нарушение циркуляции крови, курение и стаж болезни сахарным диабетом более 10 лет.
Классификация
Также в классификации существует смешанная форма диабетической стопы, дающая разнообразные симптомы и требующая соответственного лечения.
Течение
При начавшемся развитии диабетической стопы крайне важна диета и контроль за уровнем сахара, правильный уход за ногами, периодический осмотр стоп и своевременное наблюдение у врача. В таком случае осложнения развиваются редко. В европейских странах, где развита служба подологических кабинетов, развитие диабетической гангрены наблюдается очень редко. Количество ампутаций при диабете в Европе снизилось в десятки раз, однако в России диабетическая гангрена является основной причиной высокой ампутации.
Осложнения
Крайней и самой опасной стадией СДС является развитие гангрены стопы. Диабетическая стопа является основной причиной нетравматической ампутации в мирное время. В год в России выполняется 70 000 ампутаций при диабетической гангрене.
Нередко встречается диабетическая гангрена с присоединившейся анаэробной инфекцией. При таком исходе повреждённые ткани отмирают, происходит заражение крови и здоровых тканей. Заболевание развивается очень быстро, часто приводя к летальному исходу.
Трофические язвы ещё одно осложнение, чаще всего встречающееся на подошве или на большом пальце. Они также могут образовываться по бокам стопы из плохо подогнанной обуви. Если их не лечить, они могут привести к серьезным инфекциям. Классификация осложнений диабета включает в себя трофические изменения кожных покровов стопы.
Прогноз
Диабетическая стопа дает высокие показатели смертности после гангрены и ампутации, причем до 70% людей умирают в течение пяти лет после ампутации и около 50% умирают в течение пяти лет после развития язвы. Смертность повышается с возрастом пациента. Однако при своевременном обращении к специалисту, современных методах лечения и соблюдения мер профилактики, ногу удается в 85% случаев.
Подробнее о правилах ухода за ногами при СД
Что человек с диабетом может увидеть при осмотре стоп?
Потемнение ногтя
Эта проблема чаще всего вызывает необоснованные страхи Причина. В подавляющем большинстве случаев это – подногтевое кровоизлияние (гематома). Его развитию способствует ломкость сосудов, но основная причина – хроническое давление ногтевой пластинки на кожу пальца (ногтевое ложе). Такое возможно, если пациент сознательно носит (разнашивает) тесную обувь, но чаще – если из-за сниженной чувствительности пациент не замечает, что обувь чуть тесновата, или что ноготь слишком длинный или слишком толстый, и не помещается в обычной обуви. Чем это опасно? Если не прекращается давление ногтя на палец, кровоизлияние может увеличиваться. Результатом может быть его нагноение. Если нет нагноения – само по себе кровоизлияние лечения не требует, но оно является первым сигналом о том, что палец находится в стесненных условиях, и если проигнорировать этот сигнал – то следующим событием может стать диабетическая язва этого пальца Что делать? Понять, каким образом ноготь подвергся давлению. Вспомнить, какую обувь Вы носили в последние недели. Проверить всю обувь: рукой – для исключения посторонних предметов в обуви в области пальцев, с помощью картонной стельки убедиться, что площадь обуви не меньше площади стопы. Измерить высоту обуви в области пальцев: если она меньше, чем толщина пальца – это создает избыточное давление на ноготь. Обязательно нужно прекратить ношение той тесной обуви, которая вызвала кровоизлияние.
Вросший ноготь
Грибковое поражение ногтя / утолщение ногтя
Причина: Грибковое поражение (микоз) проявляется изменением цвета ногтя (нарушение его прозрачности), его расслоением, в тяжелых случаях – утолщением. Микоз – наиболее частая причина утолщения ногтей, хотя возможны и другие: травма ногтя в прошлом, нарушение его питания, и т.п. Различные неприятные ощущения (зуд и т.п.) характерны для грибкового поражения кожи, но отсутствуют при изолированном поражении ногтей. Чем это опасно? Утолщенный ноготь требует дополнительного места в обуви, создает повышенное давление на палец. В результате под утолщенным ногтем происходит нагноение, результатом является диабетическая язва. Язва может также образоваться на соседнем пальце, если утолщенный ноготь травмирует его при ходьбе. Что делать? Для установления причины утолщения проводится лабораторное исследование соскоба с ногтя. Если подтверждается диагноз грибкового поражения – его можно и нужно излечить. Излечение грибкового поражения вполне реально и при сахарном диабете (хотя и с большим трудом, чем у людей без диабета), но требует: а). Лечения квалифицированным дерматологом, б). Применения противогрибковых препаратов не только местно, но и в виде таблеток, в). Ликвидации возможных резервуаров грибковой инфекции вне организма пациента – дезинфекция обуви и предметов обихода (существуют специальные стерилизационные камеры), лечение членов семьи при необходимости. Около 20 лет назад, когда еще не было безопасных противогрибковых препаратов в таблетках, закрепилось мнение о высокой частоте побочных эффектов такого лечения. Современные же противогрибковые препараты для приема внутрь хорошо переносятся пациентами, и риск побочных эффектов при их приеме минимален. Если утолщение ногтя связано не с грибковым поражением (или если противогрибковое лечение по каким-то причинам не проводится) – обязательно надо проводить регулярную механическую обработку ногтя, чтобы снизить его толщину до нормальной. Такую обработку можно выполнить самостоятельно (пилкой для ногтей, шлифуя ноготь по 10-15 минут в день в течение нескольких дней), или в тех педикюрных кабинетах, где оказываются такие услуги.
Порезы кожи при подстригании ногтей
Причина: Такое случается при СД довольно часто, и несет в себе серьезную опасность. Делов том, что диабет часто нарушает болевую чувствительность. Вы можете не почувствовать боли, если вместе с ногтем срезаете кусочек кожи. Риск таких порезов повышен у людей с ослабленным зрением и избытком веса, когда трудно дотянуться до своих ног. Чем это опасно? Очень часто на месте такого пореза формируется диабетическая язва. Что делать? Правильно подстригать ногти, не срезать их слишком коротко (оставляя около 1 мм длины). Если у Вас не получается подстригать ногти, если случались порезы – Вам нужно попросить о помощи родственников или постоянно пользоваться услугой профилактической обработки стоп в кабинете «Диабетическая стопа». Если Вы поранили кожу при обработке ногтей – обязательно обработайте эту ранку по всем правилам: промойте противомикробным раствором и наложите стерильную повязку.
Мозоли, «натоптыши»
Мозоли встречаются не только при диабете, но при СД являются одной из частых причин образования диабетических язв. Причина. Мозоль (гиперкератоз) – защитная реакция кожи в зонах повышенного давления (механической нагрузки). Такие зоны возникают обычно из-за сочетания тех или иных деформаций стопы (плоскостопие, искривленные пальцы) и обуви, не соответствующей стопе пациента. Обычно мозоли образуются на подошвенной поверхности («натоптыши»), на верхушках пальцев, иногда – на боковой поверхности пальцев (в межпальцевом промежутке), на тыльной поверхности суставов пальцев и др. Чем это опасно? Мозоль – защитная реакция кожи, но она не совершенна. Мозоль сама является как бы инородным телом, увеличивая давление на кожу, приводя развитию кровоизлияния (темное пятно под мозолью), которое затем может нагнаиваться с образованием язвы. Что делать? Образовавшуюся мозоль нужно удалить пемзой (во время мытья), но ни в коем случае не срезать, не распаривать ноги в горячей воде, не пользоваться мозольными пластырями и жидкостями для снятия мозолей. Если давление на кожу продолжается – мозоль будет образовываться снова, и обработку пемзой придется проводить регулярно. Чтобы замедлить образование мозоли, нужно сменить обувь на более соответствующую Вашим ногам, часто – в комбинации со специальными ортопедическими стельками. Для этого надо посетить кабинет «Диабетическая стопа» или ортопеда, специализирующегося на ортопедической обуви. При межпальцевых мозолях помогает ношение межпальцевой силиконовой прокладки (продаются в аптеках и ортопедических салонах), но обувь должна быть достаточно широкой, чтобы не вызывать сдавление пальцев.
Деформации стоп
Наиболее частые деформации – выступающие «косточки» у первого пальца, клювовидные пальцы, плоскостопие и др. Причина. Обычно – заболевания суставов, мышц и связок, в очень редких случаях – переломы костей, вызванные диабетом (диабетическая остеоартропатия). Чем это опасно? Главная опасность – в том, что на выступающих участках из-за повышенного давления на кожу образуются мозоли, далее – под мозолями происходит нагноение и образование диабетической язвы. Кроме того, перегрузка тех или иных суставов из-за деформаций вызывает развитие артроза («отложения солей»), что сопровождается суставными болями. Что делать? Чтобы деформация не проводила к повышенной нагрузке на кожу, необходим подбор тех или иных ортопедических средств. Это специальная обувь и ортопедические стельки, иногда – так называемые ортопедические корректоры (например, носимые на стопе силиконовые накладки на перегруженные участки).
Обувь, не соответствующая стопе пациента
Трещины кожи пяточной области
Причина. Сухость кожи зоны пяток и повышенное ее ороговение, огрубение. Огрубение кожи усиливается при ходьбе (дома или на улице) без обуви или в обуви без задника, которая «шлепает» по пятке. Чем это опасно? Трещины кожи могут инфицироваться, превращаться в диабетические язвы. Что делать? Во-первых – полностью устранить сухость кожи на пятках, смазывая их кремом не менее 2-3 раз в день. Но крем не должен попадать между пальцами (там должно быть сухо!). Если крем не устранил сухость – надо либо смазывать чаще, либо сменить крем (на содержащий мочевину). Многие кремы пригодны для устранения сухости кожи, но наиболее эффективны те кремы и «пенки», которые содержат мочевину (Бальзамед-интенсив, Каллюзан-экстра, Алпресан №3, Диа-дерм, Heel-cream и др). Во-вторых – обрабатывать ороговевшую кожу пемзой во время мытья. В третьих, пациентам с быстрым образованием трещин нужно всегда носить обувь с задником (даже дома – есть такие виды домашних тапочек). Если имеются глубокие трещины, которые болят, кровоточат – срочно обратитесь в кабинет «Диабетическая стопа»
Грибковое поражение кожи
Когда надо срочно обратиться в кабинет «Диабетическая стопа»?
Специальная обувь для пациентов с сахарным диабетом
Она необходима примерно для 25-30% пациентов, у которых обувь, купленная в обычном магазине, не соответствует стопе (обычно это связано с теми или иными деформациями стоп). Многие пациенты с возрастом испытывают трудности при покупке обуви в обычном магазине, т.к. не могут найти обувь достаточной ширины (даже несмотря на то, что выбирают обувь большего размера, чем носили раньше). Пациентам без деформаций стоп обычно достаточно обуви, купленной в обычном магазине, но выбранной в соответствии с правилами для пациентов с сахарным диабетом (о которых говорили вначале). Ортопедическая или «полуортопедическая» (профилактическая) обувь может продаваться готовой (Lucro, Actiflex, Ortek), а для пациентов с тяжелыми деформациями ее необходимо изготавливать индивидуально (по слепку стопы). В готовую ортопедическую обувь могут быть вложены индивидуально (по слепку) изготовленные стельки. Существует серьезная проблема: далеко не вся ортопедическая обувь, которую предлагают пациентам с диабетом (платно и бесплатно) соответствует требованиям качества.
Как проверить носимую обувь?
Даже если не чувствуете тесноты, Вашу обувь надо менять, если: Вы заметили потертости, покраснение, «отпечатки» на коже Деформированные пальцы или деформации стопы «выдавливают» верх обуви При проверке картонной стелькой – площадь обуви меньше, чем площадь стопы Образуются мозоли на передней, тыльной или боковой поверхностях пальцев (проблема «натоптышей» на подошвенной может быть решена специальными стельками, однако их можно использовать лишь в просторной обуви). Если врач говорит, что Вам нужна специальная обувь. Часто требуется смена обуви, если Вам нужно изготавливать ортопедические стельки (полноценные ортопедические стельки имеют большую толщину и не входят в обычную обувь). Если врач назначил Вам ортопедическую обувь…
Особенности качественной ортопедической и «полуортопедической» обуви
Доказано, что качественная и правильная (ортопедическая) обувь в 2-3 раза снижает риск развития синдрома диабетической стопы.* Признаки правильной обуви Ширина обуви – не меньше, чем ширина стопы (особенно в области передней части стопы) Повышенная глубина (позволяющая вложить толстую ортопедическую стельку) Бесшовность и мягкость внутренней поверхности (снижает риск потертостей) Растяжимость материала верха обуви (используется мягкая кожа или искусственные материалы с более высокой растяжимостью). Отсутствие жесткой вставки в передней части обуви («подноска»), который в обычной обуви располагается перед пальцами или прикрывает их сверху. В некоторых моделях – специальная конструкция подошвы, делающая ее несгибаемой, что уменьшает нагрузку на переднюю часть стопы при ходьбе Регулируемость объема (с помощью шнурков или «липучки») на случай нарастания отека к вечеру Толщина стелек не менее 1 см, При наличии факторов риска развития синдрома диабетической стопы (деформации стопы) рекомендуется изготовление индивидуальной пары стелек, Максимальный срок службы стелек 6-12 месяцев.
Когда можно использовать ортопедические стельки в обычной обуви?
Первая помощь при повреждениях кожи стоп
Признаки правильной обуви
Минимальное количество швов («бесшовность»), Ширина обуви – не меньше, чем ширина стопы (особенно в области передней части стопы), Наличие дополнительного объема в обуви (для вложения ортопедической стельки), Отсутствие «подноска»: эластичный (растяжимый) материал верха и подкладки обуви, Регулируемость объема (с помощью шнурков или «липучки») на случай нарастания отека к вечеру, Жесткая (ригидная) подошва (обувь нельзя согнуть пополам) с перекатом, Каблук со скошенным передним краем (тупой угол между передней поверхностью каблука и основной подошвой снижает риск падений), Толщина стелек не менее 1 см, При наличии факторов риска развития синдрома диабетической стопы (деформации стопы) рекомендуется изготовление индивидуальной пары стелек, Максимальный срок службы стелек 6-12 месяцев.
Семь правил покупки и ношения правильной обуви

