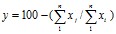сульфасалазин не помогает что делать
Новое в лечении ревматоидного артрита
В последнее время тактика лечения ревматоидного артрита значительно изменилась. Новое в лечении ревматоидного артрита – это отказ от выжидательной позиции и раннее назначение агрессивного курса терапии. Это привело к тому, что специалистами была признана обратимость патологического процесса на ранних стадиях заболевания при назначении активной терапии сразу после установления диагноза.
Врачи клиники «Парамита» используют самые современные методы и лекарственные препараты для помощи больным ревматоидным артритом, сочетая их назначение с методами восточной терапии.
Ревматоидный артрит в цифрах
По современным представлениям ревматоидный артрит (РА) – это сложное многофакторное, хроническое, неуклонно прогрессирующее, системное аутоиммунное заболевание, в основе которого лежит длительный воспалительный процесс в организме с язвенно-деструктивным поражением и разрушением суставов.
Поражение РА населения составляет около 1% всего населения земного шара. Болеют лица любого возраста, от младенцев до пожилых людей, чаще женщины. По статистике ревматоидный артрит был установлен на 1-м году заболевания у 57,9% пациентов, остальные лечились по поводу недифференцированного (неустановленного вида) артрита (НДА), а это значит, не получали необходимой терапии. Еще через год у 33% больных этой группы был выявлен РА, то есть, их лечение замедлилось еще почти на год.
Новейшие принципы лечения РА
В последние десятилетия сформировались основные принципы терапии ревматоидных поражений, их придерживаются специалисты всего мира.
Принцип первый – ранее выявление
Лечить ревматоидные процессы непросто, результат во многом зависит от результатов обследования, установленного диагноза и предполагаемого прогноза болезни. Выявить ревматоидную патологию на ранней стадии сложно, так как похожие симптомы наблюдаются и при других заболеваниях. Поэтому очень большое значение придается выявлению РА и установлению развернутого диагноза, позволяющего сделать прогноз течения болезни у данного больного и назначить ему адекватные лечебные мероприятия.
Диагноз ревматоидного артрита ставится на основании:
ФК (функциональный класс) ревматоидного процесса позволяет оценить сохранность трудовых навыков. По степени их нарушения выделяют 4 ФК.
Диагноз должен включать в себя клиническую и рентгенологическую стадии заболевания, активность патологического процесса, наличие/отсутствие РФ и системных поражений. Это позволит подобрать больному наиболее подходящую схему лечения.
Принцип второй – раннее назначение медикаментозной терапии
Схемы лечения ревматоидного артрита нового поколения учитывают клинически подтвержденный факт, что при раннем назначении активных лечебных мероприятий патологический процесс можно остановить и даже повернуть вспять. Поэтому главной целью является раннее выявление заболевания с назначением адекватного лечения, а непосредственными задачами:
Современная тактика ведения ревматоидных поражений – это агрессивная тактика, когда больному назначается комплексное лечение с максимальными дозировками основных (базисных) противовоспалительных препаратов (БПВП). При этом противовоспалительные средства подбираются по результатам обследования. Раз в квартал проводится текущее обследование с целью проверки результативности проводимой базисной терапии. В состав медикаментозной терапии обязательно вводятся биологические препараты.
Принцип третий – сокращение симптоматической терапии
Новое в лечении ревматоидного артрита – это еще и подход к симптоматической терапии. Сейчас отказались от стандартных схем применения обезболивающих и общих противовоспалительных средств. Их назначают строго индивидуально при наличии воспалительной боли и обязательно сочетают с приемом базисных медицинских препаратов.
Допускается даже нерегулярный прием лекарств из группы нестероидных противовоспалительных препаратов (НПВП) – их принимают по мере необходимости максимально короткими курами или одноразово, используя только один препарат этой группы. Это связано с побочными эффектами НПВП – они вызывают эрозивно-язвенные поражения желудочно-кишечного тракта (ЖКТ). Еще одна опасность применения этой группы препаратов в том, что на ранних стадиях заболевания они быстро снимают все симптомы заболевания и создают иллюзию полного выздоровления. Это часто приводит к отказу больного от дальнейших лечебных мероприятий и прогрессированию ревматоидного процесса.
Еще одна группа препаратов для лечения ревматоидных поражений – глюкокортикостероиды (ГКС). Они оказывают, как симптоматическое, так (частично) и патогенетическое действие, подавляя процесс разрастания соединительной ткани в суставах, деструкцию хрящевой и костной ткани. На первых начальных стадиях ревматоидного процесса их назначают только при наличии выраженного болевого синдрома воспалительного характера – ГКС отлично снимают воспаление и боль, после чего их отменяют.
Но есть категории больных, в основном это лица преклонного возраста, которым не подходят препараты базисной терапии. В таких случаях эту роль берут на себя ГКС, назначаемые продолжительными курсами в низких дозировках. Иногда их вводят в суставы. Назначение их требует регулярного обследования больного из-за возможных побочек: остеопороза, язвенных процессов в ЖКТ и т.д.
В последние годы препараты этой группы все чаще назначают короткими курсами в высоких дозировках (пульс-терапия). Показаниями для таких процедур лечения являются тяжелые системные поражения (сердца, печени, почек).
Принцип четвертый – двигательная активность
Она необходима для профилактики контрактур и анкилозов (снижение объема движений в суставе или его полная неподвижность), а также мышечных атрофий необходима даже в период обострений – назначается щадящий комплекс лечебной физкультур – ЛФК. По мере улучшения состояния больного нагрузки увеличиваются.
Одновременно назначаются курсы лечебного массажа и физиотерапевтических процедур, усиливающих эффект ЛФК. Для сохранения нормального положения конечности назначают ношение ортезов, но только по нескольку часов в день – постоянное ношение ортезов считается неприемлемым. Двигательная активность значительно улучшает качество жизни больных с ревматоидными поражениями.
Препараты для медикаментозного лечения
Все препараты от ревматоидного артрита делятся на симптоматические и базисные. Симптоматические – это НПВП и ГКС, а базисные – синтетические и биологические.
Лекарственные средства этой группы угнетают образование фермента циклооксигеназы (ЦОГ). ЦОГ делится на два вида: ЦОГ-2, участвующую в синтезе простагландинов, поддерживающих воспаление и боль, и ЦОГ-1, поддерживающую синтез простагландинов, стимулирующих секрецию слизи в органах пищеварения и защищающих стенки органов от различных воздействий.
НПВП, подавляющие только ЦОГ-2 (Нимесулид, Мелоксикам), – это лекарства нового поколения. Они обладают селективным (избирательным) действием и почти не имеют побочного действия на ЖКТ при правильном применении. Они также применяются в современной практике.
Глюкокортикоидные гормоны
Глюкокортикоиды (Преднизолон, Дексаметазон, Метипред) назначаются при тяжелом течении ревматоидных процессов, сильных болях и поражении внутренних органов. В зависимости от состояния пациента эти препараты назначают или достаточно длительно малыми дозами (например, пожилым больным с противопоказаниями для базисной терапии), или короткими курсами очень большими дозами (пульс-терапия). Введение гормональных препаратов в полость сустава может приостановить его воспаление и формирование контрактуры.
Синтетические базисные противовоспалительные препараты
Синтетические базисные препараты применяются достаточно давно, но не потеряли своей актуальности. Курс начинается с назначения одного препарата этой группы. При высокой активности РА лечение начинают с Метатрексата, при средней и небольшой – с Сульфасалазина или Плаквенила. За эффективностью терапии тщательно наблюдают и если эффект есть, но недостаточный, присоединяют еще один базисный препарат (синтетический или биологический). Если эффекта нет, препарат меняют.
Биологические (генно-инженерные) БПВП – биологические агенты
Внутрисуставные инъекции гиалуроновой кислоты
Хондропротекторы что это как выбрать, насколько они эффективны
Сульфасалазин не помогает что делать
Важно отметить, что терапия больных ЯК должна проводиться строго индивидуально с учетом характера заболевания, распространенности процесса, степени тяжести обострения и чувствительности пациента к тем или другим препаратам. В то же время, невозможно осуществить индивидуальный подбор лекарственных средств до начала лечения, в связи с чем, в большинстве случаев используется стандартная терапия.
Развитие побочных эффектов, в ряде случаев, заставляет отменять сульфасалазин или снижать его дозу, что, в конечном счете, снижает эффективность лечения [3, 8]. Таким образом, поиск критериев, позволяющих оценить риск развития побочных эффектов сульфасалазина у больных ЯК на начальных стадиях его применения, представляет значительный практический интерес. Наличие в арсенале врача простых надежных критериев прогнозирования риска развития побочных эффектов у конкретного больного ЯК на ранних стадиях лечения сульфасалазином позволяет своевременно вносить изменения в проводимую терапию и, тем самым, улучшить ее результаты.
Цель исследования. Поиск критериев и разработка метода оценки риска развития побочных эффектов на ранних стадиях монотерапии сульфасалазином у больных язвенным колитом.
Материалы и методы исследования
Под наблюдением находились 67 больных с легким и среднетяжелым течением ЯК. Диагноз устанавливался при наличии характерных симптомов и подтверждался при эндоскопическом обследовании толстой кишки и гистологическом исследовании биоптатов слизистой оболочки. Сульфасалазин назначался в средней дозе 3,0 г/сутки. Больные, принимавшие, наряду с сульфасалазином, кортикостероиды и другие препараты, в исследование не включались.
Перед началом лечения и повторно через 7-10 дней у всех пациентов оценивалось качество жизни с помощью опросника SF-36. В процессе наблюдения все пациенты, включенные в исследование, заполняли специальный дневник, где отмечали побочные эффекты сульфасалазина с указанием времени их появления. Для статистической обработки применяли пакеты программ «MICROSOFT EXCEL» и «STATISTICA-6.0». Проверка нормальности распределения осуществлялась с помощью теста Колмогорова-Спирина. Показатель достоверности оценивали по Стьюденту. Различия оценивались как достоверные при вероятности 95% (Р 0,05). Аналогичная тенденция обнаруживалась по значениям болевых ощущений, жизнеспособности, ролевого эмоционального функционирования.
В целом, можно говорить о том, что низкие значения показателей по шкалам опросника SF-36 являются неблагоприятным прогностическим фактором в плане развития побочных эффектов сульфасалазина при лечении ЯК. Однако полученные данные не могут выступать в качестве четкого прогностического критерия развития побочных эффектов сульфасалазина у конкретного больного ЯК в связи с высокой его вариабельностью. Для устранения данного недостатка мы воспользовались не абсолютными значениями показателя качества жизни, а их динамикой за первые 7- 10 дней после начала приема сульфасалазина (таблица 2). При этом использовались не отдельные показатели шкал опросника SF-36, а их интегральные значения по формуле 1:
Соотношение изменений суммарного показателя качества жизни с частотой и сроками развития побочных эффектов сульфасалазина у больных язвенным колитом
Изменение суммарного показателя качества жизни в % за 7-10 первых дней монотерапии сульфасалазином
Сроки появления побочных эффектов (недели)
Проявления побочных эффектов сульфасалазина (%)
Лечение ревматоидного артрита: тактические вопросы в практике клинициста
Течение ревматоидного артрита (РА) весьма вариабельно. Это связано со многими причинами. Прежде всего, в дебюте заболевания установление точного диагноза не всегда возможно.
Течение ревматоидного артрита (РА) весьма вариабельно. Это связано со многими причинами. Прежде всего, в дебюте заболевания установление точного диагноза не всегда возможно. Диагностические критерии, предложенные Американским колледжем ревматологов (ACR) в 1987 году, не отвечают требованиям ранней диагностики РА. Поэтому в последние годы совместными усилиями Европейской антиревматической лиги (EULAR) и ACR разрабатываются новые критерии, ориентированные на как можно более раннее установление диагноза РА. Известно, что воспаление в синовиальной оболочке может начать развиваться задолго до появления первых клинических симптомов заболевания.
В крови больных РА за несколько лет до дебюта артрита (вплоть до 10 лет) выявляются серологические тесты, такие как ревматоидный фактор (РФ) и/или антитела к циклическому цитрулинированному пептиду (АЦЦП) [1] (рис. 1). Морфологическое исследование синовиальной оболочки, полученной при биопсии у больных в первые месяцы после дебюта артрита, показало, что не у всех больных выявляются признаки острого ревматоидного воспаления, у большей части больных уже в первом биоптате отмечаются отчетливые признаки хронического синовита [2]. Таким образом, даже в дебюте развития суставного поражения болезнь может представлять хроническую стадию. Поэтому задержка с назначением терапии базисными противовоспалительными препаратами (БПВП) ухудшает отдаленный прогноз РА, как функциональный, так и жизненный. Для новых диагностических критериев EULAR/ACR выбраны четыре группы параметров, а каждый параметр на основании многомерного статического анализа получил балльную выраженность (табл. 1), при сумме баллов 6 и более устанавливается определенный диагноз РА.
В последние годы постоянно обсуждается вопрос, когда врач имеет право назначить БПВП. В соответствии с рекомендациями Ассоциации ревматологов России [3] основной группой препаратов для лечения РА (категория доказательности А) являются метотрексат и другие широко назначаемые препараты — лефлуномид и сульфасалазин, БПВП следует назначать как можно раньше (в пределах 3–6 месяцев от первого появления симптомов), даже если пациенты формально не соответствуют диагностическим критериям 1987 г. В рекомендациях Европейской антиревматической лиги (EULAR) 2007 года [4] указывается, что при риске развития персистирующего эрозивного артрита, даже если больной не отвечает классификационным критериям РА, показано назначение БПВП. Первым должен назначаться метотрексат, а при невозможности его назначения препаратами первой линии считаются лефлуномид, сульфасалазин и соли золота [4]. По рекомендациям ACR 2008 года [5] БПВП должны назначаться как можно раньше после дебюта симптомов артрита и препаратами первой линии считаются метотрексат и лефлуномид.
Далее во всех современных рекомендациях обращается внимание, что тактика лечения больного РА зависит от адекватности (или неадекватности) лечения. Таким образом, перед клиницистом стоят три задачи: выбор препарата, оценка адекватности терапии на ее этапах и своевременная коррекция лечения.
Последние рекомендации ACR (2008) [5] по лечению больных РА БПВП и ГИБП включают в себя определение основных параметров, которые следует учитывать при назначении препаратов. К ним относятся:
Н. В. Чичасова, доктор медицинских наук, профессор
МГМУ им. И. М. Сеченова, Москва
Сульфасалазин : инструкция по применению
Описание
Круглые, коричневато-желтые, слегка двояковыпуклые таблетки, со скошенными краями, покрытые прозрачной бесцветной пленкой.
Допускается неоднородность окрашивания в виде более светлых вкраплений и/или пятен.
Состав
Одна таблетка, покрытая пленочной оболочкой, содержит 500 мг сульфасалазина (салазосульфапиридина).
Вспомогательные вещества: повидон, крахмал прежелатинизированный, магния стеарат, кремния диоксид коллоидный безводный, гипромеллоза, пропиленгликоль.
Фармакотерапевтическая группа
Противодиарейные, кишечные противовоспалительные/противоинфекционные препараты. Аминосалициловая кислота и ее производные. Код ATX: А07ЕС01.
Сульфасалазин (салазосульфапиридин) обладает иммуносупрессивным, противовоспалительным и бактерицидным действием.
Его действие является результатом влияния двух метаболитов, которые местно воздействуют на стенку кишечника, в то же время, оказывая системное действие.
Сульфапиридин ингибирует действие естественных клеток-киллеров (NK-клеток) и трансформацию лимфоцитов.
Противовоспалительное действие 5-аминосалициловой кислоты, возможно, самое важное свойство при лечении воспалительных заболеваний кишечника, поскольку она ингибирует циклооксигеназу и липооксигеназу в стенке кишечника и тем самым препятствует образованию простагландинов, лейкотриенов и других медиаторов воспаления, а также, вероятно, связывает свободные радикалы кислорода.
Сульфасалазин не обладает обезболивающим эффектом.
Около 30% принятого сульфасалазина всасывается из тонкого кишечника; остальные 70% метаболизируются кишечными бактериями толстого кишечника с образованием сульфапиридина и 5-аминосалициловой кислоты. Распределение
Большинство образованного сульфапиридина абсорбируется и достигает максимальной концентрации в сыворотке крови через 12-24 часа после приема препарата.
Метаболизм и выведение
Лишь около 30% 5-аминосалициловой кислоты абсорбируется и ацетилируется в печени, а затем выводится почками. Остальная часть выводится в неизмененном виде с калом.
Показания для применения
для лечения острых проявлений и обострений болезни Крона, язвенного колита и проктита,
для поддерживающей терапии в фазе ремиссии язвенного колита и проктита,
для лечения ревматоидных артритов и ювенильных идиопатических хронических полиартритов, устойчивых к лечению нестероидными противовоспалительными лекарственными средствами.
Сульфасалазин может применяться в комбинации с кортикостероидами и метронидазолом.
Способ применения и дозировка
Дозировка должна быть установлена в зависимости от тяжести заболевания и возможных нежелательных эффектов. Таблетки следует принимать во время еды, запивая жидкостью.
Пропущенную дозу следует принять как можно скорее, если не настало время следующего приема. В противном случае, следует принять только очередную дозу, в соответствии со схемой лечения.
Острые приступы язвенного колита и проктита, болезни Крона
Взрослые и дети старше 16 лет должны принимать 2-4 таблетки (1-2 г) 4 раза в сутки.
Детям старше 2 лет можно давать 20-30 мг сульфасалазина на килограмм массы тела в день.
Длительность поддерживающей терапии не ограничена.
Ревматоидные артриты и ювенильные идиопатические хронические полиартриты
Рекомендованная доза для взрослых и детей старше 16 лет: 2-3 г в сутки. Начинать терапию следует с 1 таблетки (500 мг) сульфасалазина в день. Дозировку следует увеличивать постепенно, с недельными интервалами, так, чтобы через 4 недели доза составила 2 таблетки (1 г) 2-3 раз в сутки. Клинический эффект становится очевидным на 6-10 неделю терапии. Препарат следует принимать, по меньшей мере, 6 месяцев.
Детям старше 6 лет можно давать 30-50 мг препарата на килограмм массы тела в сутки в 2-3 приема. Начинать лечение следует с 1/3 или 1/4 рекомендованной дозы, например, с одной таблетки на ночь. Дозировку следует увеличивать постепенно, с недельными интервалами, до достижения рекомендованной дозы. Максимальная суточная доза не должна превышать 2 г (4 таблетки).
Особые группы пациентов
Коррекция дозы не требуется
Пациенты с почечной недостаточностью
Следует с осторожностью применять у пациентов с почечной недостаточностью (клиренс креатинина менее 60 мл/мин). Таким пациентам коррекция дозы не требуется. Рекомендуется до, а иногда и во время лечения контролировать анализ мочи. Во время лечения пациенты должны употреблять достаточное количество жидкости.
Пациенты с печеночной недостаточностью
Следует с осторожностью применять у пациентов с печеночной недостаточностью. Таким пациентам коррекция дозы не требуется.
Побочное действие
Побочные действия сульфасалазина в основном связаны с высокой концентрацией сульфапиридина в крови, особенно среди людей, у которых его распад происходит медленнее (медленные ацетиляторы). Побочные действия чаще встречаются у пациентов с ревматоидным артритом.
Побочные эффекты, которые могут возникнуть в процессе лечения сульфасалазином, подразделяются на следующие группы по частоте возникновения:
Противопоказания
Гиперчувствительность к действующему веществу, сульфонамидам, салицилатам или к любому из вспомогательных веществ.
Препарат нельзя принимать пациентам с острой порфирией и/или гранулоцитопенией.
Препарат не рекомендован детям до 2 лет с хроническими воспалительными заболеваниями толстой кишки и детям до 6 лет с ювенильным идиопатическим хроническим полиартритом, поскольку безопасность и эффективность лечения не были доказаны. Кроме того, препарат не рекомендуется при системной форме ювенильного идиопатического хронического полиартрита, поскольку это зачастую может повлечь нежелательные последствия, включая сывороточноподобные реакции.
Передозировка
Слишком большие дозы вызывают тошноту, рвоту и боли в животе. При очень высоких дозах может развиться анурия, кристаллурия, гематурия и симптомы токсического поражения центральной нервной системы (судороги).
Токсичность пропорциональна концентрации сульфапиридина в сыворотке крови.
Лечение: предотвращение всасывания препарата (рвота, промывание желудка, опорожнение кишечника), ощелачивание мочи, форсированный диурез. В случае анурии и / или почечной недостаточности потребление жидкости и электролитов следует ограничить. Эффективность принимаемых мер может мониторироваться путем определения концентрации сульфапиридина в плазме крови.
Меры предосторожности
Во время лечения пациенты должны употреблять достаточное количество жидкости.
При лечении сульфасалазином особое внимание следует уделять пациентам с почечной (клиренс креатинина менее 60 мл/мин) или печеночной недостаточностью, бронхиальной астмой и аллергией (возможна перекрестная гиперчувствительность к фуросемиду, тиазидным диуретикам, производным сульфонилмочевины и ингибиторам карбоангидразы).
При более мягких формах аллергии на сульфасалазин пациенты могут быть десенсибилизированы.
При использовании сульфасалазина были зарегистрированы опасные для жизни кожные реакции: синдром Стивенса-Джонсона и токсический эпидермальный некролиз. Пациенту должны быть сообщены признаки синдрома Стивенса-Джонсона и токсического эпидермального некролиза. Пациент должен внимательно следить за реакциями кожи. Наибольший риск возникновения синдрома Стивенса-Джонсона и токсического эпидермального некролиза в течение первой недели лечения. Если наблюдаются симптомы или признаки синдрома Стивенса-Джонсона и токсического эпидермального некролиза (например: прогрессирование кожной сыпи чаще в виде буллезного поражения или поражения слизистой) лечение сульфасалазином должно быть прекращено.
При ранней диагностике синдрома Стивенса-Джонсона и токсического эпидермального некролиза достигаются хорошие результаты в управлении данным заболеванием. Раннее прекращение применения препарата связано с получением лучших прогнозов. Пациенты, в анамнезе которых были зарегистрированы признаки синдрома Стивенса-Джонсона и токсического эпидермального некролиза при приеме сульфасалазина в дальнейшем не должны получать данный препарат.
Беременность и лактация
Данные, собранные с участием ограниченного числа беременных пациенток, не демонстрируют негативного влияния сульфасалазина на протекание беременности или на здоровье плода и новорожденного ребенка. На сегодняшний день нет других релевантных эпидемиологических данных. Беременным женщинам назначать препарат следует с осторожностью. Беременные женщины могут принимать сульфасалазин при очевидной необходимости и в минимально эффективных дозах. Сульфасалазин не рекомендован в последнем триместре беременности, т.к. он может вытеснять билирубин из центров связывания белков плазмы у новорожденных и быть причиной ядерной желтухи. У новорожденных с дефицитом глюкозо-6-фосфат-дегидрогеназы это может привести к гемолитической анемии.
Очень малое количество сульфасалазина выделяется с грудным молоком; таким образом, вероятность развития ядерной желтухи у здорового новорожденного является незначительной, что также подтверждается опытом. Могут возникнуть сложности у недоношенных младенцев или других новорожденных с риском. Ситуация с сульфапиридином отличается: его концентрация в молоке достигает 40% от концентрации в плазме, но он, однако, в умеренной степени связывается с белками плазмы. Поскольку последствия приема сульфасалазина у детей, находящихся на грудном вскармливании, не были достаточно хорошо изучены, то кормление грудью во время лечения не рекомендуется.
Влияние на способность управлять автомобилем или другими механизмами
Сульфасалазин не имеет либо имеет незначительное влияние на способность управлять автомобилем или другими механизмами.
Взаимодействие с другими лекарственными средствами
Сульфасалазин уменьшает всасывание фолиевой кислоты и дигоксина. При приеме одновременно с антикоагулянтами или гипогликемическими сульфамидами сульфасалазин усиливает их действие.
Хранить при температуре не выше 25°С в недоступном для детей месте.
Срок годности
Не использовать позднее даты, указанной на упаковке.