субдуральное пространство заполнено чем
Публикации в СМИ
Гематома субдуральная
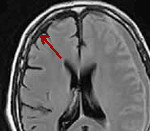
Острая травматическая субдуральная гематома — скопление крови в пространстве между внутренним листком твёрдой мозговой оболочки и арахноидальной оболочкой головного мозга. У пациентов с острой травматической субдуральной гематомой обычно обнаруживают значительно большее первичное повреждение головного мозга, чем у пациентов с эпидуральной гематомой, поэтому результаты лечения этой группы больных значительно хуже.
Этиология и патогенез • Скопление крови вокруг источника кровотечения в зоне размозжения мозга (обычно полюс лобной и височной долей). В этом случае имеется значительное первичное повреждение всего мозга, «светлого промежутка» не бывает, доминирует общемозговая симптоматика в виде грубого нарушения сознания • Разрыв «мостиковых» вен в результате резкого движения головой при ускорении/замедлении. Первичное повреждение головного мозга меньше и возможен «светлый промежуток» с последующим быстрым ухудшением состояния. Следует помнить, что у пациентов, получающих антикоагулянты, риск развития субдуральной гематомы значительно выше (у мужчин в 7 раз, а у женщин в 26 раз по сравнению с общей популяцией). У таких больных даже незначительная травма может привести к возникновению гематомы, угрожающей жизни.
Клиническая картина неспецифична и отражает тяжесть первичной ЧМТ, иногда наблюдают вариант течения со «светлым» промежутком (см. Гематома эпидуральная).
Диагностика. При КТ выявляют серповидной формы объёмное образование расположенное между конвекситальной поверхностью головного мозга и внутренней пластинкой костей свода черепа. В зависимости от давности гематомы интенсивность сигнала сильно варьирует
• 1–3 сут (острая гематома): плотность на КТ высокая.
• От 4 сут до 2–3 нед (подострая гематома): плотность как у тканей головного мозга.
• От 3 нед до 3 мес (хроническая гематома): плотность низкая (приближается к плотности ликвора).
• Более 3 мес: может принять форму линзы (как эпидуральная гематома), плотность выше, чем у ликвора, но ниже, чем у свежей крови.
Лечение. В большинстве случаев при острой субдуральной гематоме необходимо экстренное оперативное вмешательство — краниотомия, удаление гематомы. Абсолютное показание к операции — гематома толщиной более 1 см по данным КТ. В послеоперационном периоде необходима интенсивная терапия с поддержкой витальных функции и контроль уровня ВЧД (должно составлять менее 25 мм рт.ст.) — маннитол, вентрикулярный дренаж, барбитураты, гипервентиляция.
Прогноз. Летальность составляет 50–90%, но следует учитывать, что она в первую очередь обусловлена первичным травматическим повреждением головного мозга, а не гематомой как таковой. У пожилых пациентов (старше 60 лет) и у пациентов, получающих антикоагулянты летальность приближается к 90–100%. В последнее время интенсивно исследуются факторы, влияющие на прогноз при острой травматической субдуральной гематоме. Независимые факторы достоверно влияющие на прогноз: • Механизм травмы: наихудший прогноз при мотоциклетной травме: без шлема летальность 100%, в шлеме — 33% • Возраст старше 65 лет значительно ухудшает прогноз (летальность 82%, «функциональная» выживаемость 5%) • Послеоперационный уровень ВЧД: менее 20 мм рт.ст. — летальность 40%, более 45 мм рт.ст. — практически 100% • Неврологический статус на момент поступления в специализированный стационар.
Летальность и «функциональная» выживаемость (т.е. с сохранностью, как минимум, способности к самообслуживанию) в зависимости от тяжести ЧМТ • 3 балла по шкале Глазго (смертность 90%, «функциональная» выживаемость 5%) • 4 балла по шкале Глазго (смертность 76%, «функциональная» выживаемость 10%) • 5 баллов по шкале Глазго (смертность 62%, «функциональная» выживаемость 18%) • 6–7 балла по шкале Глазго (смертность 51%, «функциональная» выживаемость 44%)
Хроническая субдуральная гематома, несмотря на внешнюю схожесть с острой субдуральной гематомой, имеет ряд существенных отличий.
Хроническая субдуральная гематома
Эпидемиология. Хроническая субдуральная гематома обычно возникает у пожилых людей (средний возраст — 63 года). Менее чем у 50% из них в анамнезе удаётся выявить ЧМТ. В 20–25% случаев хроническая субдуральная гематома бывает двусторонней.
Факторы риска • Алкоголизм • Эпилепсия • Шунтирующие операции по поводу гидроцефалии • Коагулопатия.
Этиология и патогенез. Считают, что хроническая субдуральная гематома формируется из незамеченной (скорее всего незначительной) острой субдуральной гематомы. Попадание в субдуральное пространство крови вызывает воспалительную реакцию, выпадает фибрин и формируется капсула гематомы. В дальнейшем происходят васкуляризация капсулы, фибринолиз и «разжижение» кровяного сгустка в центре гематомы. Течение гематомы определяется соотношением процессов фильтрации плазмы из капсулы и микрокровоизлияний в полость с одной стороны и реабсорбции содержимого гематомы с другой.
Клиническая картина весьма вариабельна: от минимальных проявлений (длительные головные боли, нарастание деменции и поведенческих нарушений) и симптоматики, напоминающей таковую при транзиторных ишемических атаках, до развития судорог, гемиплегии и комы (крайне неблагоприятный вариант течения). Во многих случаях до проведения КТ головного мозга правильный диагноз поставить не удаётся.
Диагностика: КТ или МРТ головного мозга. В некоторых случаях МРТ более информативна (например, у пациентов с так называемыми «изоплотностными» двухсторонними гематомами, когда гематома неотличима по плотности от паренхимы головного мозга, а дислокация срединных структур отсутствует.
Лечение. Все симптоматические гематомы и асимптоматические гематомы размером более 1 см подлежат оперативному лечению. Цель операции — удаление жидкого компонента гематомы (малая операция через фрезевое отверстие, которую можно выполнить под местным обезболиванием). Удаление капсулы в большинстве случаев не показано, т.к. значительно увеличивает хирургическую травму и может вызвать дополнительный грубый неврологический дефицит. Перед оперативным вмешательством обязательно проводят исследование системы гемостаза и корригируют выявленные нарушения. Целесообразность профилактического назначения противосудорожных препаратов дискутабельна, т.к. это не влияет на риск развития «поздних» эпиприступов.
Прогноз. Улучшение неврологического статуса наблюдают практически у всех пациентов сразу после дренирования, причём существует закономерность: чем выше было давление в гематоме, тем более отчетливым будет клинический эффект. Летальность по данным различных авторов составляет от 0 до 8% и определяется преимущественно общим состоянием пациента, а не самим фактом дренирования гематомы. На контрольных КТ, выполненных на 10-й день после операции остатки гематомы выявляют в 78% случаев, через 1,5 мес — в 15%. Показания к повторному дренированию — увеличение остатков гематомы в объеме и ухудшение неврологического статуса пациента.
МКБ-10. I61 Внутримозговое кровоизлияние
Субдуральная эмпиема
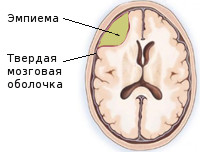
Субдуральная эмпиема — инфекционное поражение ЦНС, характеризующееся скоплением гнойного экссудата на ограниченном пространстве между твёрдой и мягкой церебральными оболочками. Появляется головной болью, рвотой, прогрессирующим расстройством сознания, очаговым неврологическим дефицитом (гемипарез, дисфункция черепных нервов, афазия), эпиприступами. Диагностируется субдуральная эмпиема в основном при помощи МРТ и КТ с контрастированием. Лечение неотложное — хирургическое дренирование или удаление эмпиемы на фоне интенсивной антибактериальной терапии. Прогноз серьёзный.
Общие сведения
Субдуральная эмпиема представляет собой скопление гнойного отделяемого (экссудата) на определенном участке между оболочками, покрывающими головной мозг. В таком случае гной занимает пространство между лежащей более поверхностно твёрдой (дуральной) оболочкой и расположенной под ней мягкой церебральной оболочкой, непосредственно прилегающей к головному мозгу. В неврологии выделяют также эпидуральные эмпиемы, при которых гнойное отделяемое располагается над дуральной оболочкой, между ней и костями черепной коробки.
Субдуральная эмпиема составляет около 1/5 всех ограниченных внутричерепных инфекционных процессов. Причина образования гнойного отделяемого — это проникновение гноеродной инфекции в межоболочечное пространство. В 75% случаев субдуральная эмпиема имеет односторонний характер. Объем гнойного экссудата может составлять от 2-3 до 200 мл. При минимальном объеме гноя могут преобладать симптомы раздражения церебральных оболочек и коры мозга. Как правило, быстрое нарастание количества экссудата приводит к прогрессирующему развитию симптоматики сдавления головного мозга.
Причины субдуральной эмпиемы
Проникновение инфекции между оболочками может происходить несколькими путями. Наиболее часто субдуральная эмпиема обусловлена распространением инфекционного процесса из придаточных пазух носа (при синусите) и сосцевидного отростка (при отите и мастоидите). Причём «занос» микроорганизмов в церебральные оболочки из очага гнойного воспаления может осуществляться как контактным, так и гематогенным путем. Возможно излитие гноя в межоболочечное пространство при прорыве абсцесса головного мозга или нагноившейся церебральной кисты. Источником гнойного отделяемого у детей младшего возраста иногда служит гнойный менингит.
Проникновению инфекционных агентов способствуют черепно-мозговые травмы с переломом костей черепа. По статистике субдуральная эмпиема является осложнением 2-4% огнестрельных ранений головы. Инфицирование возможно при остеомиелите костей черепа. Нагноившаяся субдуральная гематома также может привести к возникновению субдуральной эмпиемы. В некоторых случаях попадание гноеродных микроорганизмов в гематому происходит в ходе её нейрохирургического дренирования.
Симптомы субдуральной эмпиемы
Обычно субдуральная эмпиема имеет тяжёлое быстро прогрессирующее течение. Начало с головной боли и повышенной до 39-40°C температуры. Отмечается тошнота и рвота, свидетельствующие о резкой внутричерепной гипертензии. У 75-80% пациентов отмечается менингеальный синдром — симптомокомплекс, возникающий при раздражении церебральных оболочек (затылочная ригидность, симптомы Кернига и Брудзинского). Характерны те или иные расстройства сознания, которые примерно в 50% случаев возникают уже в начале клинической манифестации эмпиемы.
По различным данным у 60-80% пациентов выше описанные симптомы появляются на фоне наличия первичного гнойного очага (чаще хронического гнойного отита или гайморита). В таких случаях локализация головной боли изначально, как правило, соответствует первичному очагу. Затем боль принимает распространённый характер. Быстро нарастающее внутричерепное давление и отек головного мозга усугубляют нарушение сознания вплоть до комы. У грудных детей происходит выбухание ещё незакрывшегося большого родничка.
В большинстве случаев очаговый неврологический дефицит обнаруживается уже в первые 1-2 суток с момента начала заболевания. Наиболее часто это центральный гемипарез — слабость и нарушения чувствительности руки и ноги с противоположной локализации эмпиемы стороны тела. В зависимости от расположения субдуральной эмпиемы могут наблюдаться: афазия, двустороннее выпадение половины зрительного поля (гомонимная гемианопсия), мозжечковая атаксия, глазодвигательные расстройства. У половины пациентов субдуральная эмпиема протекает с эпилептическими приступами. Возможны как пароксизмы фокальной эпилепсии, так и генерализованные эпи-приступы.
Отдельно выделяют молниеносный вариант субдуральной эмпиемы, при которой отек головного мозга прогрессирует в считанные часы, что сопровождается быстрым угнетением сознания с развитием комы. Даже на фоне лечения такая форма зачастую оканчивается летально.
Диагностика субдуральной эмпиемы
Установить диагноз субдуральная гематома в отсутствии возможности проведения КТ или МРТ представляет сложно выполнимую задачу для невролога. Общий анализ крови свидетельствует о воспалительном процессе (лейкоцитоз, подъём СОЭ). Важное значение имеет выявление в анамнезе гнойного отита или синусита, а также диагностирование их по данным рентгенографии. Исследование цереброспинальной жидкости малоинформативно, поскольку обнаруживает неспецифические для эмпиемы изменения. Кроме того, люмбальная пункция в условиях нарастающего церебрального отека опасна вклинением ствола мозга в большое затылочное отверстие и поэтому при подозрении на субдуральную эмпиему обычно не проводится.
Наиболее информативны КТ головного мозга с контрастированием и МРТ. На КТ субдуральная эмпиема видна как серповидная полоса под сводом черепа, над которой после введения контраста возникает узкая полоска повышенного сигнала. Однако при малом размере эмпиемы КТ может давать ложноотрицательный результат. МРТ головного мозга позволяет не только выявить субдуральную эмпиему даже малых размеров, но и оценить ее размер и распространенность. По интенсивности МР-сигнала рентгенолог может дифференцировать эмпиему от серозного экссудата, хронической субдуральной гематомы и эпидурального абсцесса.
При недоступности томографических способов обследования или невозможности их срочного выполнения может быть проведена церебральная ангиография. Она визуализирует субдуральную эмпиему как расположенное в оболочках объемное образование без сосудов.
Лечение субдуральной эмпиемы
Спасти пациента позволяет своевременно проведенное хирургическое лечение на фоне массивной антимикробной терапии. Последняя назначается эмпирически до получения результатов бактериологического исследования гнойного отделяемого. Как правило, применяют антибиотики широкого спектра (цефтриаксон, цефотаксим), которые вводят внутривенно капельно после проведения аллергопробы. Параллельно назначают препараты для купирования отека мозга и эпи-пароксизмов, глюкокортикостероиды, по показаниям осуществляется искусственная вентиляция лёгких.
Операции при эмпиеме сводятся к 2 методикам: дренирование через фрезевое отверстие и удаление эмпиемы путем трепанации черепа. Первый способ нейрохирурги чаще применяют у ослабленных пациентов с высоким операционным риском трепанации. В черепе над зоной субдуральной эмпиемы может быть наложено несколько отверстий для дренирования. Однако и это не всегда позволяет создать хороший отток густому гнойному экссудату. Трепанация производится с выкраиванием костно-апоневротического лоскута и вскрытием дуральной оболочки. Она более травматична, но дает хороший обзор, возможность «вычистить» все гнойные затёки, а затем проводить активное дренирование.
Полученное во время операции гнойное отделяемое отправляется на бактериологическое исследование, по результатам которого производится коррекция проводимой антибиотикотерапии. В среднем антибактериальное лечение продолжают до месяца. В период реконвалесценции начинают курс реабилитации, направленный на более полное восстановление неврологического дефицита. Под наблюдением реабилитолога пациент проходит массаж и рефлексотерапию, занимается лечебной физкультурой, учится навыкам самообслуживания в условиях возникших стойких неврологических отклонений (парез, нарушение чувствительности, афазия).
Прогноз субдуральной эмпиемы
В среднем летальность среди больных с субдуральной эмпиемой составляет около 20%. Наиболее неблагоприятный прогноз при молниеносной форме. Прогностически менее благоприятным считается начало лечения на этапе тяжёлых расстройств сознания и выраженного неврологического дефицита. До четверти выживших пациентов имеют грубые остаточные нарушения в виде парезов или параличей, нарушений речи и т. п. Возможно развитие эпилепсии.
СУБДУРАЛЬНОЕ ПРОСТРАНСТВО
субдура́льное простра́нство (от лат. sub под и durus твёрдый), полость между твёрдой и паутинной оболочками спинного и головного мозга, заполненная небольшим количеством спинномозговой жидкости. См. также Головной мозг, Спинной мозг.
Смотреть что такое «СУБДУРАЛЬНОЕ ПРОСТРАНСТВО» в других словарях:
субдуральное пространство — (spatium subdurale, PNA; cavum subdurale, BNA, JNA; суб + анат. dura mater твердая мозговая оболочка) щелевидное пространство между твердой и паутинной оболочками спинного мозга … Большой медицинский словарь
Мозговы́е оболо́чки — (meninges) соединительнотканные структуры, покрывающие головной и спинной мозг. Различают твердую оболочку (dura mater, pachymeninx), паутинную (arachnoidea) и сосудистую, или мягкую (vasculosa, pia mater). Паутинную и мягкую оболочки объединяют… … Медицинская энциклопедия
Спинальная анестезия — Зона спинальной анестезии окрашена красным цветом. Спинальная анестезия вид местной анестезии, при котором … Википедия
ПАХИОНОВЫ ГРАНУЛЯЦИИ — ПАХИОНОВЫ ГРАНУЛЯЦИИ, Pacchioni granulationes (син. corpuscula, glandulae Pacchioni), представляют собой грушевидные или колбовидные выросты, рассеянные на наружной поверхности паутинной оболочки мозга и соединенные с ней б. или м. тонкими… … Большая медицинская энциклопедия
Эпидуральная анестезия — Эпидуральный катетер в месте введения. Операционное поле обработано йодом. Видны метки глубины на катетере Эпидуральная анестезия, она же «перидуральная» один из методов регионарной анестезии, при котором лекарственные препараты вводятся в… … Википедия
DURA MATER — DURA MATER, твердая мозговая оболочка, служит одновременно внутренней надкостницей черепных костей и позвоночника и внешней оболочкой голов юго и с ишюго мозга. В черепе внутренняя поверхность D. т. соединяется с остальными оболочками посредством … Большая медицинская энциклопедия
Структуры мозга — Мозг человека реконструкция на основе МРТ Содержание 1 Мозг 1.1 Prosencephalon (передний мозг) … Википедия
СПИННОЙ МОЗГ — Рис. 1. Схема строения спинного мозга. Рис. 1. Схема строения спинного мозга: 1 вентральный корешок спинномозгового нерва; 2 спинномозговой нерв; 3 спинномозговой ганглий; 4 дорзальный корешок спинномозгового нерва;… … Ветеринарный энциклопедический словарь
Приложение. О некоторых структурных и семантических особенностях терминоэлементов греко-латинского происхождения — Большинство терминов представляет собой производные слова, образованные от других, производящих слов (основ) посредством различных способов словообразования: использование приставок и суффиксов, осново‑ и словосложение. Значение таких производных … Медицинская энциклопедия