что такое гранатовый синдром
Что такое гранатовый синдром
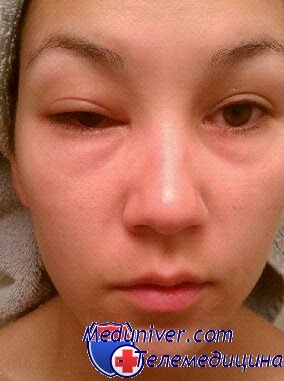
Клинические проявления синдрома Шегрена связаны с нарушением секреторной функции эпителиальных поверхностей глаз, рта, носа, гортани, трахеи, влагалища и кожи. Это приводит к светобоязни, жжению и зуду глаз, нарушению зрения, болезненному одно- или двустороннему увеличению околоушных желез, потере вкусовых ощущений, кариесу, дисфагии, образованию складок на языке и заедам.
Симптомы ксеростомии у детей встречаются реже, чем у взрослых, что свидетельствует о медленно прогрессирующем течении синдрома Шегрена. Дополнительные проявления включают потерю обоняния, носовые кровотечения, охриплость, хронический средний отит, а также нарушение внешнесекреторных функций легких, печени и желчного пузыря, поджелудочной железы, ЖКТ и почек.
Помимо нарушения внешнесекреторных функций, проявления синдрома Шегрена могут быть связаны с воспалительным поражением сосудов (кожи, мышц, суставов, серозных оболочек, нервной системы), невоспалительной их патологией (синдром Рейно), выделением медиаторов воспаления (снижение числа клеток крови, утомляемость и лихорадка) и аутоиммунными процессами (тиреоидит).
Поскольку моноклональная пролиферация В-лимфоцитов происходит главным образом в лимфоцитарных очагах слюнных желез или в паренхиме внутренних органов, у взрослых встречаются лимфопролиферативные формы синдрома Шегрена с риском злокачественной лимфомы. Паротит в качестве начального проявления этого синдрома скорее характерен для детей, чем для взрослых. Однако у взрослых больных значительно чаще обнаруживаются антинуклеарные антитела и поражения суставов.
Синдром Шегрена может быть изолированным (первичный синдром Шегрена) или сопровождаться другими ревматическими заболеваниями. Чаще всего он сочетается с СКВ или смешанным заболеванием соединительной ткани, иногда — с ювенильным ревматоидным артритом. В 50 % случаев он на много лет предшествует сопутствующим аутоиммунным заболеваниям. Волчаночный синдром у новорожденного может быть следствием синдрома Шегрена у матери.
Диагноз основывают на клинической картине и подтверждают биопсией губ или желез (очаги лимфоидной инфильтрации). Характерны криоглобулинемия, повышение СОЭ, присутствие ревматоидного фактора и антител к ядерным антигенам Ro/SS-A и La/SS-B. Недавно показано, что надежным маркером синдрома Шегрена у детей являются аутоантитела к а-фодрину. Нарушение слезоотделения выявляют с помощью пробы Ширмера (размер влажного пятна на полоске фильтровальной бумаге не превышает 5 мм). Диагностическое значение могут иметь результаты МРТ, сцинтиграфии с 99mТс и сиалографии.
Синдром Шегрена у детей следует дифференцировать от хронического рецидивирующего паротита, инфекционного паротита и опухолей. При всех этих заболеваниях сухость рта и глаз, сыпь, артралгия и антинуклеарные антитела, как правило, отсутствуют.
Лечение синдрома Шегрена симптоматическое. Назначают искусственные слезы, мятные таблетки и обильное питье. При тяжелых функциональных нарушениях и угрожающих жизни осложнениях показаны кортикостероиды с дополнительными иммуносупрессивными средствами или без них.
Синдром Шегрена
Аутоиммунное заболевание – это нарушение иммунной системы, которое разрушает ее собственные клетки и ткани. При синдроме Шегрена лимфоциты атакуют слюнные железы, железы вокруг глаз и слизистые оболочки, что приводит к нарушению выработки слез и слюны и, как следствие, к воспалению. Он также может повредить суставы, кожу, нервы, легкие, печень и щитовидную железу.
Точные причины синдрома сухости неизвестны – факторы, способствующие развитию синдрома Шегрена, включают генетические условия, носитель определенных антигенов гистосовместимости и инфекцию от некоторых вирусов (например, ВИЧ, гепатит С или вирус Эпштейна-Барра). Причины синдрома Шегрена также видны при ревматических заболеваниях, поскольку эти заболевания часто возникают одновременно. Поскольку заболевание чаще всего поражает женщин в климактерическом периоде, врачи подозревают, что оно также может иметь гормональный фон.
Существует два типа синдрома Шегрена: первичный (независимый) синдром и вторичный синдром, сопровождающий другие аутоиммунные заболевания.
Синдром Шегрена – симптомы
Симптомы синдрома Шегрена можно разделить на две группы.
1. Симптомы поражения слезных желез:
2. Симптомы поражения слюнных желез:
Другие симптомы болезни Шегрена включают:
Осложнения после синдрома Шегрена включают кариес, грибковую инфекцию полости рта и нарушение зрения. Иногда болезнь проявляется неврологическими симптомами, такими как сенсорные расстройства, усталость, или психиатрическими симптомами, такими как тревога и депрессия.
Лечение синдрома Шегрена
В связи с неизученными причинами заболевания лечение синдрома Шегрена носит только симптоматический характер. Если болезнь легкая, используйте глазные капли и пейте много воды, чтобы избежать обезвоживания. Медикаментозное лечение требуется, когда синдром находится в острой фазе заболевания. Используются препараты, повышающие выработку слюны, предотвращающие воспаления и грибковые инфекции, а также препараты системного действия. Также продолжаются работы по биологическому лечению синдрома Шегрена – препараты этого типа проходят испытания.
Чтобы уменьшить сухость глаз, при синдроме Шегрена проводят хирургическое вмешательство по закрытию слезных протоков, отводящих слезы из глаз. Эта небольшая процедура включает вставку силиконовых или коллагеновых пробок в канальцы или закрытие канальцев лазером.
Вылечить больных можно с помощью различных глазных капель, увлажняющих гелей и мазей, искусственной слюны и компрессов для глаз. При синдроме Шегрена не стоит забывать носить солнцезащитные очки и защищать кожу от солнца.
Пациенты пытаются лечить синдром Шегрена естественными средствами или нетрадиционными методами лечения. Есть мнение, что детоксикация организма может помочь в лечении этого состояния. Естественное лечение синдрома также включает употребление трав и иглоукалывание.
Диета при болезни Шегрена
Диета не играет роли в лечении этого состояния, но может помочь облегчить симптомы синдрома сухости. Каждый случай индивидуален, поэтому также нужно проконсультироваться по этому поводу со своим врачом и диетологом. Однако есть некоторые общие правила, которым должны следовать люди с синдромом Шегрена. В первую очередь следует пить много воды. Необходимо исключить фаст-фуд, газированные напитки, соленые и острые продукты и большое количество сладостей, особенно тех, которые растворяются во рту, например, конфеты или шоколад. Стоит есть большое количество овощей и фруктов, а также продуктов с высоким содержанием железа и калия, а также пить разные виды соков.
Прогноз
В настоящее время синдром Шегрена не поддается лечению. Его осложнения и общий прогноз зависят от тяжести симптомов. Необходимы постоянное наблюдение за телом и частые консультации врача для проверки слюнных желез, лимфатических узлов и внутренних органов, а также регулярные лабораторные исследования.
Болезнь Шегрена и синдром Шегрена
1. Общие сведения
Обширную группу хронических системных (т.е. касающихся всего организма в целом) поражений соединительной ткани называют ревматическими болезнями. Большинство таких заболеваний не вполне ясны, – или вовсе не ясны, – в плане этиопатогенеза; они имеют ряд общих клинических и патоморфологических черт, но обладают и собственными особенностями течения, динамики, исхода.
К наиболее распространенным болезням этой группы относятся собственно ревматизм (в остром периоде – ревматическая лихорадка), ревматоидный артрит, а также болезнь Шёгрена, основные аспекты которой рассматриваются ниже.
Прежде всего, следует оговорить различия и возможные сложности в терминологии. Болезнь Шегрена, или первичный синдром Шегрена (ПСШ), в литературе называют также «сухим синдромом», «синдромом Предтеченского-Гужеро-Шегрена», «аутоиммунной экзокринопатией», «аутоиммунным эпителиитом», «синдромом Съёгрена» (последнее написание, видимо, является наиболее правильным: Henrick S. C. Sjögren, впервые описавший заболевание в 1933 году, был известным шведским офтальмологом). Различие между болезнью и синдромом Шегрена состоит лишь в том, что вторичный синдром диагностируют в рамках какого-либо иного ревматического заболевания, тогда как ПСШ (первичный синдром, болезнь Шегрена) манифестирует и развивается как самостоятельный патологический процесс. Симптомокомплекс же в обоих случаях один и тот же.
Относительно эпидемиологических, возрастных и региональных тенденций, присущих болезни/синдрому Шегрена, мнения в доступных источниках значительно расходятся. Так, известны и описаны в литературе случаи первичного выявления синдрома Шегрена у лиц любого пола, расовой и национальной принадлежности, места проживания, возраста (в диапазоне от младенчества до глубокой старости). Вместе с тем, давно установлено, что среди заболевающих преобладают женщины зрелого и климактерического возраста, однако степень этого преобладания оценивается по-разному: от 8-10-кратного до 25-кратного. Абсолютная же частота встречаемости в общей популяции варьирует в пределах 0,60,8%; в старших возрастных категориях эта доля возрастает до 2,7%.
2. Причины
Этиопатогенез болезни Шегрена, – то есть причины и механизмы развития, – остается неизвестным. Общепризнанной является лишь аутоиммунная природа заболевания, тогда как триггерные (пусковые) факторы, провоцирующие иммунную систему к атаке на ткани собственных желез внешней секреции (в первую очередь слюнных и слезных), служат объектом интенсивных исследований и научных дискуссий. К наиболее обсуждаемым и аргументированным относятся вирусная, генетическая и гормональная гипотезы; изучается также влияние психоэмоциональных факторов. Возможно, каждая из этих гипотез отражает какую-то часть сложной взаимосвязанной полиэтиологии (многопричинности, многофакторности).
3. Симптомы и диагностика
Болезнь Шегрена недаром называют «сухим синдромом»: классическая картина болезни Шегрена включает два облигатных, обязательных для установления диагноза симптома – ксерофтальмию (сухость глаз) и ксеростомию (сухость полости рта); для вторичного синдрома обязательно наличие иного, манифестировавшего ранее системного соединительнотканного заболевания.
Недостаточное увлажнение глазных яблок, обусловленное лимфоидной инфильтрацией слезных желез, приводит к развитию сухого кератоконъюнктивита (воспаления роговицы и конъюнктивы, иногда язвенного) с соответствующей симптоматикой.
Постоянное пересыхание слизистой оболочки ротовой полости вызывает ряд серьезных стоматологических нарушений и приводит к проблемам с потреблением пищи.
Факультативная же симптоматика очень разнообразна: фотосенсибилизация (патологическая сверхчувствительность кожи к солнечному свету) с эритематозной сыпью на открытых участках, суставно-мышечные боли и отеки, хейлиты (воспаления и трещины на губах и в уголках рта), желудочно-кишечные расстройства, сексуальная дисфункция у женщин (поскольку поражаются не только слюнные и слезные, но и другие экзокринные железы, в том числе и отвечающие за увлажнение влагалища), аллергические реакции, сухой бронхит и другие заболевания органов дыхания, почечная патология, васкулит (воспаление кровеносных сосудов), поражения ЦНС и т.д. К наиболее опасным осложнениям болезни/синдрома Шегрена относятся онкопроцессы (как правило, лимфомы или лимфосаркомы), вероятность которых при этом заболевании возрастает более чем в 40 раз.
Диагностика базируется на результатах изучения анамнеза, клиники и динамики, а также на данных офтальмологического, стоматологического, онкологического, эндокринологического обследования. Дополнительно назначают методы визуализирующей диагностики, биопсию пораженных тканей. Однако решающее значение имеет многоплановое лабораторное исследование крови.
4. Лечение
Этиопатогенетическое лечение на сегодняшний день отсутствует. Назначается паллиативная терапия – стимуляторы слюноотделения, препараты искусственной слезы, а также, по мере необходимости, нестероидные и гормональные противовоспалительные средства, антибиотики и другие препараты для симптоматического лечения.
При своевременном начале лечения прогноз благоприятный, при запоздалом – сомнительный, поскольку прогрессирующий в течение длительного времени аутоиммунный процесс приводит к развитию тяжелых осложнений со стороны ряда ключевых систем организма. В подобных случаях нередко наступает инвалидность, могут развиться те или иные жизнеугрожающие состояния.
Синдром Шегрена
Синдром Шегрена – это одно из проявлений аутоиммунной агрессии в виде поражения слюнных и слезных желез. Сочетается с другими системными заболеваниями. Чаще встречается у взрослых, но может поражать и детей. Подавляющее число больных – пожилые женщины.
Причины и развитие
Причина появления симптомов – нарушение иммунного ответа. Организм атакует собственные клетки, растворяет их и, таким образом, повреждает ткани и органы. Заболевание начинается с повышения в спинномозговой жидкости интерлейкина-1 (ИЛ-1). Это, в свою очередь, провоцирует выработку антител и запускает цепную реакцию.
С другой стороны, под действием антител уровень ИЛ-1 снижается не только в ликворе, но и в других жидкостях, например, в слюне. Что ведет за собой сухость слизистых оболочек.
Симптомы
Отличительная черта синдрома Шегрена – сухость слизистых. Она включает в себя следующие симптомы:
Диагностика
Из-за разнообразия симптомов, ревматолог не может сразу поставить диагноз. Для верификации необходимо провести ряд лабораторных и инструментальных тестов.
Лечение
На текущий момент специфической лечение для восстановления функции желез отсутствует. Пациентам предлагается симптоматическая и поддерживающая терапия.
Чтобы уменьшить сухость глаз используют препараты искусственной слезы, препараты для защиты роговицы. В некоторых случаях рекомендуется носить специальные очки для повышения влажности. При необходимости назначают Циклоспорин, который уменьшает проявления воспаления желез.
Чтобы облегчить сухость слизистой рта назначают препараты, стимулирующие отток слюны, такие как Пилокарпин. Рекомендуют пить много воды, а так же пользоваться пульверизатором с водным раствором глицерина. Чтобы избежать кариеса – важно соблюдать гигиену зубов и регулярно посещать стоматолога. При сильном болевом синдроме можно использовать нестероидные противовоспалительные препараты.
Длительное течение болезни может серьезно повредить внутренние органы. Но для синдрома Шегрена характерна как стойкая ремиссия, так и проградиентное течение заболевания. Специальной профилактики болезни Шегрена не разработано.
Болезнь Шегрена
Общая информация
Краткое описание
Общероссийская общественная организация Ассоциация ревматологов России
Федеральные клинические рекомендации по диагностике и лечению болезни Шегрена
М.35.0 Системная красная волчанка
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
* Оценочная шкала окраски глазного эпителия
Эпидемиология
Заболеваемость БШ колеблется от 4 до 250 случаев на 100000 населения. Пик заболеваемости приходится на 135-50 лет. Женщины страдают в 8-10 раз чаще мужчин. Смертность при БШ в 3 раза выше, чем в популяции.
Диагностика
Диагноз БШ устанавливается на основании жалоб, анамнестических данных, клинико-лабораторного и инструментального обследования пациента, при исключении других заболеваний.
Клинические признаки, повышающие вероятность диагноза БШ
Поражение секретирующих эпителиальных желёз (аутоиммунный эпителиит).
· Слюнные железы поражаются у всех больных по типу рецидивирующего паренхиматозного сиаладенита (чаще паротита), реже субмаксиллита в сочетании с сиалодохитом у четверти больных, или наблюдается постепенное увеличение околоушных/поднижнечелюстных слюнных желёз, крайне редко малых слюнных желёз слизистой полости рта.
· Различной степени тяжести сухой коньюнктивит/кератоконъюнктивит (снижение слёзовыделения по стимулированному тесту Ширмера 1 мм в диаметре характерно для паренхиматозного паротита)
· биопсию малых слюнных желёз нижней губы (обнаружение 100 и более клеток в поле зрения в среднем при просмотре не менее 4-х малых слюнных желёз является диагностичным).
· биопсию увеличенных околоушных/поднижнечелюстных слюнных желез (с целью диагностики MALT-лимфомы)
· сиалометрию (снижение стимулированной секреции слюны 1 мм
3) Очагово-диффузная лимфогистиоцитарная инфильтрация в биоптатах
малых слюнных желез ( ≥ 2 фокусов* в 4 мм²)
Дифференциальный диагноз
· Наиболее часто в ревматологической практике необходимо проводить дифференциальную диагностику между БШ и СШ в сочетании с РА, ССД, СКВ, аутоиммунным гепатитом, первичным билиарным циррозом печени.
· Помимо БШ сухость глаз и полости рта может быть следствием многих причин.
Сухость глаз
1) структурные нарушения слёзной плёнки
— дефицит водного слоя (сухой кератоконъюнктивит)
— дефицит муцина (гиповитаминоз А, пемфигус, химические ожоги, синдром Стивена-Джонса)
— дефицит жирового слоя (блефарит)
2) роговичная эпителиопатия (поражение V черепного нерва, ношение контактных линз)
3) дисфункция век
Дефицит слёз
1) Заболевания слёзных желёз
Первичные
— врождённая алакримия
— приобретенная алакримия
— первичное заболевание слёзных желёз
Вторичные
— саркоидоз
— ВИЧ
— реакция трансплантат против хозяина
— ксерофтальмия
2) Слёзная обструкция
— трахома
— офтальмологическая рубцовая пузырчатка
— синдром Стивена-Джонса
— ожоги
3) Рефлекторные нарушения
— нейропатический кератит
— контактные линзы
— паралич лицевого нерва
Сухость рта
— Лекарственные препараты (диуретики, антидепрессанты, нейролептики, транквилизаторы, седативные, антихолинергические, антигистаминные)
— Психогенные факторы (тревожное состояние, депрессия)
— Системные заболевания (саркоидоз, туберкулёз, амилоидоз, сахарный диабет, панкреатит, IgG4 склерозирующий сиалоаденит, лимфомы)
— Дегидратация
— Вирусные инфекции
— Аплазия или недоразвитие слюнных желёз (редко)
— Облучение
— Постменопауза
— Белковое голодание
Увеличение слюнных и/или слёзных желез, характерное для многих заболеваний, входящих в круг дифференциальной диагностики БШ, может быть одно- или двухсторонним.
Увеличение слёзных желез
Двухстороннее:
Бактериальный/вирусный дакриоаденит
Гранулематозные поражения (туберкулез, саркоидоз )
Лимфопролиферативные заболевания
Идиопатическое воспалительное заболевание орбиты
Доброкачественная лимфоидная гиперплазия (MALT-дакриоаденит)
IgG4-связанные заболевания (IgG4-связанный псевдотумор орбит и склерозирую-
щий дакриоаденит)
Гистиоцитозы (ювенильная ксантогранулёма, ретикулогистиоцитоз )
Одностороннее
Бактериальный/вирусный дакриоаденит
Лимфопролиферативные заболевания с поражением слёзных желёз
Первичные опухоли:
Эпителиальные (аденома, аденокарцинома)
Смешанные (ангиома, меланома)
Увеличение слюнных желез
Одностороннее
Бактериальные инфекции
Хронический сиаладенит
Сиалолитиаз
Первичные неоплазии (аденома, аденокарцинома, лимфома, смешанная опухоль слюнных желёз)
Двухстороннее
Бактериальные/вирусные инфекции (Эпштейн Барр, цитомегаловирус, коксаки, паромиксовирус, герпес, ВИЧ, вирус эпидемического паротита)
Гранулёматозные заболевания (туберкулез, саркоидоз)
AL-амилоидоз, мастоцитоз
Метаболические нарушения (гиперлипидемия, сахарный диабет, подагра, алкогольный цирроз печени)
Акромегалия
Анорексия, гипоменструальный синдром
IgG4-связанные склерозирующие сиалоадениты
Лимфоэпителиальный сиаладенит
Онкоцитарная гиперплазия слюнных желёз
Лимфомы
Лечение
Лечение проводится в зависимости от наличия железистых и внежелезистых проявлений, и иммуновоспалительной активности заболевания.
Цели лечения
· Достижение клинико-лабораторной ремиссии заболевания.
· Улучшение качества жизни больных.
· Предотвращение развития опасных для жизни проявлений заболевания (генерализованный язвенно-некротический васкулит, тяжёлые поражения центральной и периферической нервной системы, аутоиммунные цитопении, лимфопролиферативные заболевания).
Нефармакологические подходы к сухому синдрому (D)
1. Избегать ситуаций, усиливающих сухость слизистых оболочек: сухой или кондиционированный воздух, сигаретный дым, сильный ветер, длительная зрительная (особенно компьютерная), речевая или психоэмоциональная нагрузка.
2. Ограничить применение препаратов, усугубляющих сухость (диуретики, трициклические антидепрессанты, бета-блокаторы, антигистаминные), и определенных раздражающих веществ (кофе, алкоголь, никотин).
3. Частое употребление небольших количеств воды или не содержащей сахара жидкости облегчает симптомы сухости рта. Полезна вкусовая и механическая стимуляция саливации с использованием жевательной резинки и леденцов без сахара.
4. Скрупулезная гигиена полости рта, использование зубной пасты и ополаскивателей с фторидами, тщательный уход за зубными протезами, регулярное посещение стоматолога обязательно с профилактической целью относительно прогрессирующего кариеса и периодонтита.
5. Терапевтические контактные линзы могут служить дополнительной протекцией эпителия роговицы, однако, их ношение должно сопровождаться адекватным увлажнением и профилактической инстилляцией антибиотиков.
Применение точечной окклюзии входных отверстий носослезного канала: временной (силиконовые или коллагеновые пробки) или чаще перманентной (прижигание или хирургическое вмешательство).
Лечение железистых проявлений БШ.
1. Для лечения железистых проявлений используют локальную терапию сухого синдрома (увлажняющие заместители, иммуномодулирующие препараты), стимуляторы эндогенной секреции слюнных и слезных желез.
Для улучшения саливации и терапии сухого кератоконъюнктивита возможно применение препаратов системного действия (малые дозы ГК и лейкерана (C), ритуксимаб (РТМ) (А).
2. Для замещения объема слезы пациентам следует 3-4 и > раз в день использовать искусственные слезы, содержащие 0,1-0,4% гиалуронат натрия, 0,5-1% гидроксипропилметилцеллюлозу, 0,5-1% карбоксиметилцеллюлозу, 0,1-3% декстран 70. При необходимости интервал между закапыванием слез может быть сокращен до 1 часа. Препараты без консервантов позволяют избежать раздражения глаз. Для пролонгирования эффекта возможно использование препаратов искусственной слезы большей вязкости. Такие препараты лучше применять на ночь из-за возникновения эффекта помутнения зрения (В).
3. Глазные капли на основе сыворотки крови применимы для пациентов с непереносимостью искусственных слез или тяжелым, резистентным к лечению сухим кератоконъюнктивитом. Обязательно чередование с антибактериальными каплями (В).
4. Использование препаратов-заменителей слюны на основе муцина и карбоксиметилцеллюлозы восполняет её смазывающие и увлажняющие функции, особенно во время ночного сна (Oral balance гель, Biotene ополаскиватель, Salivart, Xialine). (В).
5. Учитывая высокую частоту развития кандидозной инфекции при наличии сухого синдрома, показано локальное и системное противогрибковое лечение (нистатин, клотримазол, флуконазол) (D) 21.
6. У пациентов со значительным увеличением околоушных, поднижнечелюстных слюнных и слёзных желёз, рецидивирующим характером паренхиматозного сиалоаденита противопоказана их рентгенотерапия ввиду значительного нарастания сухости и увеличения риска развития лимфом (С).
7. Офтальмологическая эмульсия Циклоспорина А (Restasis) рекомендуется для лечения сухого кератоконъюнктивита. Считается оптимальным назначение 0,05% глазных капель два раза в день в течение 6-12 мес. (В).
8. Локальное применение НПВП (0,1% индометацин, 0,1% диклофенак) уменьшает дискомфортные ощущения в глазах, однако, может провоцировать повреждения роговицы (С).
9. Приемлемым считается локальное применение ГК короткими курсами (до двух недель) при обострении сухого кератоконъюнктивита. (С). Потенциальные побочные эффекты, повышение внутриглазного давления, развитие катаракты, ограничивают длительность применения ГК. Для локального применения лучше подходят Лотепреднол (Lotemax) и Римексолон (Vexol), не обладающие типичными побочными эффектами.
10. Для стимуляции остаточной секреции слюнных и слезных желез системно применяются агонисты М1 и М3 мускариновых рецепторов: пилокарпин (Salagen) 5 мг 4 раза в день или цевимелин (Evoxac) 30 мг 3 раза в день. (А).
11. Диквафозол, агонист пуриновых P2Y2 рецепторов, стимулирует нежелезистую секрецию водного, муцинового и липидного компонента слезной пленки. Используется локально 2% раствор (В).
12. 2% офтальмологическая эмульсия ребамипида, повышающего количество муциноподобных веществ и слезной жидкости, улучшает повреждения роговицы и конъюнктивы (В). Пероральный прием ребамипида (Мукоген) по 100 мг 3 раза в день улучшает симптомы сухости рта (A).
13. Облегчение сухости верхних дыхательных путей (ринит, синусит, ларингит, бронхит) достигается при приеме бромгексина или ацетилцистеина в терапевтических дозах. (С).
14. При диспареунии, обусловленной недостаточной лубрикацией, помимо местного использование лубрикантов, в постменопаузальном периоде показано локальное и системное применение эстрогенов (D).
Лечение внежелезистых системных проявлений БШ.
Для лечения системных внежелезистых проявления БШ используются ГК, алкилирующие цитостатические (лейкеран, циклофосфан), биологические (ритуксимаб) препараты.
1. Больным с рецидивирующими сиаладенитами и минимальными системными проявлениями, такими как суставной синдром, назначают ГК в малых дозах (преднизолон 5 мг в день или через день) либо НПВП (С).
2. При значительном увеличении больших слюнных желёз (после исключения лимфомы), диффузной инфильтрации малых слюнных желёз, отсутствии признаков тяжёлых системных проявлений, умеренных и значительных сдвигах показателей лабораторной активности необходимо назначение малых доз ГК в сочетании с лейкераном 2-4 мг/сут в течение года, затем 6-14 мг/неделю в течение нескольких лет (С).
3. При лечении васкулита (криоглобулинемический гломерулонефрит, поражение периферической и центральной нервной системы, рецидивирующая пурпура и язвенно-некротическое поражение кожи) назначается циклофосфан. В комбинации с малыми дозами ГК циклофосфан в дозе 200 мг/неделю в течение 3 месяцев с последующим переходом на 400 мг/месяц применяется при не угрожающих жизни системных проявлениях заболевания (рецидивирующая криоглобулинемическая пурпура, смешанная моноклональная криоглобулинемия, сенсорно-моторная полинейропатия) (С).
4. Тяжелые системные проявления БШ, такие как криоглобулинемический и интерстициальный нефрит, язвенно-некротический васкулит, сенсорно-моторная нейропатия аксонально-демиелинизирующего и демиелинизирующего типа, мононеврит, полиневрит, энцефаломиелополирадикулоневрит, миозит, интерстициальный пневмонит, генерализованная лимфаденопатия, аутоиммунная гемолитическая анемия и тромбоцитопения, а также MALT-лимфома слюнных желез, требуют более высоких доз преднизолона (20-60 мг/сут) и цитостатических средств (лейкеран 6-10 мг/сут, циклофосфан 0,8-3,0 г/месяц) в сочетании с интенсивными методами терапии (С).
5. Длительный приём малых доз ГК в комбинации с лейкераном или циклофосфаном не только снижает частоту рецидивов паротита, приводит к нормализации размеров слюнных желёз, уменьшает показатели лабораторной активности, улучшает клиническую симптоматику и замедляет прогрессирование многих системных проявлений заболевания, но и достоверно повышает саливацию, уменьшает частоту развития лимфом и увеличивает выживаемость больных БШ (С).
6. Внутривенный иммуноглобулин применяется в лечении агранулоцитоза, аутоиммунной тромбоцитопении, гемолитической анемии при БШ, а также у отдельных больных с выраженной сенсорной нейропатией при резистентности к терапии (D).
Показания к проведению пульс-терапии (D):
· выпотной серозит
· тяжёлые лекарственные аллергические реакции
· аутоиммунная гемолитическая анемия и тромбоцитопения
· при наличии противопоказаний для проведения комбинированной пульс-терапии.
Пульс-терапия позволяет снизить дозу пероральных ГК и уменьшить частоту их побочных проявлений (D).
Показания к комбинированной пульс-терапии (D):
· острый криоглобулинемический гломерулонефрит, гломерулонефрит с быстро прогрессирующей почечной недостаточностью
· язвенно-некротический васкулит
· аутоиммунная панцитопения
· интерстициальный пневмонит
· мононеврит, полиневрит, энцефаломиелополирадикулоневрит, поперечный и восходящий миелит, цереброваскулит
После достижения клинического эффекта и нормализации иммуновоспалительной активности заболевания больные переводятся на поддерживающие дозы ГК и алкилирующих цитостатических препаратов (С).
Показания к проведению экстракорпоральной терапии (D):
Абсолютные
· язвенно-некротический васкулит
· криоглобулинемический гломерулонефрит
· энцефаломиелополирадикулоневрит, демиелинизирующая миелопатия, полиневрит
· ишемия верхних и нижних конечностей вследствие криоглобулинемического васкулита.
· синдром гипервязкости крови
Относительные
· гипергаммаглобулинемическая пурпура
· мононеврит
· лекарственный дерматит, отек Квинке, феномен Артюса
· интерстициальный пневмонит
· гемолитическая анемия, тромботическая тромбоцитопеническая пурпура
В случаях аллергических реакций, интерстициального нефрита с признаками хронической почечной недостаточности, при низких цифрах общего белка в сыворотке крови, тяжёлых офтальмологических проявлениях (буллёзно-нитчатый кератит, язвы роговицы) предпочтительно использование гемосорбции, криоафереза. При остальных системных проявлениях более эффективным является плазмаферез, криоаферез и двойная фильтрация плазмы. Последние два метода наиболее эффективны при смешанной моноклональной криоглобулинемии. Обычно процедуры проводятся с 2-5-дневным интервалом с введением после каждой процедуры 250-1000 мг метилпреднизолона и 200-1000 мг циклофосфана в зависимости от тяжести системных проявлений и иммуновоспалительной активности заболевания. Для больных с нормальным или низким общим белком сыворотки крови предпочтительно применять двойную фильтрацию плазмы, криоаферез с гепаринокриофракционированием плазменных белков. Всего проводится 3-5 процедур при наличии гипергаммаглобулинемической пурпуры и 5-8 процедур при криоглобулинемической пурпуре. При васкулите, обусловленном смешанной моноклональной криоглобулинемией, целесообразно использовать программный плазмаферез в течение года до достижения стойкой клинико-лабораторной ремиссии (D).
Применение генно-инженерных биологических препаратов
Применение анти-В клеточной терапии ритуксимабом (РТМ) позволяет контролировать системные внежелезистые проявления БШ и уменьшать функциональную железистую недостаточность. РТМ улучшает клиническое течение БШ без увеличения частоты побочных эффектов.
· РТМ назначается больным БШ с тяжелыми системными проявлениями (криоглобулинемический васкулит, гломерулонефрит, энцефаломиелополирадикулоневрит, интерстициальный пневмонит, аутоиммунная панцитопения), а также в случаях резистентности или недостаточной эффективности традиционного лечения ГК и цитостатическими препаратами. С целью усиления эффективности РТМ показана комбинированная терапия с циклофосфаном (D).
· У больных с небольшой длительностью БШ и сохраненной остаточной секрецией слюнных и слезных желез монотерапия РТМ приводит к увеличению саливации и улучшению офтальмологических проявлений (А).
· РТМ назначается при БШ, осложненной лимфомой низкой степени злокачественности MALT-типа: локализованной экстранодальной лимфомой слюнных, слезных желез или легких, без поражения костного мозга. Проводится как монотерапия РТМ, так и комбинированная терапия РТМ и циклофосфаном (D).
Профилактика
Первичная профилактика невозможна ввиду неясной этиологии заболевания. Вторичная профилактика направлена на предупреждение обострения, прогрессирования заболевания и своевременное выявление развивающихся лимфом. Она предусматривает раннюю диагностику и своевременно начатую адекватную терапию. Некоторые больные нуждаются в ограничении нагрузки на органы зрения, голосовые связки и исключении аллергизирующих факторов. Больным противопоказана вакцинация, лучевая терапия и нервные перегрузки. С большой осторожностью должны применяться электропроцедуры.
Обучение пациентов
Так как больные БШ имеют хроническое заболевание с неуклонной прогрессией на протяжении всей жизни, необходимо наладить тесный контакт с больными. Только при полном доверии пациента к врачу, он будет соблюдать рекомендуемую терапию. Необходимо научить пациента как можно раньше улавливать возможные побочные проявления назначаемых препаратов и знать основные признаки обострения заболевания.