что делать если зуб красный
Причины изменения цвета эмали зубов
Изменение естественного оттенка эмали, ее окрашивание или потемнение — эстетический дефект, который требует коррекции. Оно может быть внешним (возникает на поверхности зуба) или внутренним (связано с состоянием дентина, пульпы).
 Поверхностное окрашивание эмали
Поверхностное окрашивание эмали
Поверхность зуба меняет оттенок или темнеет, но сам он остается здоровым, структура его тканей сохраняется, он не беспокоит пациента. Окрашивание часто связано с курением, употреблением красящих напитков и продуктов, недостаточно эффективной гигиеной. Под действием никотиновых смол эмаль желтеет, темнеет, может приобретать коричневый оттенок. Поверхностное окрашивание постепенно становится внутренним: пигменты проникают в ткани коронки. Особенно быстро это происходит при курении после употребления еды, напитков, когда эмаль наиболее уязвима, хорошо впитывает пигменты.
Чай и кофе окрашивают ее в коричневый или черный цвет, оттенок постепенно темнеет. При нерегулярной, неправильной, неэффективной самостоятельной гигиене на поверхности коронок образуется налет, который позже формирует зубной камень. Он может иметь желтоватый, серый, коричневый оттенок, покрывает зубы неравномерно, чаще скапливается в местах углублений, которые сложно прочищать.
Такое изменение цвета требует визита к стоматологу-гигиенисту. Если не снимать зубной камень, под ним начинает образовываться кариес, что опасно пульпитом и потерей изначально здоровых зубов.
Внутреннее изменение цвета
Может быть связано с приемом некоторых лекарств, состоянием дентина и пульпы, особенностями эндодонтического лечения.
Тетрациклиновые зубы. Состояние, при котором эмаль темнеет, на ее поверхности появляются желтые или коричневые пятна. Связано с накоплением тетрациклина в тканях при приеме содержащих его лекарств в большой дозировке. Может возникать у детей, если во время беременности мать принимала препараты с содержанием тетрациклина. В тяжелых формах провоцирует разрушение твердых тканей, может приводить к потере зубов. При лечении выполняется реставрация пораженных коронок.
Флюороз. Нарушение минерализации, изменение структуры и строения твердых тканей коронки из-за избыточного потребления фтора. Заболевание распространено в районах с фторированной питьевой водой, может возникать как осложнение неправильно выполненного или слишком частого фторирования в стоматологии. При флюорозе цвет эмали меняется, появляются или матовые белые, или желтые, коричневые, черные участки.
После стоматологического лечения. Если материалы для пломбирования и реставрации подобраны или приготовлены неправильно, их структура будет нарушена, они будут впитывать красящие вещества быстрее, чем эмаль. Из-за этого на поверхности восстановленных, вылеченных зубов могут появляться цветные пятна. Другая возможная проблема — использование металлических конструкций, которые просвечивают через эмаль (основания винировых коронок, вкладки, абатменты имплантов). Цвет зуба может измениться, если при эндодонтическом лечении нитраты, материалы для пломбирования каналов, масла, соединения йода контактируют с дентинными канальцами и проникают внутрь них.
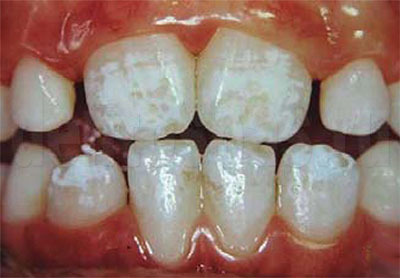
Возрастные изменения. Эмаль темнеет с возрастом, может терять глянец, блеск, выглядеть тусклой. Пигментацию усиливает стираемость зубов. Она будет более выраженной, если человек много лет пьет кофе или чай в больших количествах, курит. Из-за возрастного истончения эмали при образовании вторичного дентина происходит его потемнение, что меняет вид зубов.
Гипоплазия. Выглядит как белые пятна, расположенные на одних и тех же зубах верхней и нижней челюсти. Структура эмали остается твердой, она не теряет глянца, и такие участки не окрашиваются. Они могут появляться из-за неправильного, слишком частого или агрессивного отбеливания.
Осложнение пульпита или травм. После удаления пульпы коронка может становиться матовой и серой. При некрозе пульпы, повреждении нервов возможны такие же, но более интенсивные изменения.
Строение коронки или эмали. Толщина слоя эмали, ее плотность, природный оттенок индивидуальны. При небольшой толщине этого слоя режущие края зубов могут выглядеть сероватыми, полупрозрачными. При высокой плотности собственный тон будет устойчивым: коронки будут меньше окрашиваться при употреблении красящих напитков и продуктов, но и отбелить их будет сложнее.
Причины изменения цвета и отбеливание зубов
Чтобы правильно скорректировать оттенок эмали, врачу нужно знать, почему он изменился. Если проблема в курении, неэффективной гигиене, большом количестве красящих продуктов или напитков, выполняется профессиональная гигиена и отбеливание, врач дает рекомендации по уходу за зубами и рациону.
При изменениях цвета, связанных с нарушениями структуры эмали, ее восстанавливают. Для этого в стоматологической клинике «ДентоСпас» выполняется ремотерапия (насыщение твердых тканей минеральными веществами для повышения их прочности, плотности), реставрация, протезирование или установка виниров (замещение поврежденных тканей). Если для пациента будет проводиться отбеливание, сначала выполняют его для здоровых зубов, и только после реставрируют дефектные коронки с учетом полученного оттенка.
Если причина изменений цвета в системных заболеваниях, приеме лекарств, пульпите, осложнениях после эндодонтического лечения, до отбеливания восстанавливают нормальное состояние зубов, и только потом корректируют их внешний вид.
Что делать если зуб красный
Зубной флюс – одно из самых распространенных хирургических заболеваний в стоматологической практике. Оно сопровождается сильной ноющей болью, повышением температуры тела и характерным отеком пораженной стороны лица. Рассмотрим причины, виды и способы лечения заболевания.
Что такое флюс зуба?
Флюс – воспалительное заболевание полости рта, сопровождающееся отеком близлежащих тканей, иногда переходящим на носогубную складку, подбородок, висок или глаз. Иногда флюсом называют также непосредственно сам отек без уточнения причины. Зубная форма заболевания носит название периостита.
Справка! Флюс составляет около 15 % всех стоматологических хирургических заболеваний и около 75 % всех острых воспалительных заболеваний челюстно-лицевой области.
Этиология и патогенез
Развитие периостита чаще всего происходит при воспалительных заболеваниях полости рта и зубов пульпите и периодонтите. Также развитие гнойного воспаления надкостницы может произойти после переломов челюсти, травм и ранений мягких тканей щеки, после проведенного лечения с применением анестезии. Через повреждения зубной ткани, десны или щеки к челюстной кости попадает возбудитель, вызывая воспаление.
Острый периостит может развиваться в результате острого или хронического пародонтита, при нагноении одонтогенных кист, затруднении в прорезывании зубов. Процесс начинается со внутреннего слоя надкостницы, постепенно распространяясь на все остальные слои. Периостит возникает при закупорке очага первичной инфекции канала зуба или десны и проникновении его содержимого к надкостнице. Экссудат проникает через мелкие отверстия в пластинке альвеолы по каналам.
Реже флюс развивается при заболеваниях глотки (ангине, фарингите, ларинготрахеите) либо при наличии в организме очага инфекции, откуда может быть перенесен в надкостницу с током крови или лимфы.
При исследовании гнойного содержимого при гнойном периостите часто обнаруживают стафилококки (золотистый стафилококк – одна из основных причин развития флюса), стрептококки, палочки различных типов и гнилостные бактерии.
Справка! 25 % всей патогенной микрофлоры при флюсе составляют аэробные бактерии, остальная масса приходится на анаэробные формы.
Общие факторы, влияющие на развитие заболевания:
В зависимости от причины возникновения флюса и его течения идет речь о его формах:
Клиническая картина
Основной симптом при всех типах флюса – сильная зубная боль в месте локализации инфекции, иногда разлитая (при обширном поражении кости). Постепенно начинает нарастать отек: сначала локализовано над местом воспаления, а затем – по окружающим тканям, затрагивая иногда шею, висок и глаз.
Важно! Иногда флюс протекает безболезненно либо со слабовыраженным болевым эффектом, что, как правило, говорит о развитии хронической формы с вялотекущим воспалением и периодическими рецидивами.
Воспаление сопровождается следующими симптомами:
Терапия и реабилитация
Лечение заболевания проводится двумя методами – консервативным и оперативным. Выбор метода зависит от формы заболевания, его тяжести, процесса протекания. На ранних стадиях развития патологического процесса возможно консервативное лечение путем назначения комплекса препаратов:
ВАЖНО! Консервативное лечение требует тщательного соблюдения всех предписаний врача до полного устранения процесса. В противном случае есть риск перехода заболевания в хроническую форму.
Гнойный периостит лечат широким вскрытием гнойного мешочка с рассечением надкостницы до кости. Параллельно решается вопрос о лечении зуба, ставшего причиной воспалительного процесса. Чаще всего такой зуб подвергают удалению. После удаления гноя назначают лекарственные препараты, включающие антибиотики, противовоспалительные и обезболивающие средства. Дополнительно может быть назначена физиотерапия: УВЧ, микроволны. Пациенту рекомендуются частые полоскания полости рта раствором питьевой соды или настойкой шалфея.
Простой периостит требует полного покоя травмированной области и лечения физиотерапевтическими процедурами. Все иные виды сводятся к лечению основного заболевания или ликвидации очага разрастания фиброзной ткани.
ВАЖНО! Ни в коем случае нельзя проводить лечение флюса самостоятельно. Особенно не рекомендуется прокалывать гнойный мешочек: высок риск занесения инфекции в соседние ткани.
Для ускорения процессов лечения и восстановления можно прибегать к методам народной медицины.
Осложнения
При несвоевременном или неправильном лечении флюс может дать следующие осложнения:
Профилактика
Флюс легче предотвратить, чем лечить. Способы профилактики просты и известны практически всем. Они заключаются в своевременном лечении кариозных зубов, своевременном удалении десневого капюшона с зубов мудрости, правильном выборе зубной щетки и пасты и своевременной замене средств гигиены полости рта. Рекомендуется посещать стоматолога не реже двух раз в год и проводить профессиональную глубокую чистку зубов от налета как минимум раз в год.
ВАЖНО! Не стоит забывать об укреплении иммунитета и отказе от вредных привычек.
Зубной флюс – неприятное заболевание, требующее лечения специалистами уже на ранней стадии развития. Самолечение в случае периостита недопустимо. При благоприятном течении и начальной стадии развития возможно консервативное лечение, однако чаще всего прибегают к оперативному методу.
Розовый зуб у ребенка: причины и способы лечения
Родителю неприятно увидеть во рту ребенка розовый зуб. Красный зуб у ребенка нередко становится таким после несчастного случая, это обычно означает разрыв кровеносного сосуда. Кровь просачивается внутрь — это называется гиперемией пульпы. Другие изменения могут быть вызваны глубоким кариесом или резорбцией. Детская стоматология поможет решить проблему.
Что делать, если у ребенка розовый зуб
Зуб состоит как из твердых, так и из мягких тканей. Внутри у него мягкая пульпа и нервы. Пульпа образована полутвердым материалом под названием дентин. Дентин помогает сформировать основную часть структуры и защитить чувствительные нервы и кровеносные сосуды внутри. Эмаль — это тонкое покрытие над дентином, которое добавляет еще один слой защиты. Эмаль помогает защитить дентин и пульпу от бактерий. Кариес, попавший в эмаль и дентин, достигший пульпы, может привести к ее гибели. Когда кариес достигает пульпы, он создает путь, по которому бактерии заражают ткань. Здоровая пульпа будет реагировать на инфекцию так же, как и любая другая часть тела: воспалением.
При прорезывании происходит резорбция корней. Корень впитывается и начинает растворяться. Как только корень полностью рассасывается, молочный зуб выпадает — поэтому у него не будет видно корня. Если резорбция продолжается, то может появиться розовый оттенок. Изменение цвета может занять около 2–3 недель. Если зуб покраснел, то это является результатом истончения или полупрозрачности эмали. Это выглядит странно, но не является поводом для тревоги. Родители всегда могут обратиться к стоматологу, если ребенка беспокоит боль или оттенок становится более интенсивным.
Повреждения, как правило, необратимы, но иногда их можно устранить, особенно если они вызваны кариесом. Стоматолог поставит диагноз и порекомендует лечение.
Как лечить розовый зуб у ребенка
Зуб розовый у ребенка не должен вызывать паники. Важно знать, что это, как правило, несерьезная ситуация. Часто проблема встречается у маленьких детей и, как правило, она безвредна – на здоровье челюсти не оказывается вредного воздействия. Красный зуб у ребенка — признак резорбции.
Если порозовели постоянные, это может указывать на более серьезную проблему, и родители должны проконсультироваться со стоматологом.
Лечение зависит от разных факторов и точной причины изменения оттенка.
Что делать, если у взрослого покраснел зуб
По мере того, как происходит резорбция, розовый или красный цвет становится более заметным, а структура меняется. Если застать раннюю стадию умирания, есть шанс сохранить внешнюю структуру. Можно очистить внутреннюю, поврежденную пульпу и заменить ее твердым пломбировочным материалом, который поможет защитить структурную целостность. Сохранение как можно большей части первоначальной структуры важно для здоровья полости рта. Пробелы в улыбке могут привести к ухудшению состояния челюстной кости, неровностям прикуса, размножению бактерий и косметическим проблемам.
Если наблюдается сильное повреждение, лучшим вариантом, скорее всего, будет удаление. Рекомендуется поставить имплантат, чтобы сохранить здоровье челюсти и рта.
Почему вдруг порозовел запломбированный зуб
Если лечение зубов прошло успешно, но болит залеченный зуб, то это еще не говорит о каких-то проблемах, но дает повод для консультации у стоматолога. Если запломбированный зуб порозовел, то это может быть результатом того, что в составе пасты содержался резорцин и формалин. Но чаще всего изменение сигнализирует о пульпите, периодонтите, травматическом повреждении или разрыве сосуда в пульпе.
Если покраснел зуб, следует немедленно обратиться к стоматологу, чтобы поставить диагноз. Не стоит оставлять потенциальную инфекцию без внимания, важно поинтересоваться, какие есть варианты лечения, и принять взвешенное решение.
Цервикальный или пришеечный кариес — поражение зубной эмали, а затем тканей дентина, которое развивается в прикорневой части, у края десны. Такое поражение формируется постепенно. Эмаль теряет глянец, становится белесой, теряет твердость. Без лечения этот участок темнеет, начинает разрушаться, поражается дентин, появляются полости.
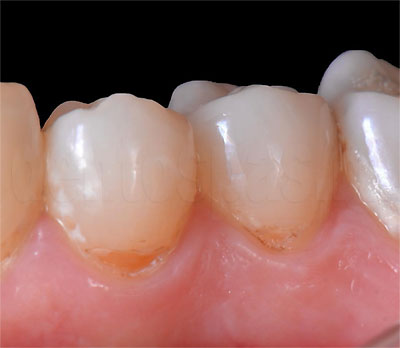
Причины появления пришеечного кариеса
Цервикальный кариес появляется чаще других кариозных поражений. Эмаль на участке у десневого края имеет небольшую толщину, ее разрушение происходит быстрее. Очистка пришеечной области часто недостаточно качественная, и на пришеечной поверхности быстрее скапливается налет и зубной камень.
Пришеечный кариес будет появляться чаще, если:
У вас есть вопросы?
Мы перезвоним в течение 30 секунд
Порядок лечения
План лечения определяется стадией поражения:
Лечение глубокого пришеечного кариеса осложняется расположением пораженного участка: в зону обработки попадает кровь, слюна. На стадии белого пятна убрать его можно без анестезии. Если эмаль уже потемнела или начала разрушаться, до начала лечения врач выполняет обезболивание.
Чем опасен пришеечный кариес?
Развивается быстрее. Из-за небольшой толщины эмали ее пораженный участок быстрее темнеет и начинает разрушаться. Если в прикорневой части коронок скапливается налет, зубной камень, лучше обратиться к стоматологу как можно быстрее — кариес может сформироваться всего за несколько недель.
Приводит к потере зубов. Без лечения зуб разрушается у основания, становится хрупким, может сломаться даже под небольшой нагрузкой. Такие переломы могут уходить под край десны, и в этом случае зуб придется удалять.
Источник инфекции во рту. Может провоцировать кариес на других зубах, повышать риск появления проблем с ЖКТ, сердечно-сосудистой, дыхательной, иммунной системой и т.п.
Заболевания десен. При цервикальном кариесе пораженный участок расположен у края десны или уходит под него. Это провоцирует размножение бактерий в пародонтальном кармане, воспаление, появление гингивита и других заболеваний десен.
 Профилактика пришеечного кариеса
Профилактика пришеечного кариеса
Самостоятельная гигиена. Для чистки зубов лучше использовать зубную щетку и пасту, рекомендованные стоматологом. Движения должны быть правильными — направленными от десны к верхнему краю зуба, «выметающими». Если очистить пришеечную область не удается, дополнительно используют зубную нить. Ею пользуются с осторожностью, чтобы не травмировать край десны. Возможно периодическое использование ирригатора — это устройство для домашней чистки зубов, которое убирает налет струей воды под давлением и заодно выполняет массаж десен.
Профессиональная гигиена. Раз в полгода выполняется чистка зубов в кабинете у стоматолога. Врачи клиники «Дентоспас» рекомендуют проводить ее, даже если зубной камень образуется медленнее. При чистке с поверхности зубов снимается налет и зубной камень. Она полируется, становится более гладкой, что упрощает самостоятельную гигиену (на ней скапливается меньше отложений). После чистки врач осматривает зубы, контролирует их состояние. При проведении процедуры может выполняться очистка пародонтальных карманов, если под краем десны скапливается налет, отложения.
Массаж десен. Выполняется периодически, его можно делать самостоятельно. Массаж улучшает циркуляцию крови в тканях десны, их питание, защищает от образования глубоких пародонтальных карманов и скопления отложений в них. Если глубина пародонтальных карманов нормальная, и отложений в них нет, это снижает риск появления пришеечного кариеса.
Контроль рациона. Питание должно быть сбалансированным, богатым витаминами, минеральными веществами. В рацион стоит включать больше твердых овощей, фруктов, меньше углеводной еды, сладкого, кислого. Если эмаль ослаблена, не стоит употреблять сладкие, кислые, газированные напитки, холодные и горячие напитки или продукты вместе.
Ремотерапия. Выполняется регулярно, ее можно совмещать с профессиональной гигиеной, профилактическими осмотрами у стоматолога. Это — нанесение фторирующих, защитных составов на поверхность эмали для ее укрепления. Регулярная реминерализация снижает риск разрушения эмали, улучшает состояние твердых тканей зуба.
Клиника «Дентоспас» рекомендует посещать стоматолога каждые полгода или чаще, если зубной камень на эмали формируется быстро. Пришеечный кариес — частое и опасное заболевание, которое легче всего лечится на ранних стадиях, при своевременном выявлении.
Гранулема зуба
Гранулема зуба — это воспалительное образование на верхушке корня. Оно представляет собой разрастание грануляционной ткани. Гранулема формируется в результате действия защитных механизмов, при которых организм локализует очаг инфекции и стремится изолировать его от остальных тканей. По МКБ-10 болезни присвоен код К04.5.
Обычно гранулема образуется на фоне воспаления нервно-сосудистого пучка — пульпы. При отсутствии лечения пульпита воспаляется ее корневая часть, а инфекция выходит за пределы зуба, в околокорневые ткани. В результате формируется своего рода мешочек, заполненный продуктами распада погибших клеток.
Гранулемой считается образование размером до 0,5 см, но оно может расти, при этом по мере увеличения трансформируется в кистогранулему, размер которой достигает 1 см. При диаметре более 10 мм мы говорим о кисте корня зуба. В гранулеме нет полости, это участок тканей, окруженный капсулой. За счет последней гранулема прочно прикрепляется к верхушке корня зуба.
Причины развития патологии
Есть две причины развития гранулем на корне зуба.
1. Невылеченный пульпит. Развитие кариеса приводит к появлению глубокой полости в зубе. Патогенные микроорганизмы попадают в пульпу, она воспаляется, появляется сильная боль. Отсутствие врачебной помощи приводит к постепенному отмиранию пульпы. Бактерии проникают за пределы зуба через корневые каналы. У верхушки корня появляется очаг воспаления. Мы говорим о периодонтите.
Глубокая кариозная полость в этом случае наблюдается не всегда. Воспаление может развиваться внутри, при появлении вторичного кариеса под пломбой.
2. Некачественное эндодонтическое лечение. Гранулема может развиваться у корня зуба, в котором раньше проводилось пломбирование каналов корня. Обычно наблюдается недопломбирование: врач заполнил каналы материалом не до конца. В оставшихся пустотах развиваются болезнетворные бактерии, а окружающие корень ткани реагируют воспалением.
Эти причины вызывают большую часть случаев образования гранулемы. Но есть и другие, менее распространенные:
некачественное ортодонтическое лечение;
перенесенная травма зуба;
другие воспалительные заболевания — тонзиллит, абсцесс и др.
В последнем случае инфекция попадает в ткани с током крови или лимфы.
Симптомы гранулемы и осложнения
Симптомы гранулемы зуба неспецифичны. Часто пациент не подозревает о заболевании, поскольку признаки могут отсутствовать вовсе. Обычно зуб не беспокоит, но периодически возникает умеренная боль при надкусывании, употреблении горячих напитков или пищи. Такие симптомы свойственны всем формам периодонтита.
Стоит отметить, что время от времени заболевание может обостряться. Например, при переохлаждении, инфекционном заболевании, перенесенной операции — во всех случаях, когда снижаются защитные силы организма. При обострении появляются следующие симптомы:
острые боли, усиливающиеся при надкусывании, плотном смыкании челюстей;
отечность десны в проекции верхушки корня;
боль в десне при касании.
Обострение может проходить самостоятельно, а болезнь возвращается в хроническую форму. Но иногда воспаление развивается до появления гнойного содержимого в тканях — периостита или флюса.
Воспаление может стать причиной резорбции или рассасывания участка костной ткани челюсти. Появление гнойных осложнений опасно своими последствиями: от утраты зуба и поражения окружающих единиц до расплавления тканей и сепсиса. Поэтому важно получить своевременную помощь врача. Лечением гранулем зуба занимается стоматолог-терапевт, а если потребуется удаление, нужно обратиться к стоматологу-хирургу.
Особенности диагностики
Гранулематозное воспаление можно обнаружить только на рентгеновском снимке. Оно имеет вид затемнения у верхушки корня. Стоматолог проведет осмотр и ряд проб, после чего направит на прицельный снимок зуба. Снимок поможет не только поставить точный диагноз, но и увидеть размеры гранулемы, дифференцировать ее с другими формами периодонтита.
Консервативное лечение
При гранулемах чаще используется консервативное лечение. Оно состоит в механической обработке каналов корня. После этого они пломбируются временным лечебным материалом — пастами на основе гидроокиси кальция. Через 2−3 недели можно выполнить контрольный снимок, и если воспаление ликвидировано, каналы пломбируют постоянным материалом — гуттаперчей. На коронку зуба ставится новая постоянная пломба.
Есть две тактики лечения в зависимости от исходного состояния зуба.
1. Лечение гранулемы зуба, в котором не запломбированы каналы корня. В этом случае лечение предусматривает следующие этапы:
удаление кариозных тканей, старой пломбы на коронке, если она есть;
механическая обработка каналов — с помощью специальных инструментов они расширяются, сглаживаются стенки;
антисептическая обработка каналов.
Дальнейшие действия зависят от размеров гранулемы. Если она маленькая, до 3 мм, допускается одновременное пломбирование. Если образование больше 3 мм, то каналы корня пломбируются временной пастой. Она помогает гранулеме уменьшиться или исчезнуть полностью.
Ходить с временным материалом придется не больше 3 недель. По окончании срока врач направит на повторный рентгеновский снимок, и если увидит положительную динамику, пломбирует корневые каналы постоянным материалом. Также проводится восстановление коронки зуба.
2. Лечение зуба, в котором уже запломбированы корневые каналы. В этом случае врач сначала удалит старый материал. Если на зубе стоит коронка, она подлежит снятию. Каналы корня должны быть перепломбированы, а тактика лечения соответствует вышеописанной: иногда требуется установка временной лечебной пломбы.
Хирургическое лечение
Хирургическое лечение гранулемы зуба может потребоваться только в нескольких случаях:
непроходимость каналов корня — сложная, извилистая структура, слишком тонкие, узкие каналы;
невозможность распломбирования каналов;
наличие штифта в канале корня — попытки удаления могут стать причиной травмы;
нежелание пациента снимать коронку.
Многие пациенты предпочитают удаление гранулемы потому, что не хотят прибегать к долгому лечению и снимать хорошую коронку. В таком случае проводится операция резекции верхушки — часть корня удаляется вместе с гранулемой через небольшой разрез десны. Реже используется гемисекция — удаление одного корня многокорневого зуба вместе с частью коронки. В этом случае потребуется дальнейшее восстановление коронковой части зуба с помощью протеза.
В редких случаях зуб с гранулемой сохранять нецелесообразно. Например, если коронка сильно разрушена и ее нельзя восстановить. В этом случае врач, удаляя зуб, обязательно извлекает гранулему из лунки, чтобы не допустить развитие воспаления.
Если на фоне гранулемы развились гнойные осложнения, важно получить помощь врача незамедлительно. Специалист окажет первую помощь: снимет острую боль с помощью вскрытия зуба. Ранее запломбированные каналы вскрываются, через них впоследствии выводится гнойное содержимое. В этом случае облегчение наступает моментально.
Если появился сильный отек десны или щеки, это может быть связано с выходом воспалительного содержимого под надкостницу или слизистую оболочку полости рта. В этом случае выполняется небольшой разрез для выведения гноя. Дальнейшее лечение возможно только после купирования острых симптомов. Также потребуется медикаментозная терапия — врач назначит курс антибиотиков. Принимать их самостоятельно не стоит. Тем более бессмысленно лечиться только антибиотиками в надежде на то, что воспаление пройдет — они не способны устранить очаг заболевания и даже уменьшить его, важно принятие местных мер для ликвидации воспалительного процесса.
Особенности профилактики
Главным условием профилактики гранулем зуба является своевременная помощь стоматолога при появлении кариеса. Не стоит допускать сильного разрушения зуба, развития пульпита. Околокорневые ткани здоровы до тех пор, пока не воспаляется пульпа. Поэтому при появлении симптомов кариеса или пульпита важно срочно обратиться к врачу.
Эндодонтическое лечение также повышает вероятность развития периодонтита. Поэтому лучше ликвидировать кариес на ранних стадиях и не допускать необходимости пломбировки каналов корня. Если без этого не обойтись, важно внимательно выбирать стоматологическую клинику — профессионализм специалиста поможет исключить возможные ошибки и предупредить осложнения.
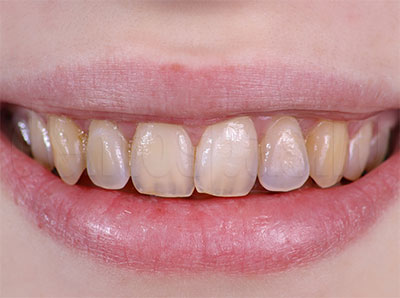 Поверхностное окрашивание эмали
Поверхностное окрашивание эмали

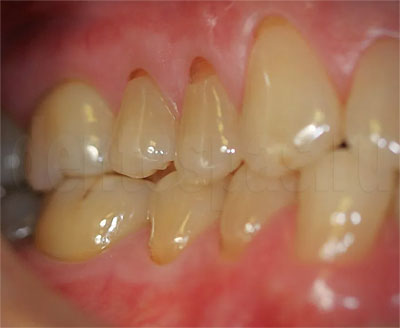 Профилактика пришеечного кариеса
Профилактика пришеечного кариеса