что делать если увеличились лимфоузлы после вакцины
Почему увеличиваются лимфоузлы после введения антикоронавирусной вакцины?
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Увеличение подмышечных лимфоузлов – частый симптом, возникающий после вакцинации от коронавирусной инфекции. Специалисты обращают внимание, что данное последствие не является осложнением, а должно восприниматься как вариант нормального течения процесса (при условии, что у пациента нет каких-либо других патологических изменений со стороны грудных желез). Подобные врачебные рекомендации были опубликованы в известном американском Журнале рентгенологов AJR.
Группа ученых, представляющих Калифорнийский университет Лос-Анджелеса, тщательно исследовала цифровые медицинские карты пациенток, которым в недавнем времени были введены антикоронавирусные вакцины Moderna и Pfizer/BioNTech. Всем женщинам на протяжении экспериментального периода была проведена маммологическая диагностика, в ходе которой определялись размеры, конфигурация и плотность подмышечных лимфатических узлов. Дополнительно были проведены ультразвуковое исследование и магнитно-резонансная томография.
В результате эксперимента, увеличение подмышечных лимфоузлов было обнаружено более чем у 20 женщин разных возрастных категорий – от 28 до 70 лет. Специалисты отмечают, что лимфаденопатия выявлялась по ипсилатеральному принципу со стороны проведения вакцинации. При этом 13% пациенток озвучивали жалобы на некомфортные ощущения в подмышечной зоне и молочной железе (тянущая боль, чувство давления и уплотнения тканей). А у остальных женщин никаких неприятных признаков не обнаруживалось: о лимфаденопатии они узнали лишь в процессе диагностики или контрольных исследований.
Временной промежуток между введением первой дозы антикоронавирусной вакцины и обнаружением увеличенных лимфатических узлов составлял несколько дней (в среднем – от двух суток до четырех недель). Большая часть женщин (более половины из них) имели лишь один патологически увеличенный лимфоузел.
По итогам исследования молочных желез специалисты применили описание выявленных изменений и оценивание их при помощи системы Bi-RADS (система интерпретации и протоколирования диагностики молочных желез). Одну пациентку отнесли к категории Bi-RADS 2 (выявлены исключительно доброкачественные изменения), 21 женщину отнесли к категории Bi-RADS 3 (изменения преимущественно доброкачественные с рекомендацией повторного исследования на протяжении 4-24 недель). Одной женщине присвоили категорию Bi-RADS 4 (подозрение на злокачественный процесс), при этом в её анамнезе имелось указание на то, что ранее она перенесла рак молочной железы. В результате биопсии у этой пациентки диагностировали реактивную форму лимфоидной гиперплазии.
Специалисты объясняют: увеличение подмышечных лимфоузлов со стороны введения вакцины на фоне отсутствия прочих патологических изменений в грудных железах можно описывать, как временную ответную реакцию организма. Важно, чтобы эта реакция была верно интерпретирована врачом, ведь в данном случае назначение биопсии было бы необоснованно.
Вакцина от COVID-19: побочные эффекты, почему они возникают и как их устранить
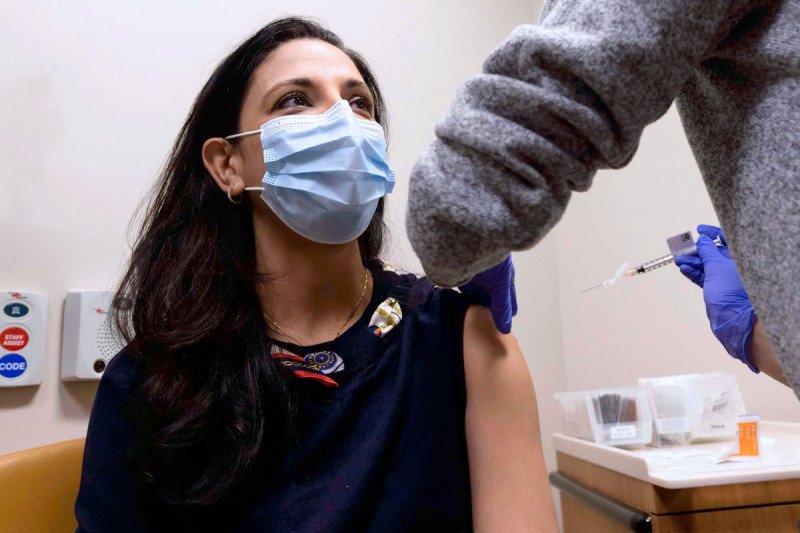
Главный врач-эпидемиолог центра MSK Мини Камбодж (Mini Kamboj) получает вакцину.
После укола возможно появление побочных эффектов, что характерно для любой вакцины. Хорошая новость состоит в том, что все три вакцины обладают похожими побочными эффектами, которые слабо выражены и продолжаются недолго — примерно 1–3 дня.
Наиболее распространенные побочные эффекты включают боль в руке, слабость (чувство усталости), головную боль, ломоту и повышенную температуру. Серьезные побочные эффекты возникают очень редко и поддаются лечению.
Возникнут ли у меня побочные эффекты?
Это сложно предсказать. Побочные эффекты возникают с большей вероятностью и могут быть более заметными после второй дозы вакцины Pfizer-BioNTech (Comirnaty®) или Moderna против COVID-19.
Что такое побочные эффекты?
Если у вас возникли побочные эффекты, это хороший знак. Они свидетельствуют о том, что вакцина работает и запускает иммунную систему.
После вакцинации ваша иммунная система распознает нечто чужеродное. Иммунная система автоматически начинает слабовыраженную атаку против этого. Этот процесс учит ваши иммунные клетки распознавать «захватчиков» и реагировать на них. Вот почему у вас могут возникнуть побочные эффекты. Скажем так: реакция организма на вакцину похожа на тренировку перед настоящим боем.
Если бы после полной вакцинации вы все же заразились вирусом, вызывающим COVID-19, ваша иммунная система была бы готова к еще более масштабной и мощной атаке для вашей защиты.
Если у вас нет побочных эффектов, это не означает, что вакцина не подействовала. В ходе клинических исследований вакцины более половины участников не испытывали каких-либо побочных эффектов, но мы уверены, что вакцина работает эффективно и у этих людей.
Могу ли я вылечить побочные эффекты?
Если после вакцинации вы испытываете боль или дискомфорт, спросите своего врача о том, можно ли принять безрецептурные лекарственные препараты, например ibuprofen (Advil) или acetaminophen (Tylenol).
Способы устранения боли и дискомфорта в руке:
В большинстве случаев дискомфорт от жара или боли является нормальным явлением. Обратитесь к своему врачу в следующих случаях:
Могу ли я каким-либо образом предупредить или уменьшить побочные эффекты от вакцины?
Вам следует дождаться вакцинации, а затем наблюдать за своим самочувствием. При возникновении побочных эффектов можно принять безрецептурные препараты (например, Advil или Tylenol), чтобы снизить температуру, уменьшить озноб или облегчить головную боль или ломоту в теле. Крайне важно, чтобы вы не принимали эти препараты перед вакцинацией, поскольку есть теоретические опасения, что некоторые обезболивающие лекарства могут повлиять на иммунный ответ на вакцину. Также неясно, действительно ли заблаговременный прием лекарств помогает уменьшить симптомы после вакцинации.
Существуют ли какие-либо серьезные побочные эффекты, о которых мне следует знать?
Выявлено и исследовано несколько очень редких случаев серьезных побочных эффектов, но ученые пришли к выводу, что риск развития серьезных осложнений вследствие заболевания COVID-19 намного выше, чем риск проявления этих побочных эффектов. Ниже приведены доказательства этого тщательного и постоянного изучения.
Что делать в случае появления припухлости или болезненных ощущений не в месте вакцинации?
У некоторых пациентов после введения вакцин Pfizer-BioNTech или Moderna может наблюдаться некоторое увеличение или болезненность лимфоузлов. Кроме того, увеличение лимфоузлов может быть обнаружено при проведении медицинской визуализации и ошибочно принято за прогрессирование некоторых видов рака — в первую очередь рака молочной железы, рака головы и шеи, меланомы и лимфомы.
Такой побочный эффект вакцины более распространен после введения второй дозы. Он возникает, как правило, в течение 2–4 дней после вакцинации и может длиться в среднем 10 дней.
При визуализации увеличение лимфоузлов может обнаруживаться в течение более длительного времени. Поэтому наши рекомендации будут такими:
Важно знать, что все виды вакцин могут вызывать временное увеличение лимфоузлов. Это может свидетельствовать о том, что в организме, как и должно быть, вырабатываются антитела.
Следует ли мне сделать тест на антитела после вакцинации, чтобы убедиться в том, что она работает?
В настоящее время тестирование на антитела для проверки наличия иммунитета к COVID-19 после вакцинации Pfizer/BioNTech или Moderna не рекомендуется. Тест на антитела к COVID-19, используемый в центре MSK, выявляет иммунный ответ после заражения COVID-19. Он не анализирует иммунитет, созданный после вакцинации. Вот почему оценку ответа на вакцину не следует назначать регулярно.
Сохраняется ли опасность заразиться COVID-19 даже после вакцинации? Какова эффективность в сравнении с вакцинами от других болезней?
Вакцины против COVID-19 — одни из самых эффективных в истории человечества. Они так же эффективны, а возможно и более эффективны, чем вакцины от полиомиелита, ветряной оспы, кори и гриппа.
Риск заболеть после вакцинации минимален. Исследования показывают, что даже если вы заразитесь COVID-19 после получения вакцины, то болезнь, скорее всего, не перейдет в тяжелую форму. Вакцины против гриппа менее эффективны, чем вакцины против COVID, но они защищают от осложнений гриппа и госпитализации. Вакцины против COVID-19 еще более сильные.
Почему воспаляются лимфоузлы на шее, и что делать?
Лимфатические узлы – это своего рода биологический фильтр, защищающий организм человека от проникновения чужеродных патогенов. Они содержат специфические иммунные клетки-лимфоциты, которые подавляют активность рост и активность возбудителей различных заболеваний.
Аномальные размеры лимфатического узла – сигнал о том, что в организме происходит борьба с болезнью. Локализация находиться в зоне воспаления лимфатического узла. Это первые органы, которые страдают от удара, когда количество возбудителей значительно превышает норму.
Классификация шейного лимфаденита
Острый лимфаденит шеи, сопровождается сильными болями и покраснением лимфатических узлов. Поскольку это не самостоятельное заболевание, а симптом, сначала лечат не лимфатические железы, а саму болезнь. При хроническом шейном лимфадените лимфатические узлы значительно увеличены.
Зависимость конкретного лимфатического узла от заболевания
От области локализации увеличенных лимфоузлов можно сделать предположение по поводу того, о каком заболевании идет речь. Даже при самостоятельном определении причины произошедших в организме изменений не стоит заниматься самолечением, т. к. это может привести к необратимым процессам в организме.
Таблица – Локализация лимфатических узлов, зоны дренирования и причины увеличения
На буграх затылочной кости
Кожный покров задней части шеи и волосистой части головы
В области сосцевидного отростка
Среднее ухо, ушная раковина (справа или слева), височная часть скальпа
локальные инфекционные процессы;
В верхнем шейном треугольнике
Ухо, кожа лица, слюнные железы, зев и ротовая полость, слизистые носа, миндалины и язык
В нижнем шейном треугольнике
Органы шеи, кожа грудной клетки и верхних конечностей, подмышечные и шейные лимфоузлы
местные инфекционные поражения;
опухоли шеи и головы;
Органы брюшины и грудина
Кожный покров верхней части грудины
новообразования молочной железы;
Почему воспаляются лимфоузлы на шее
Лимфатические узлы расположены по всему телу и служат для того, чтобы обезвреживать патогены, инородные вещества или раковые клетки. С этой целью они производят определенный тип лейкоцитов и лимфоцитов. Каждый лимфоузел является, так сказать, фильтрующей станцией определенной области.
Если лимфатические узлы набухают только в определенных местах, это дает врачу доказательства возможных заболеваний. Опухшие лимфоузлы указывают на активность заболевания.
Увеличение лимфатических узлов также может указывать на наличие ВИЧ. Опухолевые заболевания (лимфолейкоз) могут влиять на сам организм. Укусы насекомых и аллергия также провоцируют появление данного симптома.
Вариации симптомов шейного лимфаденита
Клиническая картина зависит от типа возбудителя и тяжести первичного заболевания. При вирусной инфекции организма, лимфатические узлы увеличиваются, становятся болезненными, но все эти изменения исчезают сами по себе через несколько недель.
Однако при бактериальной инфекции симптомы воспаления лимфатических узлов на шее выглядят по-разному, т. к. такие заболевания обычно сопровождаются образованием и накоплением гнойных масс. Лимфоузлы на шее заметно увеличиваются, становятся твердыми и хорошо заметными.
Если наблюдаются вышеперечисленные симптомы, необходимо обратиться к врачу. Дело в том, что лимфаденит на начальной стадии гораздо легче вылечить. В запущенных случаях без хирургического вмешательства не обойтись.
Что делать при подобных симптомах
Лечение опухших лимфатических узлов всегда зависит от причины дискомфорта. В более тяжелых случаях, бактериальная инфекция являющаяся триггером, подлежит лечению антибиотиками. Если отек сохраняется более 2-3 недель или дискомфорт возвращается, следует принимать кардинальные меры.
При тактильном осмотре врач определит, является ли уплотнение жестким или мягким, подвижным или неподвижным, и вызывает ли прикосновение боль. Эта информация уже может быть чрезвычайно полезна для определения причины. Самолечение в данном случае недопустимо. Даже если при воспалении лимфоузлов на шее отсутствует высокая температура, консультация со специалистом является залогом скорейшего выздоровления и исключения вероятности развития осложнений.
Лечение шейного лимфаденита
Если увеличенные лимфатические узлы мягкие и безболезненные, значит, иммунная система активно действует против болезнетворных организмов. После того, как инфекция побеждена, размер узлов возвращается к норме.
Лечение шейного лимфаденита следует начинать с выявления причин инфекции и устранения источника. После гриппа, ангины, острых дыхательных путей лимфатические узлы возвращаются в норму без лекарств спустя некоторое время. В противном случае врач может назначить противовоспалительные препараты.
От точности диагностики будет зависеть методика лечения. Индивидуальная схема терапии разрабатывается только после получения результатов проведенного обследования.
Если медикаментозная терапия недостаточно эффективна, тогда проводится операция по удалению лимфоузлов – лимфодиссекция. Необходимость в хирургическом вмешательстве возникает для получения материалов, чтобы провести гистологическое исследование. Такой подход позволяет определить тип и стадию происходящих в организме нарушений и подобрать эффективную схему лечения.
Профилактика шейного лимфаденита
Чем лечить воспаленные лимфоузлы на шее, может ответить только опытный врач. Если вовремя не посетить специалиста, то не исключено, что в организме будет дальше прогрессировать заболевание. Если в процессе острого течения не принять меры, то болезнь становится хроническим, что значительно осложняет процесс выздоровления.
Врачи: осложнения после прививок требуют немедленной медицинской помощи
Вакцинация смогла победить многие болезни, массово уносившие в прежние годы детские жизни. Однако, даже в наши дни нельзя исключить риск побочных эффектов и осложнений от прививок. Родителям полезно знать, какое состояние после вакцинации считается нормальным, а в каких случаях необходимо обращаться к врачу.
Вакцины работают по единому принципу: они содержат ослабленные антигены, вызывающие определенные болезни. Но эти антигены, попадая в организм, не способны вызвать сам недуг. Они лишь провоцируют иммунную систему на создание антител, которые впоследствии атакуют реального «врага».
Тем не менее, вакцины могут стать причиной побочных эффектов — как легких и вписывающихся в норму, так и тяжелых и требующих врачебной помощи.
Последние случаи, к счастью, редки. Однако лечащий врач обязан предупредить вас о том, какими измененными состояниями для ребенка может сопровождаться та или иная прививка. Причем необходимо подчеркнуть, какие из них считаются опасными для здоровья, пишет deti.mail.ru.
Что же понимается под «неопасными» побочными эффектами вакцинации? Речь идет о реакциях организма на введение чужеродного антигена, которые отражают процесс выработки иммунитета. Например, слегка повышенная температура тела после прививки свидетельствует об активной работе иммунной системы, так же как и небольшое уплотнение кожи в области инъекции. В целом, эти признаки можно называть благоприятными.
Как правило, побочные реакции возникают на 1-2 день после прививки, самостоятельно проходя еще за несколько дней. При этом сложно сказать наверняка, как часто дети сталкиваются с осложнениями от вакцинации. Но можно выделить виды осложнений в соответствии с назначением прививок.
Виды побочных реакций
Источник: Гатчинская служба новостей
Другие новости
Пандемия коронавируса заставила медиков и ученых по-новому оценить ситуацию с инфекционными заболеваниями в России. В частности, в последние годы в стране отмечается рост заболеваемости менингококковой инфекцией, что указывает на важность реализации мер по ее предотвращению. О том, какие категории граждан наиболее подвержены менингококковой инфекции, о последствиях ее сочетания с COVID-19, а также в целом о ситуации с коронавирусом в стране рассказал академик РАН, доктор медицинских наук, профессор Николай Брико.
Некоторые люди уверены, что лучше переболеть ветрянкой в детстве, потому что ребенок якобы легче переносит это заболевание, чем взрослый. Поэтому до сих пор встречаются родители, которые пытаются «запланировать» болезнь: ходят в гости к заболевшим знакомым и устраивают «ветряночные вечеринки», отметил в интервью радио Sputnik заместитель директора по научной работе ЦНИИ эпидемиологии Роспотребнадзора Александр Горелов.
В Нижегородской области завершается вакцинация от гриппа, сообщили в пресс-службе правительства региона. Прививочная кампания охватила менее половины населения региона — 1,5 млн человек, включая 388 тыс. детей и подростков.
Помогает ли прививка от пневмококка легче перенести коронавирус в случае осложнений? Важная информация прозвучала на брифинге по итогам деятельности сферы здравоохранения Башкирии в 2020 году. Как сообщил министр отрасли Максим Забелин, действительно, вакцинация от пневмококка уменьшает частоту осложнений при ковиде и развитии бактериальной пневмонии.
В 2020 году «ФОРТ» экспортировал вакцины в Республику Беларусь, Молдову, Киргизию, Туркменистан и Узбекистан. В общей структуре поставок наибольший объем (свыше 90%) пришелся на четырехвалентную вакцину «Ультрикс Квадри». Кроме того, зарубежные партнеры закупали трехвалентную вакцину «Ультрикс».
Премьер-министр Михаил Мишустин поручил включить вакцины от новой коронавирусной инфекции в календарь профилактических прививок по эпидемическим показаниям с учетом приоритетности. Ранее вакцины от COVID-19 были включены в ЖНВЛП. Мишустин отметил, что изменения в приказ Минздрава «Об утверждении Национального календаря профилактических прививок и календаря профилактических прививок по эпидемическим показаниям» должны быть внесены до 17 декабря 2020 года.
В Волгоградской области в 2020 году была лабораторно подтверждена корь. Об этом сообщили в региональном управлении Роспотребнадзора. Известно, что опасная болезнь проявляется у тех, кто не сделал прививку. В нынешнем году в регионе подтвердили 1 случай кори.
Реакции на конкретные типы вакцин
Вполне естественно, что вакцины разных типов работают по-разному и имеют разное побочное действие. С другой стороны, необходимо помнить о том, что указанные ниже побочные реакции и осложнения не являются догмой, то есть совершенно необязательно, что они будут иметь место.
Как правило, в практике побочные реакции редко встречаются более, чем у 10% пациентов и в подавляющем (95%) большинстве случаев носят незначительный характер, то есть они не требуют внимания ни пациента, ни тем более врача.
Осложнения и тяжелые побочные реакции встречаются гораздо реже — на примере АКДС (одной из самых реактогенных вакцин) видно, что такая тяжелая реакция, как длительный пронзительный плач ребенка встречается у 1 из 200 (то есть у 0,5%) привитых. Осложнения (такие как вакциноассоциированный полиомиелит) встречаются с частотой 1 на один или несколько миллионов прививок, то есть, их вероятность крайне низка.
Помимо этого, не все тяжелые побочные реакции и осложнения можно отнести на счет самих вакцин — как правило, подавляющее большинство осложнений возникают там, где не были соблюдены противопоказания к введению вакцин, нарушена техника вакцинации и правила хранения вакцин.
Побочные реакции
Вакцина вводится внутрикожно, поэтому побочные реакции в основном представлены местными реакциями, большая часть которых носит преднамеренный характер. В самом механизме действия вакцины заложено местное воспаление с образованием язвочки и рубчика(3–10 мм), поэтому рассматривать эти эффекты как побочные не совсем справедливо. Тем более, что такие реакции не требуют лечения и проходят самостоятельно. Реакции на БЦЖ носят замедленный характер — у новорожденных местная реакция появляется через4–6 недель, у повторно прививаемых через неделю.
Осложнения
Большинство осложнений на БЦЖ вызваны неправильной техникой введения. Дело в том, что для правильной вакцинации необходимо соблюсти массу условий — отдельное помещение, специальные шприцы для внутрикожного введения, сравнительно сложная техника вакцинации, особенно у новорожденных.
ВОЗ различает 4 категории осложнений: локальные, общие (не приводящие к летальному исходу), генерализованное поражение с летальным исходом (при глубоких врожденных иммунодефицитах), аллергический БЦЖ-синдром.
АКДС-вакцины
Побочные реакции
АКДС-вакцины («АКДС», «Тетракок») относятся к числу наиболее реактогенных вакцин. И это неудивительно, учитывая высокие дозировки антигенов, входящих в их состав и их природу. Наиболее реактогенным компонентом АКДС следует признать инактивированную коклюшную палочку.
Дело в том, что ее антигены имеют склонность поражать ткани головного мозга как напрямую, так и посредством сил иммунной системы (поскольку эти же антигены имеют некоторое сходство с антигенами мозговых оболочек).
Это происходит при самом коклюше (что является причиной характерного спазматического кашля и судорог при инфекции) и (в гораздо меньшей степени, поскольку в вакцине антигены отличаются от «природных») при вакцинации.
Местные реакции
Вызваны, в основном, присутствием в вакцинах гидроокиси алюминия, которая необходима для усиления иммунитета на анатоксины, и высокой дозировкой антигенов. Все реакции чаще появляются после повторных введений АКДС. Чаще всего отмечаются уплотнение (1,3%), покраснение более 2 см (1%), порой довольно значительная болезненность в месте укола (до 19%), выражающаяся в том, что ребенок «бережет» ножку. К тяжелым местным реакциям относят покраснение более 8 см в диаметре.
Общие реакции
Как и местные реакции, несколько чаще возникают на повторные введения вакцин. Отмечаются повышение температуры тела до 38 °С (до 40% случаев), свыше 39 °С (1%). Крайне рекомендуется профилактическое назначение жаропонижающих средств через2–3 часа и на следующий день после прививки, которое минимизирует риск повышения температуры и некоторых местных реакций.
Тяжелые реакции
К таковым относят длительный пронзительный плач ребенка (constant persistent crying) — необычный (вплоть до визга) плач ребенка, как правило непрерывно продолжающийся в течение 3 часов. Частота такой реакции оценивается как 1 на 200 случаев. Причиной его, как предполагается, является головная боль, и боль в месте укола и поскольку ребенок не может пожаловаться, он просто плачет. Несмотря на то, что эта реакция пугает родителей, которые морально не готовы к ней и не информированы о такой возможности, она проходит без последствий. Надо сказать, что эта же реакция имеет место и при коклюше в комплексе с другими симптомами.
Сравнение частоты осложнений при вакцинации АКДС и коклюше
(Озерецковский Н.А., 1998, по материалам ВОЗ)
| Характер осложнений | Частота при коклюше (на 100 тыс. случаев) | Частота при вакцинации АКДС на 100 тыс. прививок |
| Стойкие мозговые нарушения | 600–2000 | 0,2–0,6 |
| Энцефалопатия и энцефалит (преходящие неврологические симптомы и судороги) | 90–4000 | 0,1–3,0 |
| Судороги | 60008000 | 0,3–90 |
| Шок | ? | 0,53,0 |
| Смерть | 100–4000 | 0,2 |
Сравнение частоты реакций и осложнений на инфекцию и вакцину не 100%-но корректны, поскольку вакцины применяются у (относительно) здоровых детей и в идеале не должны вызывать реакций. Тем не менее, с практической точки зрения, коклюш на территории СНГ имеет самое широкое распространение, поэтому данное сравнение наверное имеет смысл расценивать как «плату» за вакцинацию в сравнении с «платой» организма в случае инфекции.
В настоящее время разработаны коклюшные вакцины, вызывающие меньшее число побочных реакций (т.н. «бесклеточные» вакцины), однако в Россию они не ввозятся по причине их высокой стоимости.
Осложнения
Как и при введении любой другой вакцины, в редких случаях отмечают анафилактический шок; судороги без повышения температуры (афебрильные судороги), энцефалопатия (судороги + кратковременное нарушение сознания), возможна связь вакцинации АКДС и энцефалита (1 на250–500 тыс. прививок), однако эта связь окончательно не доказана.
(живая пероральная полиовакцина), «Полио Сэбин Веро»
Принципиально вакцина состоит живых ослабленных полиовирусов трех типов. Вводится через рот, в виде капель на кусочке сахара, хлеба или в сиропе. Относится к числу наименее реактогенных вакцин.
Местные осложнения
Поскольку вакцина вводится через рот, местными осложнениями следует считать то, что происходит в кишечнике. К редким осложнениям на ОПВ относят кишечную дисфункцию (связь с прививкой довольно спорна, поскольку у маленьких детей дисфункция кичешника отмечается и без прививок) — не требует лечения и самостоятельно проходит в течение нескольких дней. Противопоказанием к дальнейшим прививкам ОПВ не является.
Общие осложнения
Аллергические реакции, выявляемые в течение 4 дней после прививки. Связь с прививкой также является спорной в том случае, если ребенок не был обследован на пищевую аллергию. Также не является противопоказанием к дальнейшим прививкам. Исключение составляют случаи аллергии на антибиотик канамицин, который содержится в отечественных вакцинах.
Вакциноассоциированный паралитический полиомиелит (ВАПП): Признанное и доказанное осложнение прививки ОПВ, регистрируемое с частотой 1 на1–3миллиона прививок, чаще на первую вакцинацию, чем на повторные (1 на6–12 млн.прививок). Поскольку привитой ребенок выделяет вирусы в окружающую среду, некоторое ВАПП возникает у контактных непривитых лиц (1 на 14 млн. прививок).
Критериями ВАПП ВОЗ называет появление на 4–30-йпосле прививки день (60 дней у контактных), наличие остаточных проявлений параличей через 2 месяца от начала болезни, выделение вакцинного вируса у больного, прирост антител в крови в 4 раза. Для профилактики рекомендуется использовать инактивированную полиовакцину (ИПВ) для первых двух или всех прививок.
(усиленная инактивированная полиовакцина), «Имовакс Полио»
В отличие от живой, инактивированная вакцина вводится посредством укола. Не содержит живых вирусов и потому безопасна даже для детей с нарушениями иммунной системы и ВИЧ-инфицированных. Не вызывает ВАПП.
Местные реакции
Специфических реакций нет. Отмечаются обычные местные реакции — покраснение, уплотнение, болезненность. Частота — около 5%.
Общие реакции
Специфических реакций нет. Повышение температуры тела до 38 °С, недомогание, слабость. Встречаются довольно редко, неспецифичны, частота не превышает традиционных для инактивированных вакцин уровней — 2%.
Осложнения
В связи с тем, что при производстве вакцин используются антибиотики (неомицин, стрептомицин) для предотвращения микробного загрязнения, в вакцинах обнаруживаются их следовые количества. В связи с этим, у лиц с документированной аллергией на конкретные антибиотики, введение вакцин (вопреки противопоказаниям) без соблюдения необходимых предосторожностей может привести к аллергическим нарушениям.
Все коревые вакцины содержат живые ослабленные вирусы кори. На практике могут возникать реакции, связанные с размножением и присутствием в организме живых вирусов. Тем не менее, коревая вакцина относится к числу наименее реактогенных.
Местные реакции
Специфических реакций нет.
Общие реакции
Возникают как правило на 5–15 день после прививки (это время требуется на размножение и распространение вирусов в организме). По истечению этого срока с вероятностью 5–15% могут отмечаться повышение температуры тела, сыпь длительностью2–3 дня (5%) (напоминающая коревую), безболезненное преходящее увеличение лимфоузлов, насморк, кашель. Если наблюдается комплекс таких симптомов, то это состояние называют «привитой корью».
Осложнения
Аллергические реакции — компонентами вакцин, которые могут вызвать обострение аллергии, являются следовые количества антибиотиков (канамицин, неомицин), следовые количества балластных белков птичьих яиц (перепелиные — в российской вакцине, куриные — в импортных).
Судороги на фоне повышения температуры не являются специфичной для коревой вакцины реакцией — они могут отмечаться на введение любой другой вакцины, если побочной реакцией стало повышение температуры тела свыше 39 °С.
Стойкие поражения ЦНС (энцефалит) возникают с частотой 1 на 1 млн. прививок, однако, учитывая то, что энцефалиты, в целом, возникают с большей частотой среди непривитых (причиной могут быть десятки других вирусов), вряд ли это настолько типичное для коревой вакцины осложнение. Более типичным осложнением является т.н. подострый склерозирующий панэнцефалит (менее 1 на 1 млн.прививок), который при самой кори отмечается с частотой 1 на 2000 случаев.
На фоне вакцинальной реакции может развиться воспаление легких (1 на 20 случаев при самой кори). Пневмония носит вторичный характер, то есть, вызвана не вакцинными вирусами, а бактериями из верхних дыхательных путей.
Временное снижение числа тромбоцитов в крови является доброкачественным, то есть, не приводит ни к каким последствиям и в большинстве случаев проходит незаметно, без симптомов. Если течение тромбоцитопении явное, то может отмечаться временное повышение кровоточивости — небольшое удлиннение времени свертывания крови, что, в свою очередь, может проявиться точечной сыпью на сгибах конечностей.
Боли в животе (абдоминальный синдром) встречаются довольно редко и без однозначной связи с прививкой. Как предполагается, причиной этого является временное увеличение лимфоузлов кишечника в ответ на размножение вакцинного вируса. В таких случаях не стоит пренебрегать консультацией хирурга для исключения других заболеваний живота (аппендицит, холецистит).
Паротит
«Имовакс Орейон» (в России не зарегистрирована)
Как и коревая вакцина, паротитная также содержит живые ослабленные вирусы паротита.
Местные реакции
Специфичных реакций нет.
Общие реакции
Схожи с реакциями на коревую вакцину. Обычно отмечаются на 4–12 день. Как и при свинке, возможно припухание слюнных желез, но с несравнимо меньшей частотой и интенсивностью.
Осложнения
В целом, повторяют спектр и частоту таковых для коревой вакцины. Характерным именно для паротитной вакцины осложнением следует назвать кратковременное припухание яичек у мальчиков, проходящее без последствий (в отличие от натуральной свинки); серозный менингоэнцефалит (частота при самой свинке — 1 на 300 случаев), который появляется на 5–30 день и проходящий через несколько суток без каких бы то ни было последствий
Краснуха
Вакцина дополняет класс живых вирусных вакцин, которые готовятся из ослабленных вирусов.
Местные реакции
Специфичных реакций нет.
Общие реакции
Небольшое повышение температуры тела, недомогание, увеличение лимфоузлов (особенно затылочных и заднешейных), припухлость в области суставов (вызванная доброкачественным преходящим воспалением тканей суставов, чаще коленных и лучезапястных) отмечаются у 2% подростков, 6% детей, 20% взрослых. При этом большинство реакций представлено повышением температуры тела. Артриты отмечаются довольно редко. Сыпь регистрируется у 5% привитых.
Осложнения
Вакцина абсолютно противопоказана к применению во время беременности независимо от ее срока. Тем не менее, если такое все же произошло (женщина на момент прививки не знала о том. что беременна), прерывать беременность не рекомендуется.
Редким осложнением является временное снижение числа тромбоцитов в крови — такое же, как и при вакцинации коревой вакциной. Возникает через2–3недели после прививки. Аллергические реакции могут быть вызваны присутствием в вакцине следовых количеств антибиотиков (канамицин, неомицин).
Гепатит В
Все современные вакцины для профилактики вирусного гепатита В готовятся по генно-инженерной технологии. В генетический материал пекарских дрожжей вводят отрезок генома вируса, который отвечает за продукцию «австралийского» (HBsAg) антигена. Вакцины практически состоят на 90–95% из антигена, на 5–10% из остальных компонентов, самым весомым из которых является гидроокись алюминия.
Местные реакции
Вызваны присутствием в вакцине гидроокиси алюминия, который предназначен для усиления местной реакции и, как следствие, иммунного ответа на вакцину. Уплотнение, покраснение, болезненность отмечают в целом до 15% привитых. Реакции носят легкий характер, не требуют лечения и самостоятельно проходят в течение1–2 дней.
Общие реакции
Специфичных реакций нет.
Осложнения
Обычные осложнения, которые могут возникнуть на любую другую прививку анафилактический шок, крапивница (1 на 100 тысяч прививок), аллергическая сыпь (1:30000 прививок). У лиц с пищевой аллергией на дрожжевое тесто (хлеб), возможно ее обострение.
До последнего времени продолжались дискуссии о связи прививок против гепатита В и рассеянного склероза.
В окончательном заявлении ВОЗ по этому вопросу говорится о том, что свидетельства такой связи отсутствуют, поскольку ни в одном из проведенных под эгидой ВОЗ исследований, повышенной частоты реакций выявлено не было — частота рассеянного склероза среди привитых не превышала обычных уровней (1 на 300 тысяч взрослых и на 1 млн. детей).
В качестве источника для опасений по поводу рассеянного склероза послужила неверная логическая выкладка, в соответствии с которой наблюдавшийся рост относительного числа склероза среди привитых был обусловлен попросту увеличением числа прививок в развитых странах.
Гемофильная инфекция
Современные вакцины представляют собой химически связанные антиген-капсулы гемофильной палочки и столбнячного анатоксина, который нужен для того, чтобы основной антиген вырабатывал иммунитет у детей в возрасте до 18 месяцев.
Местные реакции
В 9% (максимум) случаях могут отмечаться обычные местные побочные реакции — припухлость, болезненность, покраснение. Несколько большая частота реакций вызвана как самим антигеном-полисахаридом, так и столбнячным анатоксином, который не формирует иммунитет, но способен вызывать реакции и осложнения.
Общие реакции
Нехарактерны и неспецифичны. Частота не превышает 1%.
Осложнения
Специфических осложнений нет, однако таковые возможны у лиц с аллергией на столбнячный анатоксин.
В настоящее время активно обсуждается вопрос о том, существует ли связь вакцинации против гемофильной инфекции и сахарного диабета 1 типа (врожденный диабет). Опасения, как и в случае с вакцинами против гепатита В, вызваны вполне понятным увеличением числа регистрации диабета у привитых на фоне увеличения числа самих привитых против ХИБ-инфекции.
Других доказательств связи прививки и диабета нет, вероятность того, что такая причинно-следственная связь будет установлена, минимальна. Ни в одной из стран, где проводятся прививки против ХИБ-инфекции, вакцинация не остановлена и не отменена.
Грипп
Все современные вакцины для профилактики гриппа относятся к инактивированным вакцинам со сменяемым штаммовым составом. Живые вакцины с изменяемым составом штаммов вируса гриппа, от которых защищает вакцина, в России и странах не зарегистрированы. Вирусы гриппа для всех без исключения вакцин выращиваются на куриных яйцах, что находит свое отражение в списках противопоказаний к вакцинам.
Количество реакций, как это ни удивительно, реально зависит не от типа («поколения»), а от конкретной вакцины. Менее дорогие вакцины производятся по упрощенной технологии.
Местные реакции
Неспецифичны и в целом нехарактерны. Максимальное число привитых, которые отмечают местные реакции, составляет 9%. Если прививка была сделана внутримышечно — основной реакцией является легкая болезненность в месте укола. Если вакцина была введена подкожно, наиболее вероятной реакцией будет покраснение.
Общие реакции
Неспецифичны и нехарактерны еще в большей степени, чем местные реакции. Незначительное (редко выше 37,5 °С) повышение температуры тела отмечают 1–2% привитых.
Осложнения
Специфических осложнений нет. Возможны аллергические расстройства у лиц с пищевой аллергией к белкам куриных яиц и аллергией на неомицин (в следовых количествах содержится в некоторых вакцинах). В медицинской литературе описаны единичные случаи геморрагического васкулита, причиной которых вакцина против гриппа могла быть, а могла и не быть.
Пневмококковая инфекция
Вакцины против пневмококковой инфекции готовятся из полисахаридов капсул пневмококков (стрептококков пневмонии) 23 типов. То есть вакцины являются инактивированными и по химической сути аналогичными менингококковым и брюшнотифозным вакцинам.
Местные реакции
В связи с присутствием в вакцине 23 видов полисахаридов, местные реакции преобладают над общими. У 10–15% привитых регистрируется покраснение и болезненность в месте укола длительностью1–2 дня.
Общие реакции
Нехарактерны, как и для других полисахаридных вакцин.
Осложнения
Минимальны. В литературе описаны лишь несколько случаев анафилактического шока. Судя по имеющимся данным, повторные вакцинации не увеличивают риска ни побочных реакций, ни осложнений.
Гепатит А
Все вакцины представляют собой инактивированные формалином и теплом вирусы гепатита А.
Местные реакции
В вакцине присутствует гидроокись алюминия, усиливающая местную реакцию с целью усиления выработки иммунитета. Уплотнение, покраснение и болезненность в месте укола отмечают около 5–10% привитых. В отличие от других вакцин для профилактики гепатита А для взрослых и детей, вакцина «Аваксим» представлена самым маленьким объемом вводимой дозы (0,5 мл), что априори уменьшает число побочных реакций.
Общие реакции
У 1–2% привитых отмечаются недомогание, незначительное повышение температуры тела, слабость — длительностью не более 48 часов.
Осложнения
Серьезных осложнений не зарегистрировано.
Брюшной тиф
В России зарегистрированы и применяются как вакцины из целых бактерий, так и т.н. Ви-вакцины, приготовленные на основе Ви-антигена. В связи с весьма ограниченным распространением вакцин первого типа, в описании побочных реакций и осложнений они не рассматриваются.
Местные реакции
Покраснение и уплотнение в месте укола отмечают около 7% привитых
Общие реакции
Повышение температуры (0–1% привитых), головная боль (1,5-3%).
Осложнения
В литературы описаны исключительно единичные случаи неспецифических осложнений — снижение или повышение артериального давления, коллапс.
Менингококковая инфекция
Вакцины «Менинго А+С» и др.
Относятся к инактивированным полисахаридным вакцинам, которые, в свою очередь, относятся к наименее реактогенным.
Местные реакции
Обычные местные реакции отмечают около 2% привитых.
Общие реакции
Не характерны.
Осложнения
Не описаны.
Бешенство
Вакцины КАВ, КОКАВ, «Верораб» (в России не зарегистрирована) и др.
Вакцины представляют собой инактивированный вирус бешенства. Обычно вакцинация против бешенства проводится у укушенных животными людей, то есть при угрозе развития бешенства, которое до сих пор остается 100%-но летальным заболеванием. Ввиду этого всеми противопоказаниями пренебрегают.
Реакции различаются в зависимости от типа вакцин — выращенные на куриных эмбрионах, культурах клеток сирийских хомячков, культуре клеток ВЕРО.
Местные реакции
Встречаются у 15–20% привитых (необходимо учитывать, что курс прививок состоит из 5–6 уколов) — уплотнение, покраснение, иногда зуд. Длительность местных реакций может достигать 7 дней (отечественные вакцины).
Общие реакции
Могут иметь место слабость, сыпь, недомогание, мышечные боли, потеря аппетита, повышение температуры тела. Частота не превышает 6%.
Осложнения
В редких случаях (без однозначной связи с вакцинацией) регистрировались неврологические осложнения (невралгии, головокружение, нейропатии), которые проходят без последствий. У лиц с аллергией на куриный белок возможны аллергические реакции на введение соответствующих вакцин.
Клещевой энцефалит
«FSME-Иммун Инжект» и др.
Вакцины представляют собой инактивированный вирус клещевого энцефалита, как правило, в совокупности с гидроокисью алюминия, усиливающей иммунный ответ. По данным ВОЗ, австрийская вакцина «FSME-Иммун Инжект» вызывает реакции у 0,01% привитых.
Местные реакции
Обычные местные реакции, носящие нетяжелый характер — уплотнение, болезненность, покраснение отмечаются у 5% привитых. Длительность реакций на вакцины российского производства (Томск, Москва) может достигать 5 дней.
Общие реакции
Частота температурных реакций (более 37,5 °С) на российские вакцины не должна превышать 7%.
Осложнения
Для российских вакцин существует рекомендация о наблюдении за привитыми в течение 1 часа в связи с риском развития аллергических реакций. Теоретически могут регистрироваться анафилактические реакции.
ООО «Пермский центр иммунопрофилактики»
г. Пермь, ул. Екатерининская, 224, корп. 2, лит Е
ИНН 5904265793, ОГРН 1125904003785
Лицензия №ЛО-59-01-003286 от 31.07.2015
Разрешение на проведение вакцинации против желтой лихорадки
(Приложение №3 к письму Роспотребнадзора №01/1933-14-32 от 21.02.2014)
Данный интернет сайт носит исключительно информационный характер и ни при каких условиях не является публичной офертой, определяемой положениями Статьи 437 (2) Гражданского кодекса Российской Федерации. Для получения подробной информации о стоимости характеристиках услуг, пожалуйста, обращайтесь к администраторам ООО «Пермский центр иммунопрофилактики».