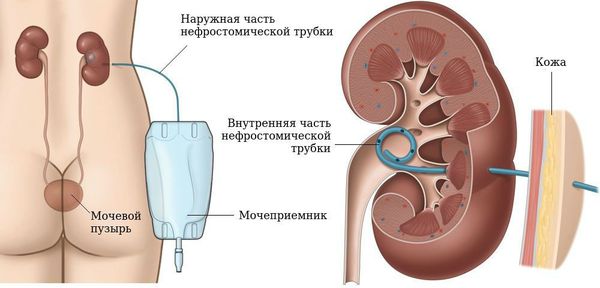
что делать если увеличена лоханка почки у ребенка
Если при ультразвуковом исследовании найдено расширение почечных лоханок (пиелоэктазия)
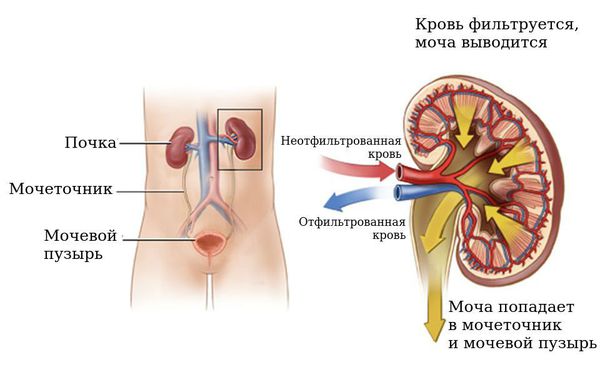
Почечные лоханки это полости, где собирается моча из почек. Из лоханок моча перемещается в мочеточники, по которым она поступает в мочевой пузырь.
Что такое пиелоэктазия
Пиелоэктазия представляет собой расширение почечных лоханок. Пиелоэктазия в 3-5 раз чаще встречается у мальчиков, чем у девочек. Встречается как односторонняя, так и двухсторонняя пиелоэктазия. Легкие формы пиелоэктазии проходят чаще самостоятельно, а тяжелые иногда требуют хирургического лечения.
Причина пиелоэктазии почек у плода
Если на пути естественного оттока мочи встречается препятствие, то моча будет накапливаться выше данного препятствия, что будет приводить к расширению лоханок почек. Пиелоэктазия у плода устанавливается при обычном ультразвуковом исследовании в 18-22 недели беременности.
Опасна ли пиелоэктазия?
Умеренное расширение почечных лоханок, как правило, не влияет на здоровье будущего ребенка. В большинстве случаев при беременности наблюдается самопроизвольное исчезновение умеренной пиелоэктазии. Выраженная пиелоэктазия (более 10мм) свидетельствует о значительном затруднении оттока мочи из почки. Затруднение оттока мочи из почки может нарастать, вызывая сдавление, атрофию почечной ткани и снижение функции почки. Кроме того, нарушение оттока мочи нередко сопровождается присоединением пиелонефрита – воспаления почки, ухудшающего ее состояние.
Несколько чаще расширение лоханок почек выявляется у плодов с синдромом Дауна. Однако этот маркер относится к «малым» маркерам синдрома Дауна, поэтому выявление только расширения почечных лоханок не повышает риск наличия синдрома Дауна и не является показанием к проведению других диагностических процедур.
Для оценки здоровья плода при пиелоэктазии важно выполнить УЗИ при беременности при сроке в 32 недели и еще раз точно оценить размеры почечных лоханок.
Нужно ли обследовать ребенка после родов?
У многих детей умеренная пиелоэктазия исчезает самопроизвольно в результате дозревания органов мочевыделительной системы после рождения ребенка. При умеренной пиелоэктазии бывает достаточно проводить регулярные ультразвуковые исследования каждые три месяца после рождения ребенка. При присоединении мочевой инфекции может понадобиться применение антибиотиков. При увеличении степени пиелоэктазии необходимо более детальное урологическое обследование.
В случаях выраженной пиелоэктазии, если расширение лоханок прогрессирует, и происходит снижение функции почки, бывает показано хирургическое лечение. Хирургические операции позволяют устранить препятствие оттоку мочи. Часть оперативных вмешательств может с успехом выполняться эндоскопическими методами – без открытой операции, при помощи миниатюрных инструментов, вводимых через мочеиспускательный канал.
Все ультразвуковые обследования в центре проводятся по международным стандартам FMF (Fetal Medicine Foundation) и ISUOG (Международного общества ультразвука в акушерстве и гинекологии).
Врачи ультразвуковой диагностики имеют международные сертификаты Fetal Medicine Foundation (Фонд медицины плода, Великобритания), которые подтверждаются ежегодно.
Мы беремя за самые сложные случаи и, при необходимости, возможно проведение консультации со специалистами Госпиталя Королевского Колледжа, King’s College Hospital (Лондон, Великобритания).
Возможности этих приборов позволяют говорить о новом уровне информативности.
Записаться на прием
Записаться на прием и получить экспертное мнение наших специалистов ультразвуковой диагностики вы можете по телефону единого контакт центра +7 (812) 458-00-00
Гидронефроз у детей: почему не стоит затягивать с обращением к врачу
Когда болеют дети, тяжело вдвойне. К счастью, сегодня многие врожденные патологии поддаются 100% коррекции. К их числу относится и такое тяжелое заболевание мочеполовой системы, как гидронефроз. О том, каким бывает гидронефроз, как его диагностируют и какие современные методики успешно применяют для лечения болезни, проекту «Москва — столица здоровья» рассказал Артур Владимирович Кулаев — детский хирург, уролог-андролог отделения детской урологии и андрологии Морозовской детской больницы.
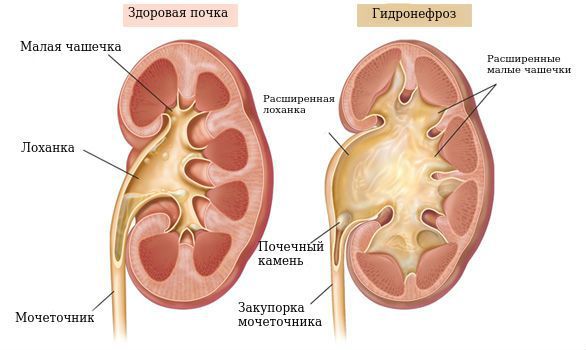
Что представляет собой гидронефроз?
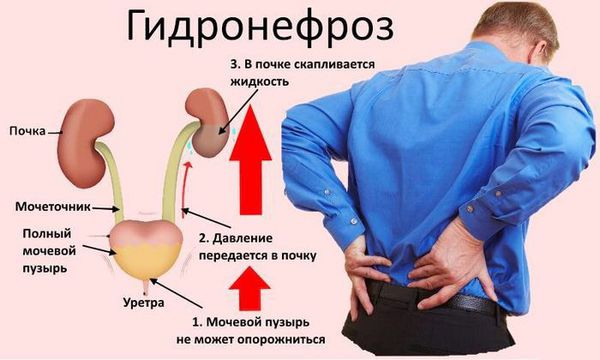
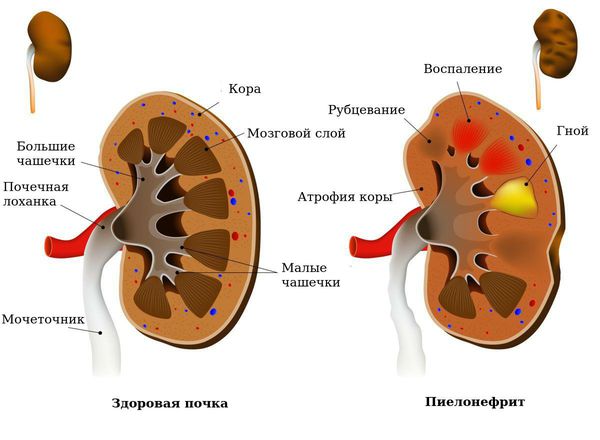
Гидронефроз — это заболевание почки, которое характеризуется расширением коллекторной системы и истончением ее паренхимы (основной ткани почки). Высокое давление, которое создается в лоханках и чашечках, отрицательно влияет на рабочую часть почки. Истончение паренхимы и ухудшение кровотока внутри нее вызывают нарушение функции почки, и, в итоге, могут привести к ее гибели.
Какие виды заболевания существуют?
Гидронефроз бывает двух видов: врожденный или приобретенный. Когда речь идет о детской урологии, чаще встречается врожденный гидронефроз. Как правило, заболевание вызвано стенозом (сужением) мочеточника в том месте, где он отходит от лоханки, но возможны и другие причины.
Что касается приобретенного гидронефроза, то он появляется в старшем возрасте, когда у детей развивается, например, мочекаменная болезнь. В этом случае нарушение проходимости вызывают конкременты (т. е. камни) в области верхней трети мочеточника. Также в основе приобретенного гидронефроза могут лежать различные онкологические заболевания, например, когда опухоль снаружи почки сдавливает зону отхождения мочеточника от лоханки.
Каковы симптомы гидронефроза?
К сожалению, специфических симптомов гидронефроза не существует. Единственный признак, который может говорить о том, что у ребенка критически расширилась лоханка — так называемый блок почки. Это комплекс симптомов, проявляющийся болью в поясничной области, тошнотой и рвотой. При их наличии следует немедленно обратиться за помощью к врачу, который проведет дифференциальную диагностику.
Как лечат гидронефроз почек у детей?
Мы лечим гидронефроз оперативным путем. Оперативные вмешательства при гидронефрозе делятся на две группы: это лапароскопические операции и открытые. Они направлены на то, чтобы восстановить проходимость мочевых путей, т. е. убрать препятствие, которое не дает моче без проблем оттекать из лоханки в мочеточник. В Морозовской больнице, начиная с 2010 года, отдается предпочтение именно лапароскопическим операциям, при которых травматичность для ребенка минимальна, а следовательно, менее выражен болевой синдром и короче период госпитализации.
Расскажите подробнее, как проходит лапароскопическая операция?
Правильное название операции «лапароскопическая пластика лоханки мочеточника» (или лапароскопическая пиелопластика). Лапароскопическая пиелопластика обладает высокой эффективностью и в данный момент считается золотым стандартом в лечении гидронефроза. Чем она отличается от открытой операции? Открытое оперативное вмешательство при гидронефрозе выполняется при помощи обычных хирургических инструментов: проводится разрез в поясничной области или на животе, а затем из этого разреза осуществляется реконструкция.
При лапароскопической пиелопластике операция проходит практически без крови: мы используем оптику, которую вводим в живот ребенка через 3 небольших прокола, и манипуляторы — специальные лапароскопические инструменты. Далее смотрим на монитор и работаем руками внутри брюшной полости ребенка. Операция выполняется под общей анестезией и может занять от 1,5 до 3 часов, в зависимости от того, как почка располагается по отношению к нашей камере (повернута она или нет и т. п.).
В чем залог успеха оперативного лечения гидронефроза в Морозовской детской клинической больнице?
Если коротко, то я бы выделил три слагаемых успеха: современное оборудование, профессионализм хирургов и мультидисциплинарный подход к лечению. У нас накоплен самый большой опыт из всех российских клиник в лечении гидронефроза с использованием лапароскопических технологий. Мы активно работаем с 3D-лапароскопией. Это уникальное оборудование, которое позволяет хирургу увидеть трехмерную картину и более точно выполнять движения, накладывать швы и делать другие манипуляции. Нам лучше видно и более понятно, что мы делаем, да и трехмерная картина для человеческого глаза более привычна. В итоге риск кровотечений, равно как и других послеоперационных осложнений, сводится практически к нулю.
Насколько операция по поводу гидронефроза у ребенка в Морозовской больнице доступна иногородним?
Все виды лапароскопической пиелопластики в Морозовской больнице выполняются для пациентов бесплатно, вне зависимости от их места жительства. Единственное условие — это наличие полиса ОМС.
Сколько времени уйдет на восстановление ребенка после лапароскопической пиелопластики?
В среднем, 5 — 7 дней. В течение первых суток после операции ребенку прописан постельный режим. Кроме того, пациент находится под круглосуточным наблюдением. Затем на протяжении 2 — 3 дней ребенок получает необходимую антибактериальную и инфузионную терапию (в виде капельниц), после чего его выписывают домой.
В чем на сегодняшний день заключается профилактика гидронефроза у детей?
К сожалению, болезнь нельзя предотвратить с помощью приема лекарств. Пользуясь случаем, я хочу обратиться ко всем родителям, столкнувшимся с проблемой гидронефроза у ребенка: не надо бояться. Просто как можно раньше обратитесь за помощью к профессионалам.
Гидронефроз почек, стадии заболевания, основные симптомы и методы лечения гидронефроза – статьи о здоровье
Оглавление
Гидронефроз является заболеванием, при котором постепенно расширяется комплекс. Его провоцирует нарушение оттока мочи по причинам, без адекватного лечения это приводит к гибели почки. Гидронефроз – заболевание, которое диагностируют у пациентов различного возраста. При этом развитию патологии больше всего подвержены молодые люди в возрасте от 25 до 35 лет.
Разберемся, что такое гидронефроз почек у взрослых и детей и как лечится это заболевание.
Причины развития
К развитию патологии могут приводить следующие факторы:
Виды заболевания
В первом случае комплекс поражается только с одной стороны, во втором – с двух. Одностороннее поражение обычно возникает на фоне врожденного сужения, конфликта с аномальными сосудами почек, а также мочекаменной болезни. Причиной двустороннего процесса могут стать камни, опухоли или аденома простаты.
Стадии
Выделяют 3 стадии гидронефроза почек:
Как лечить гидронефроз почки на той или иной стадии, знает врач. Пациенту важно лишь как можно скорее обратиться к специалисту. При ранней диагностике шансы на полное выздоровление являются самыми высокими!
Основные симптомы
Большая часть пациентов жалуется на следующие проявления гидронефроза:
Чем более запущенной является болезнь, тем более выраженными становятся ее симптомы.
Важно! Температура тела повышается тогда, когда заболевание сопровождается инфекционным поражением. В этом случае очень важно провести незамедлительную терапию.
Также симптомами гидронефроза могут быть вздутие живота, постоянная тошнота и сильная рвота, повышенная утомляемость со сниженной работоспособностью.
У детей к признакам заболевания относят:
Как и взрослые, дети жалуются на слабость, головные боли, тошноту. Родителям следует обратить пристальное внимание на здоровье ребенка в том случае, если он отказывается от любимой еды, игр, прогулок, становится вялым и много спит.
Диагностика
Грамотное лечение гидронефроза почки у взрослого или ребенка невозможно без качественного комплексного обследования. Только оно позволяет определить тип заболевания, степень поражения органов и другие особенности патологии.
Методы лечения
Терапию следует начинать как можно раньше. Осуществляться она может двумя основными методами: медикаментозным и хирургическим. Выбор методики делается исключительно врачом. При этом специалист учитывает целый ряд факторов, в числе которых: степень развития заболевания, функциональность органа, возраст и другие индивидуальные особенности пациента, причина гидронефроза и др.
Такое лечение направлено на устранение болевых ощущений, а также на борьбу с инфекцией и предотвращение осложнений. Очень важно не допустить развития мочекаменной болезни и почечной недостаточности.
Врачи могут назначать препараты следующих групп:
Важно! Следует понимать, что в большинстве случаев консервативная терапия не позволяет избавиться от причины заболевания. Она направлена только на устранение симптомов и не допускает хронизации патологии.
Операции проводятся с целью обеспечения нормального оттока мочи и функционирования почки.
При серьезных нарушениях, спровоцированных затрудненным оттоком мочи, проводят:
Важно! Обе эти меры являются временными. Они только обеспечивают нормальный отток мочи, но не справляются с причиной гидронефроза.
Патология устраняется исключительно оперативным путем.
Сегодня могут проводиться:
Опытные врачи, владеющие современными методиками работы, стараются проводить вмешательства малоинвазивными способами. Это позволяет снизить риски возникновения различных осложнений и сократить период реабилитации пациента. Особое внимание уделяется органосохраняющим технологиям.
Вмешательства направлены на пластику лоханки или мочеточника, удаление новообразований, дробление камней или их изъятие из органов и полостей. Если во время обследования выясняют, что работа почки частично или полностью нарушена, могут проводить операции, направленные на ее удаление.
Важно! Даже после удаления почки пациент может вернуться к привычной жизни (с некоторыми ограничениями в физической активности и питании).
Преимущества обращения в МЕДСИ
Что такое гидронефроз? Причины возникновения, диагностику и методы лечения разберем в статье доктора Гаджиева Агиля Санановича, уролога со стажем в 5 лет.
Определение болезни. Причины заболевания
Гидронефроз обычно возникает из-за закупорки или нарушения нормальной работы мочевыводящих путей, которые состоят из почек, мочеточников (трубок, которые идут от почки к мочевому пузырю), мочевого пузыря и мочеиспускательного канала, или уретры (трубки, которая выводит мочу из организма).
Основные нарушения, вызывающие гидронефроз:
Основные факторы, которые могут привести с развитию гидронефроза у взрослых:
Гидронефроз иногда обнаруживается у ещё неродившихся детей во время рутинного ультразвукового сканирования во втором триместре беременности. Патология называется антенатальным гидронефрозом. По оценкам, она встречается по крайней мере в 1 из 100 беременностей. Большинство случаев гидронефроза у плода несерьёзные и не влияют на исход беременности.
Симптомы гидронефроза
Клинических симптомов, характерных только для гидронефроза, не существует. Часто патология развивается вообще бессимптомно и обнаруживается во время случайного обследования.
Симптомы заболевания зависят от того, как быстро происходила блокировка мочи. Если закупорка возникает быстро, например, в результате почечного камня, симптомы будут развиваться в течение нескольких часов. Если закупорка развивается постепенно, в течение нескольких недель или месяцев, проявления будут очень слабыми или их не будет вовсе.
Важно помнить, что именно боль часто бывает единственным признаком заболевания. Обычно болезненные ощущения локализуются в области поясницы, на стороне поражённой почки. Выраженность боли может быть различной: от тупых ноющих до сильных приступообразных, по типу почечной колики.
Тупые, ноющие, неинтенсивные боли являются следствием таких процессов:
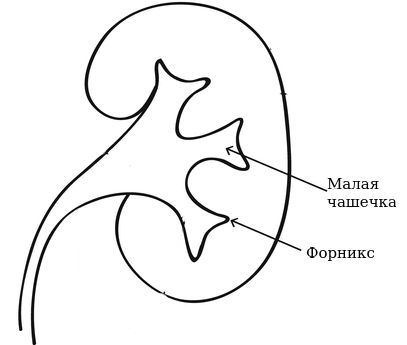
Наличие крови в моче также может быть единственным симптомом гидронефроза. Гематурия в данном случае возникает из-за внезапного и быстрого снижения давления внутри лоханки во время кратковременного восстановления оттока мочи из почки. Источником кровотечения являются вены форниксов (сводов малых чашечек).
Гидронефротический процесс обычно имеет хроническое течение. Описанные симптомы у пациентов могут сочетаться, чередоваться и дополняться, а также усиливаться, ослабевать и даже исчезать
Патогенез гидронефроза
Как уже было замечено, существует множество факторов, которые могут привести к развитию гидронефротического процесса. Распространённой причиной непроходимости верхних отделов мочевого тракта является закупорка камнями и сужение мочеточников или вышележащего сосуда.
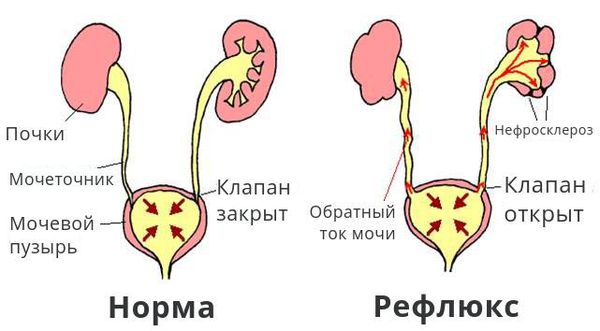
Обструкция, возникающая в нижних отделах мочевых путей, может быть причиной рефлюкса мочи (обратного тока из мочевого пузыря в почки), который также повышает давление в почках. Непроходимость или компрессия мочеиспускательного канала у мужчин старшего возраста иногда вызвана аденомой предстательной железы.
Классификация и стадии развития гидронефроза
В соответствии с современными теоретическими знаниями и представлениями о гидронефрозе, наиболее целесообразно сначала классифицировать заболевание по времени развития:
В зависимости от наличия инфекции и первичный, и вторичный гидронефроз может быть асептичным (инфекция отсутствует) и инфицированным (есть инфекция).
По локализации гидронефроз бывает двух типов:
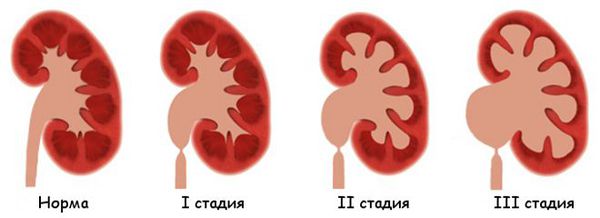
В России широко применяется классификация академика Н.А. Лопаткина, которая позволяет выбрать тактику лечения при простом гидронефрозе.
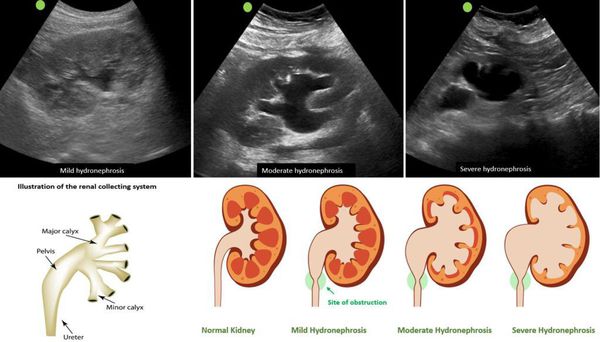
I стадия — начальная — наблюдается расширение лоханки (пиелоэктазия) и незначительные нарушения функции почек.
II стадия — стадия выраженных проявлений — расширена не только лоханка, но и чашечки (гидрокалиоз), толщина паренхимы почки уменьшена, почечная функция значительно нарушена.
Осложнения гидронефроза
Осложнениями гидронефроза являются:
Диагностика гидронефроза
Гидронефроз обычно диагностируется с помощью ультразвукового исследования (УЗИ).
Если почки кажутся опухшими на ультразвуковом изображении, для определения основной причины гидронефроза могут потребоваться дополнительные анализы и тесты [6] :
Общий анализ мочи помогает определить активность воспалительного процесса. Обнаружение большого количества лейкоцитов говорит о присоединении вторичной инфекции.
В клиническом анализе крови повышенный уровень лейкоцитов со сдвигом лейкоцитарной формулы влево и увеличение СОЭ (скорости оседания эритроцитов) также указывают на наличие инфекции. При двустороннем гидронефрозе пониженное содержание гемоглобина может свидетельствовать о почечной недостаточности.
В биохимическом анализе крови нужно обратить внимание на содержание креатинина и мочевины, а также электролитов (калия и натрия). Их увеличение говорит о нарушении выделительной функции почек.
Для определения функции почек проводят расчётную СКФ (скорость клубочковой фильтрации). Данный анализ показывает скорость очищения крови от продуктов обмена. Он необходим для решения вопроса о рентгенологическом исследовании почек с применением контраста.
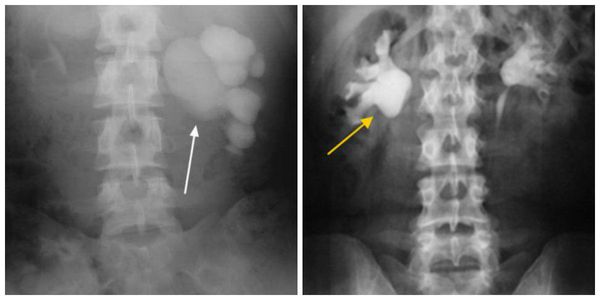
Внутривенная урография — это рентген почек, сделанный после введения в кровь специального йодсодержащего красителя. Краситель позволяет увидеть, как движется поток мочи через мочевыводящие пути, что может быть полезно для выявления любых закупорок. Этот метод помогает диагностировать состояние почек и верхних мочевыводящих путей, определить локализацию обструкции, установить её протяжённость.
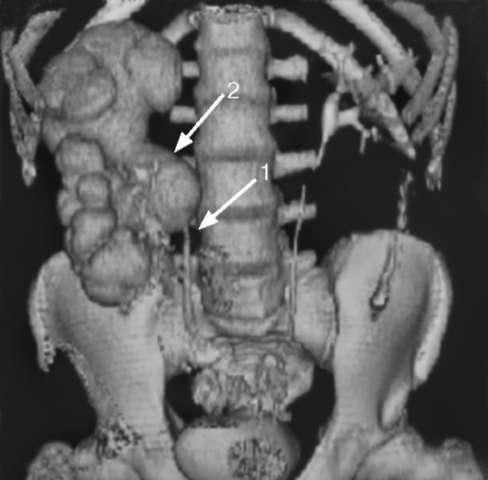
Внутривенная урография и компьютерная томография с контрастированием мочевых путей являются основными методами диагностики гидронефроза. С помощью этих исследований можно определить не только причину заболевания, но и стадию и состояние противоположной почки.
Микционная цистоуретрография — это специальный рентген, который показывает наличие рефлюкса или обструкции. С помощью катетера, введённого через мочеиспускательный канал, врач добавляет краситель в мочевой пузырь, чтобы можно было проследить путь мочи на рентгеновском снимке. Этот тест используется для диагностики пузырно-мочеточникового рефлюкса у взрослых и детей после рождения.
Функциональное состояние почек и верхних мочевых путей можно уточнить с помощью радиоизотопных исследований: ренографии, динамической и статической сцинтиграфии, непрямой почечной ангиографии. Предварительно пациенту нужно ввести внутривенно радиофармпрепарат, после чего в ходе исследований можно будет увидеть, как вещество выделяется почками и эвакуируется вниз по мочеточникам. Можно также оценить кровоснабжение почки.
Лечение гидронефроза
Лечение гидронефроза зависит от того, что вызывает заболевание и насколько серьёзно нарушен отток мочи. Цели лечения:
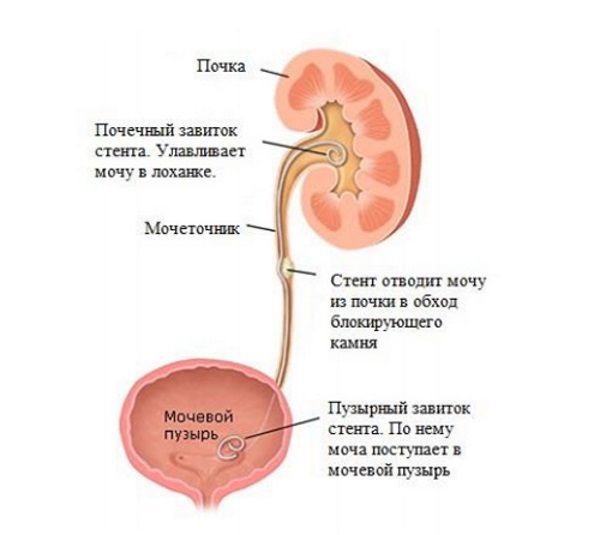
На первом этапе лечения необходимо восстановить отток мочи из почек. Это можно сделать с помощью установки почечного стента (маленькой трубки, которая вводится внутрь мочеточника и используется для обвода места закупорки).
После того, как моча слита и давление на почки снято, необходимо устранить причину накопления мочи. Некоторые возможные причины и способы их лечения:
Нефрэктомия (удаление почки) — радикальная мера, которая применяется в исключительных случаях, когда полностью нарушено функционирование органа и развилась его полная атрофия.
Прогноз. Профилактика
При своевременной диагностике и лечении гидронефроза прогноз благоприятный. Если операция проведена вовремя и технически правильно, то в большинстве случаев удаётся остановить процесс разрушения почки и сохранить её функции.
Опасен бессимптомно протекающий гидронефроз, потому что длительный патологический процесс нередко приводит к гибели почки.
Увеличена лоханка почки у ребенка на УЗИ: причины расширения, что делать
Что из себя представляет расширение лоханки почки (пиелоэктазия) у детей
Почка — сложный орган, состоящий из нескольких отделов, которые выполняют специфические функции. Наиболее важным из них является лоханка, представляющая собой некий мышечный мешок, где скапливается вторичная моча, а затем выводится через мочеточники в мочевой пузырь. Размер здоровой лоханки составляет около 6 мм у малышей до 3 лет и в районе 7–8 мм у детей более старшего возраста. Однако по тем или иным причинам она может быть увеличена. В этом случае врачи диагностируют пиелоэктазию.
Пиелоэктазия представляет собой расширение почечной лоханки сверх нормы
Виды патологии
По степени развития патологического процесса выделяют 3 формы болезни:
В зависимости от того, в какой почке возникли патологические изменения, принято выделять пиелоэктазию:
По происхождению пиелоэктазия бывает:
Зачастую увеличение лоханки обнаруживается ещё во внутриутробном периоде во время обязательного УЗИ-скрининга на третьем триместре беременности. Если младенец рождается с данной патологией, то врачи применяют выжидательную тактику, так как чаще всего проблема разрешается сама собой по достижении ребёнком более старшего возраста.









Последствия
Если у ребёнка увеличены лоханки — это может привести к некоторым осложнениям, что вызвано нарушением отхождения урины и ее застоем. Наиболее часто в детском возрасте совместно с пиелоэктазией развивается пиелонефрит или воспаление увеличенного органа.
Наиболее опасным последствием может стать стремительное расширение почечных лоханок вследствие их переполнения, что приводит к дисфункции органа. В медицине подобное заболевание носит название гидронефроз.
Если увеличена лоханка почки вследствие аномального строения мочеточника, может развиваться почечный рефлюкс. Данная патология возникает при небольшом просвете мочеточника, когда при отхождении моча забрасывается обратно. Узкий просвет мочеточника совместно с повышением давления в мочевом пузыре приводит к мегауретру — стремительному расширению мочеточника.
У мальчиков с расширенными лоханками мочеточник может сразу впадать в мочевыделительный канал, а у девочек во влагалище. Подобная аномалия носит название эктопия мочеточника. Еще одним осложнением, при котором происходит поражение мочеточника, является уретроцеле. Характеризуется как заболевание, при котором мочеточник на месте соприкосновения с мочевым пузырем надувается, а просвет сужается.
Причины и факторы развития
В большинстве случаев пиелоэктазия у детей формируется на стадии внутриутробного развития, потому и расценивается как врождённая аномалия. Отмечено, что мальчики имеют большую склонность к этому недугу. Основными причинами врождённого увеличения почечной лоханки являются:
Приобретённая пиелоэктазия может быть вызвана следующими причинами:
Все вышерассмотренные состояния приводят к тому, что моча не имеет своевременного выхода и задерживается в мочевыделительной системе. Большой объём урины создаёт повышенное давление внутри почки, что и приводит к расширению лоханок.
В результате нарушения оттока мочи повышается давление внутри почки, вследствие чего лоханка расширяется
Причины возникновения
Основной причиной развития пиелоэктазии у новорожденных врачи считают плохую наследственность. Если у одного из родителей есть проблема с почками, то с большой вероятностью ее унаследует и ребенок. Помимо этого, можно выделить такие факторы:
Симптомы пиелоэктазии у детей
При лёгкой форме болезни какие-либо клинически значимые симптомы отсутствуют, но по мере нарастания патологических процессов в почках ребёнка могут начать беспокоить:
Родители должны крайне внимательно относиться к его жалобам на неприятные ощущения внизу живота и поясницы. Если патология имеется у грудничка, то заподозрить недуг можно исходя из его состояния: ребёнок вялый, неактивный, отказывается от еды, спит больше положенного в его возрасте.
Анатомические и функциональные особенности развития почек у ребенка
Как это ни печально, состояние почек у новорожденных оставляют желать лучшего. Несмотря на то, что они довольно большого размера и составляют 1/100 от массы тела малыша (у взрослых 1/200), их функциональная способность низкая. У грудничка почечные клубочки и канальцы короткие и узкие, фильтрация мочи обеспечивается только на 30%, и реабсорбция (обратное всасывание воды и солей) также снижена. Только после 2-летнего возраста они приобретают нормальные пропорции и начинают «дозревать» их функциональные структуры.
Именно поэтому у детей быстро развивается обезвоживание во время инфекций и интоксикаций, потому что почечная функция еще слаба и не в состоянии полностью справиться с выведением токсинов. По этой же причине эти органы очень уязвимы для поражения инфекционным, воспалительным процессом, токсинами, подвержены осложнениям при различных заболеваниях ребенка.
Элементарным показателем функциональности служит количество выделяемой за сутки мочи. Его легко рассчитать по следующей формуле:
V = 600 + 100 (n-1),
Где V – норма суточного количества мочи, n – возраст ребенка (число лет).
Частота мочеиспусканий также зависит от возраста:
Родители должны владеть этой информацией, быть внимательными к ребенку, чтобы при малейших отклонениях от нормы этих показателей сразу обратиться к врачу.
Диагностика и дифференциальная диагностика
Ведущим методом для диагностики пиелоэктазии является УЗИ. При помощи его оцениваются морфологические особенности строения мочевыделительной системы и довольно точно выявляются аномалии их строения. Этот метод совершенно безопасен для ребёнка. Увеличение лоханки почки можно определить ещё на УЗИ плода и, соответственно, своевременно принять меры для лечения патологии сразу после рождения малыша.
В редких случаях ультразвуковое исследование не может дать полной картины патологии, в этом случае применяется МРТ (магнитно-резонансная томография) – современный метод, позволяющий досконально изучить анатомическое строение почек.
Увеличение лоханки влечёт за собой нарушения работы почек, что отражается на результатах общего анализа мочи. Для данной патологии характерно превышение креатинина в моче, что свидетельствует о неполноценной работе органов мочевыделительной системы.
Пиелоэктазию следует отличать от:
Ведущую роль при дифференциальной диагностике играет МРТ.
УЗИ почек у ребенка
Ультразвуковое исследование мочевой системы – самая безопасная процедура для детей. С учетом высоких цифр врожденных почечных аномалий, которые выявляют у 5% новорожденных, минздравом принято правило это исследование обязательно проводить всем детям в месячном возрасте, и повторное по достижении 1 года. Это – УЗИ профилактического назначения для раннего выявления скрытой бессимптомной патологии.
Другими показаниями к УЗИ-обследованию у детей являются:
Обязательному обследованию подлежат также дети, мама которых во время беременности перенесла инфекционные заболевания, интоксикации, а также если беременность и роды имели тяжелое течение.
Подготовка к исследованию состоит в соблюдении диеты в течение 2 суток, очищении кишечника, и обязательно необходим наполненный мочевой пузырь для лучшей визуализации мочевых путей – лоханки, мочеточника, пузыря. Малышам в возрасте до 2 лет особая диета не нужна, ее можно согласовать с детским врачом. У детей постарше следует исключить сырые овощи и фрукты, газированные напитки, бобовые, сдобу и кондитерские изделия. Для очищения кишечника лучше и удобнее пользоваться разовыми клизмами в тубах (микролакс) 1 раз за полчаса до начала исследования.
Сама процедура не вызывает у детей неприятных ощущений и не нуждается в анестезии. Если ребенок испытывает сильный страх, беспокоен, дают легкую седацию. УЗИ детям должен выполнять квалифицированный детский специалист в области урологии, нефрологии.
Лечение расширения почечных лоханок у детей
Если у ребёнка диагностируется врождённая пиелоэктазия, которая не оказывает значительного воздействия на функциональность мочевыделительной системы, лечение не требуется. Достаточно динамического наблюдения до достижения им возраста трёх лет. Если же патология прогрессирует либо речь идёт о приобретённой болезни, то предполагается комплексная терапия, включающая в себя:
Таблица: медикаментозная терапия пиелоэктазии
Фотогалерея: лекарственные средства, применяющиеся при пиелоэктазии

Амоксициллин назначают при пиелоэктазии, спровоцированной бактериальной инфекцией

Найз облегчает боль и купирует воспаление

Но-шпа устраняет спазмы гладкой мускулатуры

Фуросемид обладает мочегонным свойством
Диета
Основой питания при пиелоэктазии является легкоусвояемая белковая пища:
Если ребёнок принимает мочегонные препараты, то следует озаботиться достаточным поступлением калия в его организм. Получить его можно с сухофруктами, молоком.
При увеличении почечной лоханки следует отказаться от избыточного количества соли, которая задерживает жидкость, создавая излишнее давление в мочевыделительной системе. Питание должно быть регулярным и сбалансированным, лучше всего организовать приём пищи 5 раз в день небольшими порциями.
Также важно соблюдать питьевой режим. Объём потребляемой жидкости не должен превышать более чем на 0,5 л предыдущий суточный диурез (количество выделенной мочи).
Физиотерапевтические методы
При пиелоэктазии у детей широко используется магнитотерапия. Суть её заключается в воздействии магнитных полей на организм. Этот метод применим в случае наличия воспалительных процессов.
Также при вторичной пиелоэктазии используется электрофорез с антибактериальными препаратами, позволяющий точечно воздействовать на очаги инфекции.
Хирургическое лечение
Хирургическое вмешательство обосновано при тяжёлой форме заболевания и наличии осложнений. Суть его сводится к восстановлению почечного пассажа (оттока мочи из почек) и нормализации функции мочеточника. Как правило, операция проводится при помощи эндоскопического оборудования. Через небольшие надрезы вводится инструментарий, снабжённый миниатюрной видеокамерой, и устраняются морфологические изменения почечной лоханки.
Народные средства
Народные средства при почечных заболеваниях используются исключительно в целях поддерживающей, дополнительной терапии. При использовании любых рецептов следует предварительно посоветоваться с врачом. Можно предложить следующие средства:
Листья берёзы обладают мочегонным и бактерицидным свойством, поэтому используются в составе многих почечных чаёв
Методы лечения
Если лоханка почки расширена у новорождённого или грудничка, врачи выбирают выжидательную тактику. При этом самочувствие малыша должна быть в норме. До 2-3 лет ребёнку делают контрольное УЗИ. Срочное лечение требуется при выявлении опухоли, конкрементов, аномалии развития мочевыводящего канала. Также опасным считается резкое прогрессирование расширения почечных структур и присоединение инфекции.
Необходимость проведения операции
Двусторонняя пиелоэктазия почек у грудничка и ребенка постарше требует хирургического лечения. Операция направлена на восстановление размеров почечных структур. Также для улучшения оттока урины пластику проводят на мочеточнике и мочевыводящих каналах.
Во время вмешательства малышу делают небольшой прокол брюшной области, куда вводят эндоскоп (трубка с камерой и лампой), а также медицинские инструменты. Операция считается малоинвазивной. Практически сразу отмечается восстановление оттока урины и улучшение состояния ребенка.
Операцию назначают при гидронефрозе, мочекаменной болезни или пиелонефрите. С помощью лапароскопической методики удаляются новообразования, расширяются мочевыводящие пути. Если одна из почек полностью недееспособна, пациенту требуется провести нефрэктомию (удаление органа).
Во время операции высок риск присоединения инфекции и развития осложнений, поэтому ребенку назначается прием антибактериальных препаратов.
Внимание! Противопоказания к лапароскопии: недоношенность, наличие дополнительных хронических заболеваний, нарушение свертываемости крови.
Возможности консервативной терапии
Если лоханка почки расширена у ребенка старше 2 лет или к пиелоэктазии присоединилась инфекция, врачи назначают прием антибиотиков и уроантисептиков. Терапия длиться до двух недель, при отсутствии положительной динамики рекомендуется обратиться к хирургам.
Помимо антибиотиков прописываются следующие медикаменты:
Самостоятельно лечить расширение лоханок нельзя. Если на УЗИ или рентгенографии выявлены слишком большие солевые скопления, препараты для растворения конкрементов не используются. Народная медицина подойдет только для профилактики осложнений.
Прогноз лечения и возможные осложнения
Прогноз врождённой пиелоэктазии благоприятный. К 3 годам лоханка приобретает положенные размеры. При приобретённой болезни возможны осложнения:
При гидронефрозе расширяется не только лоханка, но и чашечки почек
Однако при адекватном лечении и (при необходимости) после хирургической операции мочевыделительная система быстро восстанавливается, а болезнь проходит без последствий.
Каковы нормальные размеры почек у ребенка
Почки у младенца в 2 раза больше по массе, чем у взрослого, по отношению к массе тела. Далее рост тела ребенка опережает рост органа, и уже к 14-15 годам пропорции становятся такими же, как и у взрослых.
Параметры почек у детей по возрастам представлены в таблице:
| Возраст ребенка | Длина (вертикальный размер) | Ширина (поперечный размер) | Толщина (переднезадний размер) |
| Новорожденный | 42 мм | 22 мм | 18 мм |
| 5 месяцев | 55 мм | 31 мм | 19 мм |
| 1 год | 70 мм | 37 мм | 26 мм |
| 5 лет | 79 мм | 43 мм | 28 мм |
| 11 лет | 98 мм | 51,5 мм | 33 мм |
| 15 лет | 107 мм | 53 мм | 35 мм |
Симптоматика расширенной лоханки

В большинстве случаев у ребенка диагностируют расширенную лоханку при проведении УЗИ
Как правило, при легкой и средней формах патология никак себя не проявляет. В большинстве случаев у ребенка диагностируют расширенную лоханку при проведении УЗИ по поводу других патологий. Также диагностируют пиелоэктазию у малыша внутриутробно. Стоит понимать, что клинически проявляется только тяжелая форма патологии. При этом у ребенка будут отмечаться такие симптомы:
Причины опущенной почки: симптомы и лечение
Важно: если у плода было диагностировано увеличение почечных лоханок, но к моменту родов или к 6-месячному возрасту все прошло, то необходимо периодически наблюдать малыша у уролога во избежание рецидивов.
Размеры почек в норме по УЗИ у детей: возрастные показатели, о чем говорят отклонения
Параметры органов мочевыделительной системы ребенка имеют значительные возрастные особенности. Это необходимо учитывать при интерпретации результатов диагностики. В статье описан размер почек у детей норма — таблица.
Анатомические и функциональные особенности почек у детей
Месторасположение – поясничная область, по обе стороны позвоночного столба. Функциональной единицей органа, обеспечивающей его работу, является нефрон. Почки – главные органы мочевыделительной системы. Их основные функции:
Отличия в строении органов мочевыделительной системы у детей
У новорожденных вес почки составляет примерно 10% от массы взрослого человека – 10–12 г. За время грудничкового периода (до 12 месяцев) их масса достигает 37 г, а размеры увеличиваются в 1,5–2 раза.
Главное отличие в строении органов у новорожденных и детей не старше 1 года – незрелость коркового слоя, в котором расположена фильтрующая часть нефрона – боуменова капсула, а также восходящие и нисходящие петли. Толщина коркового вещества не превышает 2 мм, тогда как мозговой слой составляет 8 мм. По мере взросления и роста происходит увеличение коркового слоя примерно в 4–5 раз.
Внешне почки грудных детей имеют резко выраженное дольчатое строение, характерное для животных. По мере взросления бугристость и дольки исчезает и у подростков органы имеют гладкую наружную поверхность, как и у взрослых. Почечные лоханки у новорожденного широкие, ампуловидные.
Рост массы и размеров происходит в основном в первые 12 месяцев после рождения. С 6 до 9 лет, а затем в период 16–17 лет максимально развивается и формируется корковый слой, тогда как мозговой слой перестает расти к 13 годам.
Особенности расположения почек у детей
Органы мочевыделительной системы локализованы у детей значительно ниже чем у взрослых:
Особенности функционирования
Недоразвитость коркового слоя – это маленькая площадь для первичной фильтрации крови в клубочках нефронов. Действительно почечная фильтрация у детей значительно ниже чем у взрослых. Норм, характерных для взрослого человека она достигает только к 16–17 годам. Поэтому для выведения токсинов и конечных продуктов обмена детям требуется гораздо больше воды, чем взрослым.
Незрелость петель нефрона, в которых происходит всасывание воды обратно в кровяное русло (реабсорбция), ионов и минеральных солей приводит к тому, что моча детей низко концентрирована. При недостаточном поступлении жидкости в организм или ее избыточной потере обезвоживание наступает очень быстро, особенно у младенцев в возрасте до 12 месяцев.
Несмотря на незрелость выделительной системы, новорожденные и дети грудного возраста сохраняют постоянство внутренней среды и состава крови за счет грудного молока, состав которого минимально нагружает органы выделения. Раннее введение неподходящего по возрасту прикорма создает избыточную нагрузку на мочевыделительную систему.
Ультразвуковое обследование почек у детей
В норме УЗИ почек у детей проводят при профилактических осмотрах в возрасте 3 месяцев, при выполнении комплексного ультразвукового исследования органов брюшной полости, а также при прохождении школьной комиссии в 6–7 лет. Внеплановое УЗИ назначают при наличии следующих жалоб:
Узи почек норма и патология у детей
ультразвуковое обследование мочевыделительной системы полностью безболезненно, не требует специальной подготовки и легко переносится ребенком. при этом метод обладает высокой информативностью при заболеваниях почек и мочевыводящих путей.
таблица. размеры почек у детей в норме по узи
| возраст ребенка | длина, см | ширина, см | толщина, см |
| 1 месяц | 4,2 | 2,2 | 1,8 |
| 6 месяцев | 5,5 | 3,1 | 1,9 |
| 12 месяцев | 7,0 | 3,7 | 2,6 |
| 6 лет | 7,9 | 4,3 | 2,8 |
| 10 лет | 9,8 | 5,15 | 3,3 |
| 15 лет | 10,7 | 5,3 | 3,5 |
что делать при выявлении заболеваний почек у детей можно узнать из этого видео.
диагностическая ценность узи при заболеваниях почек
При патологических состояниях размеры почек у детей, указанные в таблице, могут меняться как в сторону увеличения, так и уменьшения. Рассмотрим это подробнее.
Воспалительные процессы
При воспалении почечной паренхимы развивается пиелонефрит. Причиной его может быть, как восходящая инфекция от мочевых путей, так и эндогенная (например, при хронических тонзиллитах, частых простудных заболеваниях). На начальной стадии заболевания размеры органов увеличиваются за счет отека тканей.
По мере прогрессирования болезни происходят дистрофические изменения в нефронах. Это приводит к формированию так называемой сморщенной почки и развитию почечной недостаточности. На этом этапе болезни почки имеют размер ниже нормы.
При аутоиммунном поражении почечной ткани развивается гломерулонефрит. При этом воспаление затрагивает клубочки – главный фильтрующий аппарат органа. Хроническая форма заболевания приводит к быстрому развитию почечной недостаточности и уменьшению размеров почек.
Аномалии развития
Врожденные пороки развития почек – одни из самых часто встречаемых аномалий развития. При ультразвуковом исследовании можно выявить уменьшение размеров органов – недоразвитие или гипоплазию почек.
Гидронефроз
При нарушении оттока мочи, вызванной сужением мочеточника, камнями в почечной лоханке, опухолями происходит развитие гидронефроза, когда паренхима органа постепенно истончается под давлением воды. На УЗИ при этом будет наблюдаться увеличение размеров почки.
Нефроптоз
С помощью ультразвука легко определяется опущение почек – достаточно частая патология у детей из-за эластичности фиксирующего органы связочного аппарата.
Особенности картины УЗИ при увеличении почек у детей
Картина сонографии почек позволяет предположить причину их увеличения по характеру структуры (эхогенности):
При остром воспалении почек (гломерулонефрите) объем паренхимы увеличен, ее структура неоднородная, эхогенность повышена, контуры между почечной тканью и полостной системой нечеткие.
Расширением лоханки почек у новорожденного ребенка на УЗИ считается увеличение ее размера более 7 мм. При этом эхогенность ее контуров повышена, они выглядят более светлыми, могут иметь неровные контуры. При выраженном расширении отмечается уменьшение объема паренхимы и ее уплотнение.
Если имеется гидронефроз, на фоне общего увеличения контуров почек отмечается истончение паренхимы, увеличение объема лоханки, уплощение и расширение чашечек, наличие жидкости в полостной системе.
При опухоли почки на фоне увеличения ее размеров картина может быть различной. При кистах определяются анэхогенные (черного цвета) образования с эхопозитивной капсулой с четкими границами. Доброкачественные опухоли выглядят как гиперэхогенные образования с четкими контурами. Среди злокачественных опухолей в детском возрасте чаще развивается аденосаркома, которая имеет вид плотного гиперэхогенного образования без четких контуров. Характерен «симптом головастика» — светлая полоска вдоль края кисты (отбрасываемая эхотень).
Это лишь общие сведения об УЗИ-картине различных видов увеличения почек у детей. Анализ сонографии находится в компетенции специалиста, он дает заключение и рекомендации по дальнейшему обследованию.