что делать если у тебя аллергия на цветение
Полиноз.
Аллергия на цветение
Поллиноз (аллергия на пыльцу растений)
Аллергия на цветение (поллиноз) впервые была описана еще в начале XIX века, но тогда она называлась сенной лихорадкой. Дело в том, что симптомы этой аллергии очень сходны с симптомами лихорадки, и у врачей сложилось мнение, что связано это с сеном, с тем сезоном, когда идет заготовка кормов для сельскохозяйственных животных, и проявляются симптомы особенно сильно как раз на лугах, где много цветущих растений.
Сейчас уже точно известна причина аллергии на цветение, это – пыльца – микроскопические зерна, содержащие мужские половые клетки растений. Дело в том, что при наличии предрасположенности к аллергии организм человека начинает воспринимать некоторые белки, входящие в состав пыльцы растений, как враждебные, и начинает «бороться» с ними, формируя воспалительную реакцию, сходную по симптомам с лихорадкой.
Пыльца растений имеет крайне малые размеры, но наиболее «неприятны» для человека частицы размером 20-40 микрон (1 микрон – 0,001 мм). Эти частицы наиболее глубоко проникают в дыхательные пути человека. К тому же такие микроскопические размеры зерен пыльцы способствуют легкому распространению их по воздуху на десятки и даже сотни километров от скопления «родительских растений». Так, например, в случае реакции на пыльцу березы, пациенты начинают чувствовать ее присутствие в воздухе задолго до начала цветения в их регионе, так как массы пыльцы приносятся ветром из более южных широт, где цветение начинается раньше.
Виды аллергии на цветение
Принято выделять три вида и три сезона, на которые приходится пик цветения определенных групп растений:
Эти сезоны не имеют четко выраженных временных границ, все определяется погодными условиями в конкретной местности, передвижением воздушных масс и многими другими факторами. Но прослеживается несколько закономерностей в концентрации пыльцы в воздухе, общих для всех сезонов и всех видов пыльцы:.
Особого внимания заслуживает тополиный пух, который, как считается, часто является причиной аллергии. На самом деле, тополиный пух сам по себе абсолютно гипоаллергенный «продукт». Это – не что иное, как плоды тополя, вернее – пушистая оболочка семени, назначение которой – способствовать максимальному распространению семян ветром. Проблема в том, что тополиный пух как метелка для пыли собирает на себе массу пыльцы других растений, перенося ее по ветру туда, куда она сама ни за что не долетела бы! Поэтому на время цветения тополя приходится пик реакции на цветение луговых трав (в средней полосе России) и амброзии (на юге).
Нужно быть справедливым и отдать должное тополю за весомый вклад в очищение воздуха наших городов: тополиный пух собирает на себе и осаждает на землю неимоверное количество пыли, сажи, копоти и других «радостей», присутствующих в воздухе мегаполисов!
Так же отдельного упоминания заслуживает и амброзия, аллергия на пыльцу которой стала настоящим бичом наших южных регионов. Тем более обидно, что амброзия – не местный житель России, а эмигрант из США. Семена амброзии были завезены в Советский Союз в 1960-х годах случайно, с семенами пшеницы. Но, в отличие от северной Америки, в России у амброзии нет естественных врагов, ни болезней, ни вредителей. В настоящее время правительство разрабатывает специальные программы по борьбе с этим злом в южных регионах, но успех их некоторыми специалистами оценивается как сомнительным. Этот враг устойчив ко многим гербицидам, засухам, очень плодовит. Совпадение это или нет, но слово «амброзия» переводится с греческого как «бессмертная», так что перспективы успешной борьбы с ней представляются делом очень отдаленного будущего.
Симптомы аллергии на цветение
Симптомы поллиноза, или сенной лихорадки, следуют из ее прежнего названия – почти все признаки лихорадки: насморк, кашель, першение в горле, чихание, конъюнктивит, вплоть до затрудненного дыхания и астматических приступов.
Но характерные черты аллергии на цветение – это то, что она проявляется каждый год приблизительно в одно и то же время, в сезон максимального присутствия в воздухе пыльцы тех или иных растений. Правда, при развитии заболевания этот период может наступать все раньше и продолжаться все дольше. Это связано с возрастающей чувствительностью организма аллергика к конкретному аллергену.
Диагностика поллиноза основывается на тщательном опросе пациента, анализе обстоятельств наступления реакции, выявлении закономерности приступов, анализе симптомов.
Хорошо себя зарекомендовали в диагностике аллергии на пыльцу и скарификационные (кожные) пробы, когда на кожу пациента наносится несколько царапин, на каждую из которых наносится той или иной аллерген. В местах, на которые нанесен аллерген, к которому чувствителен данный пациент, развивается местная аллергическая реакция, возникает припухлость и покраснение. Таким образом, выясняется, на что именно у пациента присутствует реакция (конечно, если в числе тестовых был и «тот самый» аллерген). Считается, что достоверность скарификационных проб составляет 80-85%.
Профилактика и лечение аллергии на пыльцу
Практически единственный способ профилактики поллиноза – исключение контакта с пыльцой. Хорошо бы на период цветения «вашего» растения на время уехать из региона. В идеальном случае – сменить место жительства. И, нужно сказать, что поллиноз часто является достаточным поводом для переезда, особенно, когда это связано с тяжелой аллергией (часто – на амброзию), угрожающей жизни пациента..
Но что-то можно сделать и без таких кардинальных мер:
Медицинские средства лечения аллергии на пыльцу следует применять исключительно по назначению и под контролем врача. К ним относятся:
Перекрестная аллергия
Поллиноз – аллергическая реакция на белок растительного происхождения, присутствующий в пыльце тех или иных растений. Но белки состоят из аминокислот. Причем, может оказаться так, что набор аминокислот, входящий в состав одного белка, чрезвычайно схож с набором аминокислот другого белка. И иногда получается так, что организм, реагирующий на первый белок, реагирует и на тот, другой, «похожий» на первый, белок. Это явление известно как перекрестная аллергия.
Так, например, если у вас аллергия на пыльцу березы (проявляющаяся исключительно в период ее цветения, весной), то у вас может быть реакция и на пыльцу некоторых других растений, пыльца которых содержит схожий белок, а, также, и на некоторые продукты питания (яблоки, вишни, сливы, морковь и некоторые другие), содержащие сходный белок. И эта пищевая аллергия будет носить уже круглогодичный характер.
Обычно, пациенты сами в состоянии определить – есть ли у них перекрестная пищевая аллергия, и на что именно. Тем не менее, известны таблицы перекрестной аллергии, в которых разным видам поллиноза сопоставлены пищевые продукты, на которые чаще всего проявляется перекрестная аллергия.
В общем случае, если вам известно, на пыльцу какого именно растения у вас присутствует аллергическая реакция, продукты, перечисленные в соответствующем разделе таблицы перекрестной аллергии, следует употреблять с осторожностью:
Что такое поллиноз (сенная лихорадка)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Воронцова О. А., аллерголога со стажем в 19 лет.
Определение болезни. Причины заболевания
Поллиноз, или сенная лихорадка (Hay fever) — это сезонное заболевание, которое обусловлено повышенной чувствительностью к пыльце различных растений.
Основные проявления поллиноза — воспаление слизистых оболочек, преимущественно дыхательных путей и глаз, связанное с периодом цветения определённых растений. Теоретически аллергическая реакция может существовать на пыльцу любого растения, но, как правило, её провоцирует пыльца ветроопыляемых растений. На Земле несколько тысяч распространённых видов растений, и только около 50 из них производят аллергенную пыльцу. Растения с яркой окраской и приятным запахом редко вызывают аллергию.
Сегодня процент населения земного шара, страдающего от поллиноза, варьирует от 0,2% до 39%. Заболеваемость поллинозом во всём мире удваивается каждые 10 лет, чаще болеют лица от 10 до 40 лет. Сезонный аллергический ринит очень распространён в подростковом возрасте. По данным международных исследований, он затрагивает 40% молодых людей в США. [1] [2] Как правило, начинается он уже в 8-11 лет. Мальчики болеют в детстве чаще, чем девочки, но к совершеннолетию данные по заболеваемости выравниваются между полами. [3]
На распространённость поллинозов влияет ряд факторов:
Пыльца — это мужские половые клетки растений, которые представлены множеством пыльцевых зёрен, имеющих особенности, которые опытным глазом можно различить, рассматривая пыльцу под микроскопом (различная конфигурация, размеры, шипы, гребни, валики, поры), специфические для конкретных видов растений. Диаметр пыльцевых зерен аллергенных растений составляет в среднем от 20 до 60 мкм.
Учёт концентрации пыльцы в воздухе называется пыльцевым мониторингом, во многих крупных городах России он проводится, а данные размещаются на сайте в открытом доступе.
Среди наиболее распространённых растений пыльца берёзы обладает наиболее выраженной аллергенной активностью. И для возникновения симптомов совсем не обязательно находиться в лесу или парке. Мелкая пыльца этого дерева разлетается на десятки километров.
Пыльца аллергенных представителей злаковых трав имеет диаметр 20-25 мкм.
Наиболее аллергенные злаки в России:
Сорняки также являются ветроопыляемыми, и их пыльца разносится на большие расстояния. К ним относятся сложноцветные:
Наиболее выраженной аллергенной активностью обладает пыльца полыни и амброзии.
Аллерген пыльцы полыни может вызывать перекрёстные реакции (реакции на иные аллергены со сходной структурой) с аллергенами пыльцы амброзии, подсолнечника, одуванчика, мать-и-мачехи, берёзы.
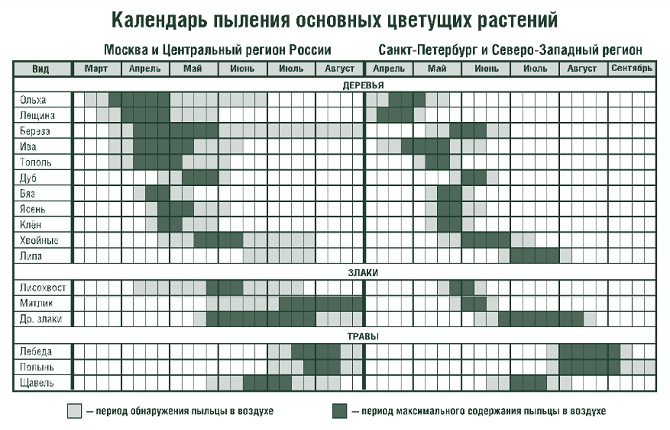
В средней полосе России пыление растений происходит в течение трёх основных периодов:
Грамотный опрос специалиста аллерголога-иммунолога может ощутимо сузить перечень планируемых лабораторных исследований. В европейских странах с диагностикой несколько сложнее, потому как пыление разных растений происходит практически одновременно.
Расхожее мнение пациентов о существовании аллергии на тополиный пух не совсем верно, так как в период образования этого пуха совпадает с периодом максимальных концентраций пыльцы трав, а пух лишь является переносчиком этих пыльцевых зёрен, как бы наматывая их на себя, и транспортирует их, сам являясь лишь механическим раздражителем.
Симптомы поллиноза
Более редкие симптомы поллиноза:
Все перечисленные жалобы, как правило, сочетаются с жалобами общего характера (головной болью, слабостью, быстрой утомляемостью, общим недомоганием, головокружением, сонливостью, снижением памяти, повышением температуры, что в ряде случаев трактуется как проявления острого респираторного заболевания). [5]
Для поллиноза характерно улучшение состояния пациента в дождливые, пасмурные, безветренные дни, чего не происходит при ОРВИ и ОРЗ.
Патогенез поллиноза
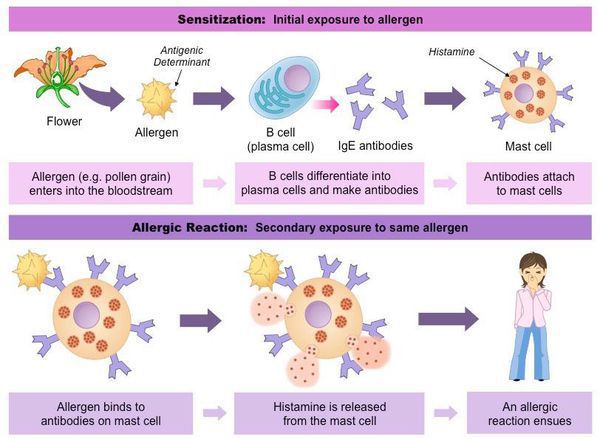
В основе патогенеза поллиноза лежит аллергическая реакция немедленного типа. После того, как аллерген попадает на слизистую оболочку какого-либо органа (большая часть оседает на слизистой носа), вырабатываются антитела (иммуноглобулины Е), которые, соединяясь с аллергенами (пыльцой растений) при повторном попадании, вызывают igE-зависимую активацию тканевых базофилов (тучных клеток). В результате происходит выброс ряда биологически активных веществ: гистамина, лейкотриенов, простагландинов, брадикининов, фактора активации тромбоцитов.
Возникает аллергическая воспалительная реакция: увеличивается образование слизи, снижается функция мерцательного эпителия дыхательных путей. Гистамин расширяет кровеносные сосуды, вследствие чего снижается кровяное давление. Из-за того, что расширяются артериолы мозга, повышается давление спинно-мозговой жидкости и появляется головная боль. При повышении концентрации гистамина в крови на коже может появиться крапивница (сыпь), повыситься температура тела, возможно затруднение дыхания из-за отёка слизистой оболочки дыхательных путей и спазма гладких мышц. Отмечается частое сердцебиение (тахикардия), повышенное слюноотделение и т. п. Этим действием гистамина объясняется значительная часть общих симптомов поллиноза. [6]
Классификация и стадии развития поллиноза
Общепринятой классификации поллиноза сегодня не существует. По выраженности симптомов и их влиянию на качество жизни пациентов различают 3 вида течения поллиноза:
Осложнения поллиноза
Несвоевременная диагностика и лечение риноконъюнктивальной формы поллиноза (когда вовлекаются только структуры носа и глаз) может привести к бронхиальной астме либо ухудшить течение уже имеющейся. Среди осложнений — нарушения слуха, разрастание слизитой носа (формирование полипов), что в дальнейшем может потребовать оперативного вмешательства.
Длительно сохраняющаяся отёчность слизистой носовых ходов и постоянное дыхание через рот у маленького ребёнка может привести к характерному выражению лица с приподнятой верхней губой и формированию неправильного прикуса в дальнейшем. Нарушение носового дыхания ощутимо снижает внимание детей и может повлечь за собой снижение успеваемости у школьников.
Диагностика поллиноза
Сегодня известно очень много методов исследования для диагностики поллиноза. Все они взаимодополняемые, сложно ориентироваться на какой-то один параметр или одно отклонение от нормы при обследовании.
Самым основным и самым важным является сбор анамнеза: детальный расспрос пациента о симптомах, их выраженности, длительности, ранее принимаемых лекарственных препаратах по этому поводу и оценка их эффективности, по мнению больного. Периодичность жалоб, разница в самочувствии при смене места пребывания, региона (например, резкое улучшение самочувствия в командировке, в отпуске). Уточняется, есть ли среди кровных родственников кто-то с аллергическими заболеваниями — это повышает риск возникновения подобных заболеваний. Грамотный расспрос позволяет в дальнейшем минимизировать финансовые затраты на поиск причинного аллергена, обойтись без промежуточных анализов.
При внешнем осмотре обращают на себя внимание так называемые «классические» симптомы — «аллергический салют», «аллергические очки», отёчность под глазами, постоянно приоткрытый рот, «шмыгание» носом, покраснение вокруг крыльев носа. [7]
К базовым лабораторным показателям относятся общий анализ крови, где косвенным признаком аллергических изменений в организме человека будет повышение уровня эозинофилов, общего иммуноглобулина Е (igE), или более современный показатель — эозинофильный катионный белок.
Большими помощниками аллерголога-иммунолога являются оториноларингологи (лор-врачи), которые при осмотре могут чётко описать количество, характер носового секрета, цвет слизистой. Наличие искривления перегородки носа может объяснить, почему одна половина носа пациента дышит хуже, полипы носа лор в большинстве случаев видит без спецоборудования. В среднем ухе может обнаружить жидкость или другие признаки дисфункции слуховой трубы. На усмотрение лора проводится эндоскопическое исследование лор органов (осмотр с помощью гибкого эндоскопа) или компьютерная томография придаточных пазух носа (очень информативное лучевое (рентгеновское) исследование, где структуры носа можно посмотреть «послойно», на срезах).
При наличии клиники со стороны глаз может потребоваться консультация офтальмолога.
Изучение мазков и смывов из полости носа позволяет различить ринит аллергический или инфекционный. При аллергическом характерна эозинофильная инфильтрация, в то время как при бактериальной инфекции выявляются нейтрофилы. Наиболее информативны мазки, взятые под контролем эндоскопа, а не взятые «вслепую» из ноздри.
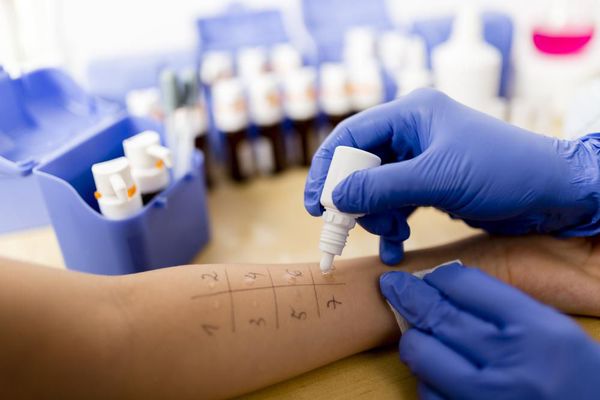
Для точного определения действующего аллергена проводят кожное тестирование с набором пыльцевых аллергенов, распространённых в местности проживания пациента. Аллергические кожные пробы выполняют в период, когда контакт с пыльцой полностью отсутствует. [8] Это простой и быстрый тест, но у него имеются ограничения и противопоказания:
На определённым способом травмированную кожу предплечья (например, скарификатором) наносят водно-солевой экстракт аллергенов и спустя 20 минут оценивают реакцию кожи на эту «провокацию», делая выводы. Временная экспозиция аллергена на коже «требует» от пациента неподвижности (нужно спокойно посидеть), что ограничивает проведение данной диагностики у маленьких детей.
Определение специфических иммуноглобулинов Е (igE)
Можно провести диагностику, не травмируя кожу, по анализу крови. Пациенту для этого нужно лишь сдать кровь из вены. Далее в лаборатории проводится анализ (радиоизотопный, хеминилюминесцентный или иммуноферментный)
Молекулярная аллергология — это самый современный метод диагностики аллергических заболеваний, позволяет повысить точность диагноза и прогноза при аллергии и играет важную роль в 3-х ключевых моментах:
Наиболее распространена технология чипов Immuna Solid phase Allergen Chip (ISAC). Это самая полноценная платформа, которая включает в себя более 100 аллергенных молекул в одном исследовании.
Результаты всех этих тестов (кожных и лабораторных) обязательно должны сопоставляться с клиникой болезни, так как наличие сенсибилизации к аллергенам необязательно сопровождается клиническими проявлениями.
Лечение поллиноза
Поллиноз лечится в амбулаторно-поликлинических условиях.
Основные виды терапии поллинозов:
Предупреждение контакта с аллергеном
Элиминация аллергенов уменьшает выраженность проявлений поллиноза и потребность в медикаментозном лечении. Общеизвестными мероприятиями являются:
Фармакотерапия
Объём медикаментозной терапии и выбор лекарственных средств зависит от выраженности клинических проявлений и определяется только врачом.
В перечне препаратов по данному заболеванию фигурируют:
Специфическая иммунотерапия (АСИТ, СЛИТ) имеет целью снижение специфической чувствительности конкретного больного к конкретному причинному аллергену. [9] Это достигается введением аллергена, начиная с малых доз, с постепенным их увеличением. Данная терапия может проводиться водно-солевыми аллергенами, адъювантными аллерговакцинами (подкожные инъекции). Также есть препараты для сублингвального (подъязчычного) применения: капли или таблетки, в составе которых есть определённая доза аллергена. АСИТ будущего — это накожные методы, притом сразу с несколькими аллергенами, но пока об этом приходится только мечтать и врачам, и пациентам.
Прогноз. Профилактика
Нельзя недооценивать клинику аллергических состояний, так как с течением времени симптомы могут усугубиться, а объём требуемой медикаментозной терапии — ощутимо увеличиться. Целесообразно провести профилактику прогрессирования заболевания, к примеру, предотвратить формирование бронхиальной астмы. [11] [12]
В целях профилактики лицам с поллинозом можно порекомендовать ряд мероприятий:
Есть понятие «предсезонная профилактика», когда врач заблаговременно назначает ряд лекарственных препаратов, которые уменьшают выраженность клинических проявлений в период цветения растения-аллергена. В любом случае, чтобы подобрать перечень требуемых мероприятий, объём лекарственной терапии и тактику ведения каждого конкретного пациента, необходимо обратиться за консультацией к аллергологу-иммунологу.
Аллергия на цветение: когда весна становится адом
Какие виды весенних аллергий бывают?
Основная проблема — это поллиноз, реакция организма на пыльцу. Важно: если мы говорим про цветение деревьев, то имеем в виду, что открылись почки. Снег еще может лежать на улице, но в воздухе уже определяется пыльца, как это случилось с ольхой в конце февраля. В России сложно понять, поллиноз у пациента или нет. Мало способов определения пыльцы в воздухе. В Санкт-Петербурге аллергологи часто используют для этого данные ловушек пальцы от финских коллег (Norkko.fi). Сайты Пыльца Club и AllergoTop показывают концентрацию в Москве и некоторых других городах. C этого года Allergotop показывает уровень пыльцы и для Санкт-Петербурга.
Существуют и другие источники. Есть такой синдром «талого снега» — при этом симптомы аллергического ринита появляются, когда снег стаивает. Люди связывают это состояние с реагентами, но с большей вероятностью причиной такого обострения является все, что высвобождается из-под снега — плесень и фекалии животных. Люди с аллергией на кошек и собак могут испытывать симптомы, потому что в воздухе повышается концентрация аллергенов животных.
Фото: Артем Бондаренко
Есть одна «весенняя» аллергия, которая не связана с выходом на улицу: активация размножения клещей в домашней пыли. Люди с круглогодичной реакцией на пыль могут испытывать из-за этого обострение в начале весны.
Какие характерные симптомы поллиноза существуют? Как отличить его от ОРВИ?
Для обычного человека сложно отличить одно от другого. Есть несколько опорных пунктов.
Симптомы начались и закончились в течении нескольких дней — это чаще всего ОРВИ. Можно задуматься об аллергии, если мы жили в каком-то доме семь дней, потом съехали оттуда и нам стало лучше. Аллергия продолжается, пока действует аллерген. Если деревья цветут с апреля по май, то столько же будут длиться симптомы.
При аллергическом насморке нет температуры. У пациента активно выделяется из носа прозрачная жидкость на протяжении всего периода обострения. Иммунная система считает, что пыльца — враг, и пытается ее смыть. При вирусных инфекциях сопли становятся более густыми через несколько дней и приобретают разные оттенки из-за окисления. При аллергическом рините не будет заложена одна половина носа — чаще всего заложенность симметричная.
Характерный зуд в носу для аллергического насморка — это постоянное состояние.
У аллергологов есть понятие «аллергический салют» — это характерный жест, когда человек одним движением пытается вытереть сопли и почесать нос.
У аллергиков бывает конъюнктивит. Глаза краснеют и чешутся, возникает слезотечение. И последний признак — монотонное течение. Для ОРВИ характерно начало, пик и улучшение, а при аллергии такого не будет, либо происходит планомерное ухудшение состояние по мере продолжения контакта с аллергеном.
Какие процессы происходят в организме при этом заболевании?
Аллергических реакций существуют пять типов. Поллиноз — это аллергия немедленного типа. Она происходит с участием особого вида антител, которые называются иммуноглобулины Е (IgE). Это вещество, которое мы можем определить в крови и диагностировать аллергию. IgE — непосредственные участники аллергической реакции. Белок, который умеет присоединяться как ключ к замку к другому белку, называется антитело. При аллергической реакции образуются специальные белки, которые умеют распознавать пыльцу и прикрепляться к ней. Комбинация иммуноглобулина Е с молекулой пыльцы запускает выброс гистамина (особого биологически активного вещества) из еще одного участника — тучных клеток. Когда гистамин выбросился, он вызывает все те симптомы, о которых мы уже говорили: зуд, отек, покраснение, слезотечение и насморк. Поэтому антигистаминные препараты, которые не дают гистамину работать — это то, чем мы аллергию лечим.
Почему развивается аллергия?
Этого аллергологи точно не знают. Да, мы видим, что существует генетическая предрасположенность. Когда пациент говорит, что уже несколько поколений в семье страдают весной насморком, диагноз более очевиден.
Бывает, что у человека впервые в семье развиваются симптомы. Это связывают с тем, что у нас существует группа генов, которые ответственны за такие реакции. И у одного пациента они могут быть одни, у другого совершенно иные, но симптомы будут одинаковы. Генетическая диагностика аллергии — это сложная штука. У врачей нет такой рутинной практики: пришел человек первый в семье с насморком, мы ему сейчас ДНК проверим и скажем — вы новоиспеченный аллергик из-за этого гена.
Курение влияет на формирование аллергии. Это известный и подтвержденный с научной точки зрения фактор риска. Сюда включают не только пассивное курение, а даже третичное пассивное курение. Когда кто-то покурил и покинул помещение, а туда пришел человек и этим воздухом подышал. Даже табачный дым, сохраняющийся на горизонтальных поверхностях, угрожает правильной работе иммунной системы.
Фото: Артем Бондаренко
Влиянию экологических факторов в современной аллергологии уделяется огромное внимание, например, отмечается, что в деревне аллергия встречается реже. В городе экология плохая и пространство избыточно стерилизовано. Люди используют много антисептиков и избыточно оберегают детей от контактов с животными, лужами, грязью и микробами. Иммунная система городского ребенка хуже натренирована и может перепутать «друзей и врагов». Иммунная система считает, что безобидные раздражители — это враг, и формирует аллергическую реакцию. Первопричины этого полностью не ясны, есть этап “черного ящика” на пути к аллергической реакции.
Профилактика аллергии — это самая актуальная и интересная тема современной аллергологии. Думаю, что с каждым годом мы будем все лучше в ней совершенствоваться.
Какие методы еще используются для профилактики?
Как я уже говорила, стоит избегать пассивного курения. Если исходить из гигиенической теории аллергии (мы слишком ограничиваем человека в контакте с чужеродными молекулами), то нужно отказаться от антисептических мыл. А еще меньше пользоваться антисептическими спреями для горла и носа во время ОРВИ. Это не только является фактором развития аллергии, но и бесполезно при вирусной инфекции. Как и избыточное использование антибиотиков. Мы убиваем дружественную нам микрофлору, которая правильно бы влияла на иммунную систему.
Строгие диеты, которые часто назначаются кормящим матерям, — неэффективны и вредны. Желудочно-кишечный тракт и иммунная система ребенка меньше контактирует с разнообразными молекулами. Риск, что она потом запутается и выдаст разнообразные аллергические реакции не только на еду, становится выше.
Есть еще понятие «атопического марша» — это сменяющие друг друга различные аллергические заболевания. Атопический дерматит — это первое звено, при нем кожа плохо защищена от окружающей среды, очень-очень проницаема и легко воспаляется. Актуальная теория о происхождении аллергии говорит о том, что аллергия на пыль и пыльцу появляется, если незащищенную кожу начинает попадать аллерген из воздуха
Иммунная система кожи начинает вырабатывать иммуноглобулины Е, о которых мы говорили выше. Организм начинает реагировать на еду, а потом выдавать дыхательную аллергию.
Вернемся к профилактике: если у человека есть атопический дерматит, то ему очень важно ухаживать за кожей и пользоваться специальными кремами. Они создают защитный слой и помогают противостоять развитию аллергического марша. Казалось бы, ринит и кожа — вещи далекие, но это один из способов уменьшить риски.
В чем отличие детской аллергий от взрослой? Может ли она проходить с возрастом?
Аллергия на пыльцу редко бывает у детей до 3 лет, потому что ребенок должен пережить несколько сезонов цветения. Поэтому когда чихает восьмимесячный младенец, не стоит впадать в панику и кормить его антигистаминными препаратами. Безусловно бывает поллиноз с ранним началом, но это очень большое исключение из правил. Раннее начало, чаще всего, обозначает более тяжелое течение в дальнейшем.
Еще есть понятие перекрестной аллергии — это ситуация, когда иммунная система путает еду с пыльцой из-за того, что молекулы пыльцы внешне для этих антител похожи на молекулы еды. У человека аллергия на пыльцу березы, он ест яблоко и у него чешется во рту из-за того, что у яблока есть определенные молекулы, очень похожие на пыльцу деревьев. Такая реакция на фрукты возникает исключительно из-за аллергии на пыльцу. Исключив заранее такие продукты из рациона, нельзя снизить вероятность развития перекрестной аллергии на них. Причина — в накоплении огромного количества белков, способных реагировать на пыльцу, которые начинают реагировать еще и на некоторую еду. И такая аллергия чаще проявляется в более старшем возрасте.
Аллергия может пройти с возрастом, но это должно быть приятным бонусом, а не аргументом для того, чтобы ничего не делать.
Чаще мы сталкиваемся с ремиссией — стойким улучшением, но ему на смену может прийти и ухудшение. Аллергическая бронхиальная астма часто уходит в ремиссию у людей в подростковом возрасте, но может вернуться. Любой такой случай имеет индивидуальный характер.
Фото: Артем Бондаренко
Аллергологи и пациенты очень ждут профилактический АСИТ. Его будут использовать, когда с помощью тестов определят, что у человека может возникнуть аллергическая реакция. Белки антиглобулина уже начали формироваться, но симптомов — нет. Если в этот момент применить профилактический АСИТ, возможно, у него и не разовьется аллергия. Но пока это только в планах. В этом направлении нет работ и четкого представления, как это можно сделать. Но за этим будущее.
Какие способы лечения есть еще?
Можно уехать в момент цветения в другое место, где нет пыльцы, на которую у вас аллергия. Это не всегда работает из-за скользящего сезона цветения. У нас в Санкт-Петербурге деревья цветут с марта по май. В прошлом году, когда было похолодание в мае, береза закрыла почки с пыльцой. А при потеплении в июне все запустилось заново. Часть аллергиков, которые традиционно уезжали на май, вернулись к цветению, хоть и менее интенсивному.
Можно использовать противоотечные спреи, которые помогают эффективно снять отек со слизистой.
Как определить аллерген?
Самый простой способ — это «провокация». Когда мы понимаем, что у человека симптомы совпадают с контактом с аллергеном. Семья живет рядом с березовой рощей, и их ребенок покрывается крапивницей каждый раз, когда они выходят погулять, потому что контактирует с пыльцой. Тут даже тесты в принципе не нужны, они будут носить больше формальный характер.
Можно сдать кровь на иммуноглобулин Е к экстракту определенной пыльцы. Более точный метод — это компонентная диагностика. На сегодняшний день врачи очень много знают о структуре аллергенов. Известно какая конкретно молекула в пыльце является мажорным аллергеном, который у большинства аллергиков вызывает реакцию. Молекулярная диагностика определяет иммуноглобулин Е к конкретной молекуле. При обычном анализе внутри экстракта пыльцы может быть много других молекул. Человек может давать аллергическую реакцию не только на одну, значит это менее достоверно. В международной практике компонентная диагностика применяется с 90-х. У нас, к сожалению, этот метод менее распространен из-за своей стоимости, которая выше анализа иммуноглобулина Е к экстракту пыльцы в несколько раз.
Еще один более старый, но не потерявший своей актуальности метод — это кожные пробы. Вещество, которое мы ищем в крови, располагается у нас в коже и слизистой. Можно нанести экстракт пыльцы на кожу и повредить верхний слой кожи так, чтобы во внутренний вещество не попало. Если там есть антитела, то они провзаимодействуют, выброситься антигистамин и произойдет местная реакция, как при укусе комара.
Фото: Артем Бондаренко
Долгое время в практике существовал «метод царапок» — через капельку аллергена проводилась линейная царапина по коже. Минус этого метода в том, что невозможно отрегулировать глубину царапки. Марья Ивановна делает так, Петр Петрович иначе. Кто-то царапает до появления крови, что категорически нельзя делать. Цель процедуры в том, чтобы аллерген не попал в кровоток. Только тогда это можно назвать минимально инвазивной процедурой без риска побочных эффектов.
Стандартизировать эту процедуру удалось с помощью прик-теста. Были изобретены специальные ланцеты, повредить кожу которыми больше чем на миллиметр нельзя. Этот унифицированный метод принят в мировой практике.
В основе этого метода лежит местная аллергическая реакция за счет выброса гистамина, а если человек принимает антигистаминные препараты, то на коже мы ничего не увидим. Поэтому при использовании любых кожных проб нужно отменять препараты. К анализу крови это никакого отношения не имеет, но в нашей стране встречается строгий запрет любых противоаллергических препаратов, если человек сдает кровь, что не имеет научной базы. Этот тест и был придуман для тех, кто не может отменить препараты. В альтернативном случае можно воспользоваться прик-тестом, который дает результат почти сразу.
Если вернуться к крови, то есть еще один современный метод молекулярной диагностики — аллергочип. Это попытка с минимальным травматическим эффектом получить максимум информации. Для этого теста берут каплю крови и чип, в котором зафиксированы основные молекулы всех наиболее распространенных аллергенов. Это очень показательно и точно, но очень дорого. У нас этот тест стоит сейчас около 500 евро, и пока не может стать золотым стандартом. Эта диагностика важна для точного определения состояния пациента. Есть ли у него перекрестная аллергия, когда антитела к пыльце связываются с похожими молекулами? Или у него особая форма аллергии на некоторые белки фруктов, которые имеют повышенный риск анафилактической реакции? При перекрестной аллергии мы можем разрешить есть фрукты, если симптомы минимальны и на них хорошо работают антигистаминные препараты. А вторая ситуация имеет высокий риск ангиоотека (отека Квинке) — аллергической реакции, при которой происходит спонтанный и остро развивающийся отек кожи, подкожной клетчатки или слизистых оболочек. Если сделать тест с экстрактом, то мы не узнаем, на какие именно белки человек реагирует, а с помощью аллергочипа это можно определить. Что поможет найти и запретить продукты, которые могут вызвать отек.
А какие методы нельзя использовать для диагностики?
Метод Фолля, который очень распространен в кругах нетрадиционной медицины. Один электрод прикладывают к коже, другой к яблоку и оценивают сопротивление. Он создает иллюзию более точной диагностики. Им можно найти аллергию на все, плюс глисты и дефицит витаминов.