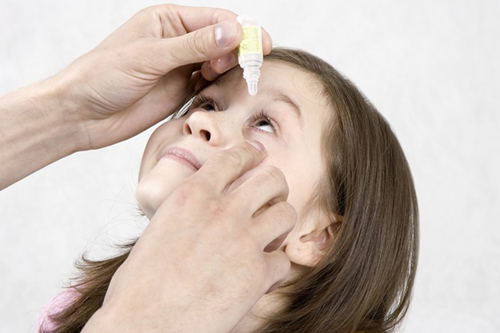
что делать если ребенок не дает капать в глаза
Что делать если ребенок не дает капать в глаза
Во всех областях медицины, особенно в педиатрии, можно встретить отсутствие желания пациента следовать назначенной терапии. Мног ие родители испытывают сложности с применением препаратов местного действия в виде глазных капель у своих детей.
а) Причины отсутствия желания у пациента следовать назначенной терапии:
1. Факторы, зависящие от детей. Закапывание капель в глаза приносит дискомфорт большинству людей, проявляющийся в виде неприятного раздражающего ощущения в этой чувствительной области. Руководствуясь врожденным рефлексом, мы закрываем глаза или отворачиваемся, когда к органу зрения приближается какой-либо объект.
Страх, непонимание своего заболевания или необходимости лечения, неприятные эффекты капель для глаз (например жжение, органолептические свойства лекарственного препарата), предшествующий неприятный опыт осмотров с применением капель для глаз, а также другие заболевания, которые могут повлиять на привычки ребенка и его коммуникативные навыки (например, аутизм, проблемы с обучением) — являются дополнительными факторами, влияющим на желание ребенка следовать назначенной терапии.
2. Факторы, зависящие от родителей. Естественным стремлением родителей является их желание не причинить своему ребенку вреда или неприятных ощущений. В отношении глаз родители особенно щепетильны. Родители могут не понимать причину заболеваний глаз и почему капли имеют такое важное значение. Также они могут опасаться возможных побочных эффектов. Родители могут волноваться при закапывании капель в глаза, боясь случайно дотронуться до глаза. Все эти страхи могут неосознанно передаться от родителей к детям.
3. Бытовые факторы:
а. Загруженная семейная жизнь с несколькими детьми, о которых нужно заботиться
б. Другие, осложняющие жизнь, состояния
в. Факторы, связанные с распорядком дня — как закапать капли в глаза ребенку по расписанию с учетом его посещения школы или детского сада.
г. Плохое представление о правильной методике закапывания в глаза
д. Нежелание выполнять обязанности в отношении ребенка
4. Факторы, зависящие от самих лекарственных средств:
а. Капли для глаз вызывают жжение
б. Сложный или долгий режим приема капель
в. Необходимость назначения сразу нескольких препаратов
г. Некоторые лекарственные препараты (например мазевые формы) сложно применять
5. Клинические факторы:
а. Проблемы коммуникации
б. Отсутствие опыта педиатрического ухода
в. Недружелюбное и некачественное объяснение
г. Спешащий и грубый персонал
б) Составляем план действий. План лечения должен быть индивидуально подобран под каждого пациента и отдельную семью. От врача требуется проявлять сочувствие, быть спокойным и всегда оставаться профессионалом своего дела. Убедите семью, что проблема, с которой они столкнулись — это самая обыденная ситуация. Подтвердите, что проблема, обнаруженная родителями, понятна и случилась не по их вине. Помогите родителям успокоиться. Задайте следующие вопросы:
1. Понимают ли они суть проблемы?
2. С какими практическими трудностями они столкнулись?
3. Что их беспокоит?
4. Как они закапывают в глаза? Разные сотрудники могут предложить совершенно разные методики закапывания в глаза, которые лучше других подойдут при определенных условиях. Узнайте, сколько они закапывают лекарственных препаратов.
Следующие действия могут быть полезны:
1. Ясно и просто опишите состояние глаза и положительные эффекты от терапии, а также вред, который будет причинен при отсутствии лечения. Честно расскажите о побочных эффектах, но не старайтесь запугать пациента. Сообщите о прогнозе и о том, как долго будет длиться лечение. Возможно, ребенку потребуется объяснить все еще раз, в зависимости от его возраста.
Ваше объяснение должно быть доступным с учетом уровня образования ребенка, а также языка, используемого внутри семьи. Также рекомендуется предоставить всю необходимую информацию в письменной форме.
2. Изменения в приеме лекарственных средств. Убедитесь, что предписанный режим прост, необременителен и удобен настолько, насколько это возможно. Насколько возможно уменьшите частоту закапываний в глаза. Допустимо чуть менее редкое количество приемов, чем рекомендовано, в случае, если удается достичь необходимого терапевтического эффекта. Привяжите закапывание капель в глаза к другим ежедневным заботам.
По возможности используйте комбинации препаратов. Самостоятельно, но разумно решите сколько ждать между приемом различных препаратов, в случае, если необходимо закапать несколько веществ. Смените лекарство на то, которое по мнению родителей, им удобнее закапывать. Найдите менее жгучую альтернативу веществу, если оно вызывает жжение у ребенка. При подозрении на появление побочных эффектов — подберите более безопасный препарат (например нестероидные препараты взамен стероидных).
3. Методика закапывания. Продемонстрируйте такие методы, которые могут выглядеть «неидеально», но все равно работать. Необходимо заменить методику закапывания, если родитель использует такую неудачную технику, которая приносит напрасную боль ребенку или допускает касание глаза пальцами или пузырьком для капель. Проследите за тем, как пациент закапывает своему ребенку в глаза, чтобы увидеть реакцию ребенка, технику выполнения манипуляции, и, в случае необходимости, внести свои поправки.
Наиболее удобно следующее положение: ребенок стоит ровно, смотрит вверх, и пока оттягивается его верхнее или нижнее веко, капли аккуратно наносятся на свод. Возможно веки придется развести в стороны. Также допускается нанесение капель на медиальную половину век, которые затем сводятся, чтобы дать возможность капле растечься по всему глазу. Объясните, что закапывать в глаза можно при различных положениях тела (например, сидя, лежа на спине) и в разные места.
Убедить ребенка в необходимости манипуляции можно при помощи подробного объяснения, просьбы, награды, игры, отвлечения и положительного стимула. Если не получилось быстро склонить ребенка на свою сторону, скорее всего не получится вовсе. Ограничение подвижности ребенка возможно только в случае, если он активно сопротивляется. Существует несколько безопасных методик такого ограничения, которые можно показать родителям, а затем обучить их.
Важно показать родителям, что персонал и они сами могут успешно применять данную методику. Необходимо подчеркнуть, что даже если данная методика расстраивает ребенка или его родителей, все равно гораздо лучше быстро выполнить манипуляцию, чем потратить впустую часы на споры и перебранки.
Решите, кто закапывает капли в глаза, а кто помогает. Возможно, ребенок сам сможет закапать себе глаза или как минимум захочет принять посильное участие в процессе. Возможно, потребуется помощь более чем одного родителя или члена семьи, если необходимо ограничить подвижность ребенка. Иногда допускается привлечение школьного персонала или медсестры. Бывает, что некоторым детям проще взаимодействовать с этими лицами.
Письмо от лечащего врача будет полезно в школе. Крайние меры. Почти всегда манипуляция проходит успешно, но когда ничего не выходит, стоит перейти к крайним мерам:
1. Госпитализация больного с целью начала лечения
2. Применение таких инвазивных методов, как использование депонированных препаратов (например субтарзальных стероидных препаратов длительного действия)
3. Необходимо обеспечить юридическую защиту ребенку при подозрении на плохой уход за ним.
в) Заключение. Правильно закапать в глаза ребенку — трудная задача. Грамотные объяснения, поддержка, упрощение предписанного режима, а также обучение простым методикам закапывания в глаза помогут Вам достигнуть хороших показателей сотрудничества пациента с минимальным количеством неудачных исходов.

(Б) Ограничиваем движения рук ребенка при помощи ног, а двумя свободными руками открываем бутылочку и закапываем капли в глаза. Действуйте аккуратно, не прилагая лишних усилий.
(В) Плотное, но аккуратное ограничение подвижности ребенка при помощи двух людей безопаснее и доброжелательнее, чем частичная фиксация, выполняемая одним человеком.
При данном способе второй человек фиксирует руки, в то время как первый удерживает голову (возможно применение альтернативного способа, когда голова удерживается между коленей) и закапывает в глаза.
Обнимите ребенка после окончания процедуры и угостите его лакомством.
Видео как закапывать капли в глаза (разбор на пациенте)
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
— Вернуться в содержание раздела «офтальмология» на сайте
Как закапать капли в глаза ребенку самостоятельно: Алгоритм действий, рекомендации родителям
Инфекционно-воспалительные заболевания глаз лечатся использованием глазных капель, назначенных офтальмологом. И нередко такие препараты прописывают детям. Эффективность лечения во многом зависит от правильного выполнения процедуры, поэтому родителям обязательно нужно знать и соблюдать алгоритм закапывания капель ребенку.
Показания к использованию глазных капель у детей

Детям школьного возраста глазные капли нередко назначаются для лечения миопии. Тем, кто носит линзы и очки, периодически может потребоваться инстилляция увлажняющих средств, уменьшающих дискомфортные ощущения и сухость оболочек.
Перечисленные выше патологии считаются самыми основными показаниями для использования глазных капель. Но у детей нередко выявляются и менее распространенные болезни глаз, требующие также применения препаратов местного действия.
Профессиональную консультацию по поводу диагностики заболеваний глаз и их лечения можно получить в клинике Элит Плюс. Офтальмологический центр оснащен самым современным оборудованием, позволяющим быстро и без дискомфортных ощущений выставить правильный диагноз детям любого возраста, начиная от периода новорожденности.
Подготовка ребенка к закапыванию капель

Во время инстилляции лекарственных жидкостей вам понадобятся:
Для новорожденных малышей и детей раннего возраста лучше приготовить и чистую пеленочку, на которой они будут лежать во время процедуры.
Соблюдение мер предосторожности

Не следует приобретать препараты-аналоги, даже если их посоветовали в аптеке. Офтальмологи в каждом случае подбирают индивидуальный курс терапии, зависящий от возраста, индивидуальных особенностей ребенка, состояния оболочек глаза. И обычно врач сразу пишет те лекарства, которые необходимы, и заменители, которые можно приобрести, если оригиналов нет в наличии.
Наиболее вероятные ошибки при закапывании

После курса терапии обязательно нужно повторно посетить врача. При проведении контрольного осмотра офтальмолог оценивает результаты терапии, при необходимости назначает дополнительные лекарства и витамины, положительно воздействующие на глаза.
Алгоритм инстилляции глазных капель

Что делать, если лекарство не попало в глаз?
Иногда во время процедуры ребенок зажмуривается, и лекарственный раствор вовсе не попадает внутрь глаза. В этом случае манипуляцию нужно повторить, то есть закапать нужное количество капель.
Но если хоть немного средства попало в конъюнктивальный мешок, то повторно закапывание проводить нельзя. Попавшего количества раствора вполне достаточно для омывания тканей. Но в следующий раз инстилляцию нужно постараться провести как можно корректнее.
Полезные рекомендации родителям

С детьми постарше нужно уже научиться договариваться. Если инстилляцию проводить через слезы и капризы, то толку от терапии будет мало. Процедуру можно провести в виде игры. Но нельзя запугивать малыша, так как это может привести к психологическим проблемам.
Обязательно стоит прислушаться и к советам опытных офтальмологов:
В центре Элит Плюс работают опытные детские офтальмологи, способные подробно рассказать все нюансы закапывания капель новорожденным, детям раннего возраста и школьникам. После диагностики врач может сам продемонстрировать родителям алгоритм инстилляции назначенных капель.
При возникновении любых вопросов и беспокоящих изменений на фоне лечения каплями родители могут всегда обратиться к лечащему врачу и получить подробную консультацию. После терапии проводится контрольная диагностика и врач выдает список рекомендаций, соблюдение которых позволит избежать рецидива патологии.
Полезное видео
Конъюнктивит у детей: симптомы и лечение
Конъюнктива – тонкая прозрачная слизистая оболочка, покрывающая внутренние поверхности век и плотно облегающая глазное яблоко (иногда употребляется выразительный термин «конъюнктивальный мешок»). При моргании, во время сна и, вообще, при любом смыкании век глаз полностью охвачен этой оболочкой. Назначение конъюнктивы состоит в секреции естественной «смазки» и ее распределении, – наряду с секретом слезных желез, – по поверхности глаза, прежде всего по переднему защитному роговичному слою. Этим достигается необходимое увлажнение (при длительном непрерывном контакте с кислородом воздуха роговица пересыхала бы) и очищение от мелких частиц, а также минимизируется трение при глазных движениях.
Причины заболевания
Обширная группа воспалительных процессов в конъюнктиве, имеющих существенные различия в причинах, эпидемиологии, динамике, прогнозе и т.д., носит собирательное название «конъюнктивит». В офтальмологической практике используются различные классификации конъюнктивитов, но, как правило, в них подчеркивается этиопатогенетический фактор, т.е. причины и механизмы воспаления, например:
Первые два типа являются наиболее распространенными; вообще, конъюнктивиты считаются самым частым диагнозом в офтальмологии, и особенно – в детской.
Симптомы конъюнктивита у ребенка
Основные жалобы, общие для всех возрастов и разновидностей конъюнктивита, включают покраснение и характерное помутнение глаз, заметную красноту краев век, усиленное истечение слез (в некоторых случаев со слизисто-гнойным экссудатом), жжение, резь, зуд, ощущение инородного тела и другие симптомы. В зависимости от поражающего фактора и типа течения, выраженность симптоматики варьирует от вполне терпимой до мучительной. В возрастном аспекте следует, однако, заметить, что для самых маленьких пациентов попросту не существует «терпимых» симптомов; иначе говоря, при первых признаках воспаления конъюнктивы меры должны быть своевременными и, главное, адекватными.
Учитывая, что конъюнктивит вовсе не так безобиден, как зачастую кажется взрослым, и в ряде случаев чреват опасными осложнениями, наиболее адекватной реакцией родителей является обращение к офтальмологу, наименее – попытка самодеятельной медикаментозной терапии детского конъюнктивита.
Возрастные особенности
Данные о заболеваемости конъюнктивитами во многом противоречивы. Так, некоторые специалисты утверждают, что возрастных различий практически нет, однако в большинстве источников четко показано: дети заболевают конъюнктивитами гораздо чаще работоспособных взрослых, и чаще пожилых людей (которые по ряду причин подвержены не столько острым, сколько хроническим формам).
Достоверно известно также, что различается структура заболеваемости, в частности, инфекционными конъюнктивитами, где у взрослых пациентов преобладающей (в несколько раз) причиной является аденовирусная инфекция. Среди детей же бактериальные и вирусные конъюнктивиты распространяются одинаково «охотно» – и очень быстро. Объясняется это высокой контагиозностью и вирулентностью возбудителей (аденовирусов, кокков, синегнойной палочки и т.п.), то сеть, попросту говоря, заразностью подобных инфекций и вероятностью того, что при попадании в организм возбудитель вызовет заболевание.
Учитывая особенности детских коллективов в дошкольных и школьных учреждениях, неполную сформированность иммунитета и санитарно-гигиенических автоматизмов, а также основные пути заражения (вирусная инфекция передается воздушно-капельным путем, бактериальная через грязные руки, общие полотенца, подушки и т.д.), – нет ничего удивительного в том, что детский инфекционный конъюнктивит почти всегда приобретает характер эпидемической вспышки. Поэтому остро заболевшего ребенка рекомендуют как можно скорее изолировать и, если есть такая возможность, несколько дней «подержать дома» – пока иммунная система и/или назначенное лечение не ликвидируют инфекцию.
Кроме того, существует еще один специфически детский механизм заражения, причем самыми опасными и легко хронифицирующимися урогенитальными инфекциями (гонококки, хламидии и т.п.), патогенными также в отношении конъюнктивы: инфицирование от матери во время родов. Именно поэтому игнорировать направления на мазки и анализы в период беременности, а также пренебрегать необходимостью лечения такого рода инфекций, – преступно.
Лечение конъюнктивита у детей
Очевидно, что лечение конъюнктивита определяется теми факторами, которые его вызвали. Установить эти причины – прерогатива врача, и не стоит в этом случае строить догадки, напр., «В позапрошлом году был диатез, значит, и конъюнктивит аллергический». В качестве доврачебной помощи допускаются промывания глаз отварами с асептическими и успокаивающими свойствами (ромашка, шалфей, обычная чайная заварка), специальными растворами фурацилина или борной кислоты.
Любые повязки на глаз противопоказаны: если конъюнктивит бактериальный, повязка будет способствовать накоплению кишащих возбудителем слизисто-гнойных выделений, которые затем подсыхают, склеивают веки, вызывают дополнительное раздражение, инфицируют второй глаз (если воспаление началось на одном). Следует помнить о важности соблюдения правил асептики, выдать ребенку индивидуальное постельное белье, полотенце и т.д. Пипетка, если она понадобится, должна быть со скругленными краями – во избежание даже случайной травматизации.
Дальнейшее лечение будет назначено врачом, как говорится, по показаниям.
Капли и мази для глаз
При аллергических конъюнктивитах применяются антигистаминные средства (капли), в более тяжелых случаях могут потребоваться гормонсодержащие противовоспалительные мази. При бактериальном конъюнктивите основным терапевтическим средством являются антибиотики, в т.ч. в форме глазных мазей (при выраженном воспалении и гнойном компоненте). При вирусном необходима иммуностимуляция; с этой целью назначаются капли на основе человеческого интерферона, либо препараты, способствующие выработке собственного интерферона. Кроме того, в качестве симптоматического лечения, – в зависимости от конкретной клинической картины, – могут быть рекомендованы дополнительные увлажняющие, десенсибилизирующие, противовоспалительные средства, препараты на основе нитрата серебра и т.п.
Следует помнить, что медикаментозные назначения офтальмолога категорически нельзя модифицировать, – «дополнять», «улучшать», «корректировать дозы», – и отменять по своему собственному разумению: это чревато рецидивами и формированием лекарственно-резистентных штаммов; к тому же некоторые виды конъюнктивитов (например, грибковые) требуют значительно более длительного и упорного лечения, чем, например, аденовирусные (с которыми иммунная система зачастую может за несколько дней справиться самостоятельно, без какого-либо лечения).
Торговые названия каких-либо лекарств здесь пропущены умышленно. Во-первых, чтобы исключить иллюзию «простоты» и соблазн самолечения конъюнктивита: многие препараты детям ПРОТИВОПОКАЗАНЫ! Во-вторых, потому, что большинство практикуемых сегодня средств обладают широким спектром и комбинированным характером действия. Они могут назначаться в рамках лечебного курса при конъюнктивитах разного типа, что отнюдь не означает врачебную ошибку или некомпетентность.
В заключение следует повторить: при вовлечении в воспалительный процесс смежных тканей или структур глазного дна «банальный» конъюнктивит может привести к тяжелым последствиям для зрения в целом. Если ваш ребенок подвержен частым конъюнктивитам, или же есть основания подозревать хроническую форму, – обратите на это самое серьезное внимание. Возможно, понадобится тщательное всестороннее обследование, лабораторные анализы, инструментальная диагностика, аллергопробы, консультации смежных специалистов, решительные меры по изменению, например, рациона питания или даже региона проживания – однако в любом случае это будет на порядки разумнее, чем рисковать зрением собственного ребенка.
Конъюнктивиты у детей
Евгения Васильевна Голубева,
зам.главного врача ОПТИК СИТИ,
детский офтальмолог
Конъюнктива – это наружная соединительная оболочка глазного яблока, которая выполняет защитную, барьерную, увлажняющую, питательную функции. Конъюнктива покрывает видимую белочную оболочку и выстилает внутреннюю поверхность век. Детская конъюнктива очень тонка и нежна. Чувствительность ее еще не высока, поэтому маленькие дети часто не жалуются на боль в глазах и есть опасность «пропустить» развитие инфекции, не заметить ее ранних признаков, а значит, не начать своевременное лечение.
Конъюнктивиты – это большая группа воспалительных заболеваний глазного яблока, имеющая инфекционное или аллергическое происхождение.
Начало заболевания бывает острым, появляется покраснение глаз, отек, боль в глазах. Дети старшего возраста жалуются на чувство инородного тела, «песка» в глазах. После сна слипаются веки, появляется отделяемое из глаза, на ресницах засыхают корочки. Утром ребенку трудно открыть глаза, что часто пугает и детей и их родителей. Ребенок младшего возраста становится раздражительным, плохо спит, трет глаза, отказывается от еды. В некоторых случаях может подняться температура.
По виду возбудителя, который вызывает конъюнктивит, можно выделить группы, объединенные общими характерными признаками:
Вирусные коньюнктивиты
Причиной являются вирусы, поэтому заразиться ребенок может воздушно-капельным путем. Распространяется такой конъюнктивит очень быстро, особенно в детских коллективах. Да и дома, вирусной инфекцией может переболеть вся семья. Начало острое, часто заболевает сначала один глаз, затем присоединяется второй. Появляется жидкое водянистое отделяемое (глаза «текут», говорят пациенты). Глаз становится красным, отекает, болит. У ребенка поднимается температура, что бывает на фоне катаральных (простудных) явлений.
Конъюнктивит на фоне детских инфекций:
Бактериальные конъюнктивиты
При попадании в глаз микроорганизмов возникают бактериальные конъюнктивиты. Ребенок может заразиться через грязные руки, игрушки, предметы обихода. Даже мелкие соринки, пыль, песок проникшие в конъюнктивальную полость, могут вызвать микроскопические травмы конъюнктивы. В них-то и попадают бактерии, вызывающие заболевание.
Начало бывает как острым, в случае травмы глаза, так и постепенным, Покрасневшим может быть один глаз или сразу оба, иногда второй глаз вовлекается в инфекционный процесс при несоблюдении правил гигиены. Появляется чувство «песка» в глазах, отек, вязкое желто-зеленое отделяемое, по утрам веки склеены и на ресничках засыхают желтоватые корочки.
Нередко воспалительные заболевания уха (отиты), носа (риниты) и придаточных пазух (гайморит, этмоидит) могут приводить к распространению инфекции на глаза. У детей младшего возраста, испытывающих трудности с освобождением носовых ходов от скапливающегося отделяемого, возникает заброс содержимого носа в глаз через носослезный канал. Поэтому педиатры рекомендуют освобождать носовые ходы ребенку без «сморкательных» действий и обязательно проводить ежедневный туалет глаз заболевшему ребенку для профилактики распространения инфекции.
Грибковые коньюнктивиты
Грибковые коньюнктивиты развиваются реже других форм, часто как осложнение при грибковой инфекции век и кожи вокруг глаз, при иммунодефицитных состояниях. Характеризуется тяжелым течением с вовлечением глубоких сред глаза и плохо поддается лечению.
Аллергические коньюнктивиты
Причиной является действие всевозможных аллергенов, все больше и больше окружающих нас и наших детей. К аллергенам можно отнести домашнюю пыль и шерсть животных, сигаретный дым, бытовую химию и лекарственные препараты, продукты питания, пыльцу растений в весеннее-летний период. Отдельный вид аллергической реакции развивается при инфекционных заболеваниях, когда организм отвечает аллергией на проникновение инфекционного агента.
Заболевание имеет двусторонний характер, развивается остро или постепенно, часто встречаются хронические формы, текущие длительное время и плохо поддающиеся лечению. Основным проявлением является отек, сильный зуд, жжение. Отек часто распространяется и на кожу век.
Острый лекарственный конъюнктивит развивается в среднем в течение 6 часов после введения лекарственного средства, проявляется резким нарастанием отека слизистой, сильным зудом, жжением. При длительном использовании лекарств также может развиваться аллергический процесс, но он имеет подострое течение, часто с развитием сухости слизистой, чувством «засоренности» глаз, непостоянным зудом.
При весеннем аллергическом конъюнктивите, так называемом весеннем катаре, выходя на яркое солнышко, дети жалуются на светобоязнь и слезотечение. Это связано с повышенной чувствительностью организма к УФ лучам.
Конъюнктивиты новорожденных
Отдельно нужно обратить внимание на гонококковые и хламидийные коньюнктивиты, развивающиеся у новорожденных детей. Заражение происходит при прохождении через родовые пути матерей, страдающих гонореей или хламидиозом.
Хламидийный конъюнктивит (паратрахома) развивается на 5-12 сутки жизни ребенка, проявляется острым началом, слизистым или гнойным отделяемым, возникает часто на фоне врожденных пневмоний.
В настоящее время все женщины должны проходить обязательное обследование в женской консультации и при выявлении инфицирования активно лечить заболевание. Всем новорожденным детям проводят профилактический туалет глаз с использованием раствора борной кислоты и закапывают 1% раствор нитрата серебра.
Такие коньюнктивиты новорожденных, как гоннобленнорея и паратрахома лечатся сначала в родильных домах, а в тяжелых случаях, ребенка могут перевести в специализированное отделение для проведения дальнейшего лечения.
Диагностика
Распознать конъюнктивит у ребенка может каждый родитель, воспитатель или учитель. Важно своевременно принять меры по уточнению диагноза для правильного выбора лекарственной терапии. Быстрое распространение конъюнктивита в коллективе диктует необходимость изоляции заболевшего ребенка и проведения мер по обработке предметов обихода, которыми пользовался ребенок.
Поставить диагноз конъюнктивита может только квалифицированный врач-офтальмолог на основании жалоб, клинической картины, инструментального обследования и лабораторных методов диагностики. Для выделения возбудителя и определения его чувствительности к лекарственным препаратам проводят посев отделяемого из глаза. Анализ крови позволит определить наличие аллергической предрасположенности у ребенка. Кожные пробы и иммунологическое исследование позволяет выявить аллергены, к которым у ребенка есть аллергия.
Но еще до обращения к врачу родители должны знать, как помочь ребенку, как облегчить его состояние. Важно уметь оказать первую помощь ребенку при попадании в глаз песка, грязи, пыли. Эти мероприятия могут предотвратить развитие бактериального конъюнктивита у ребенка. Важно знать меры профилактики и ухода за глазами ребенка во время вирусных инфекционных заболеваний.
Общие принципы лечения конъюнктивитов у детей:
Туалет глаз необходимо проводить ватными тампонами с использованием настоя ромашки, крепкого чая, фурациллина или раствора борной кислоты. Каждый глаз обрабатывается отдельно в направлении от наружного угла глаз к внутреннему. Необходимо следить за тем, чтобы отделяемое из одного глаза не попало в другой. Целью обработки является удаление выделений из глаза и предотвращение распространения инфекции. Засохшие корочки нужно удалять очень аккуратно, сначала наложив примочку на несколько минут, чтобы корочки стали мягче и не травмировали края век. Проводить очистку следует несколько раз в день в зависимости от интенсивности выделений и тяжести состояния глаз. В среднем рекомендуемая частота процедур от 6-8 раз в день в начале заболевания до 3-4 раза в день при стихании процесса
При бактериальных конъюнктивитах начинают лечение с закапывания антибактериальных капель. До получения результатов посева с чувствительностью к различным препаратам обычно назначают антибиотики широкого спектра действия. Пока возбудитель неизвестен используют 0,01% раствор Мирамистина, 20% раствор Сульфацил-натрия, 0,25% раствор Левомицетина.
При подозрении на вирусный конъюнктивит рекомендуется использовать противовирусные препараты. Издавна применяют раствор Интерферона лейкоцитарного человеческого по 4000Ед/мл или Полудана каждые 2 часа. В виде мазей рекомендуется использовать, например, 0,25% Оксолиновую мазь. В этом случае антибиотики не только не дают эффекта, но и могут ухудшить состояние глаз, вызвав аллергическую реакцию. Их назначают только в случае присоединения вторичной бактериальной инфекции.
После уточнения причины и получения результатов посева врач может изменить лечение, назначив те лекарственные средства, к которым чувствителен данный возбудитель. Арсенал таких средств в настоящее время достаточно велик.
Выявление аллергии требует всестороннего обследования ребенка, включающего общие анализы крови, иммунологические исследования, выявление дисбактериоза, хронических очагов инфекции, паразитарных инвазий. В случае появления у ребенка аллергического конъюнктивита следует провести кожные аллергические пробы, которые позволят определить, какой аллерген вызывает у ребенка реакцию. Лучший способ лечения аллергий – исключение контакта пациента с аллергеном.
Детям с повышенной чувствительностью к УФ лучам следует использовать солнцезащитные очки, сократить время пребывания на ярком солнце, ограничить время воздействия прямыми солнечными лучами. В весеннее-летнее время применяют десенсибилизирующие препараты 2% раствор Лекролин, 0,1% раствор Аломид. На ночь можно закладывать мазь, например, Гидрокортизон 0,5%. Препараты, содержащие гормональные компоненты применяют с большой осторожностью, так как они снижают сопротивляемость к инфекции, вызывают привыкание и могут привести к ухудшению состояния в случае резкой отмены лечения. Для снижения риска присоединения вторичной инфекции желательно использовать комбинированные препараты, например, Максидекс. Учитывая высокий риск побочных эффектов, лечение глюкокортикоидными средствами проводится строго по назначению врача.
Наиболее эффективным способом лечения поллинозов является проведение специфической гипосенсибилизации. В период полного отсутствия проявлений заболевания пациенту предлагается провести введение пыльцевых аллергенов в низких дозах. Это позволяет «подготовить» организм к следующей «встрече» с аллергеном. В период обострения используют антигистаминные средства местного и общего действия. Начинать терапию необходимо не менее чем за 2 недели до начала цветения предполагаемого аллергена, продолжать весь период цветения и еще, как минимум 2 недели после окончания цветения.
В случае развития острой лекарственной аллергии следует немедленно отменить лекарственный препарат, вызвавший реакцию. Назначаются противоотечные и десенсибилизирующие средства (тавегил, кларитин) В тяжелых случаях в глаза закапываются кортикостероидные растворы.
Если все же с малышом случилась беда, и он заболел конъюнктивитом, обязательно проконсультируйтесь с врачом. Выполняйте назначения и обратитесь за повторной консультацией для того, чтобы быть уверенным, что заболевание прошло бесследно!