что делать если опух подбородок
Воспаление лимфоузлов на подбородке
Содержание:

Лимфоузлы — периферические органы лимфосистемы. Они выполняют функции биологического фильтра. Проходя через их ткани, лимфа поступает в разные части тела и внутренние органы.
Если лимфоидная структура увеличилась, значит, есть воспалительный процесс. Нужно как можно скорее выяснить, с какими функциональными нарушениями он связан. Это позволит составить эффективный лечебный план и предотвратить развитие тяжелых осложнений.
Возможные причины
Лимфосистема — основа иммунитета. Она не дает распространяться патологическим микроорганизмам, блокирует протекание многих болезненных процессов. При различных заболеваниях лимфоциты начинают активно размножаться, чтобы замедлить воспаление. Тогда лимфоузлы увеличиваются.
Среди самых распространенных инфекционных причин:
Среди факторов неинфекционной природы, приводящих к появлению неблагоприятного симптома:
Стоматологические причины воспаления лимфоузлов на подбородке
Так как очень часто в своей работе стоматологи сталкиваются с огромными лимфатическими узлами у пациентов, остановимся более подробно на заболеваниях, вызывающих этот симптом:
Это далеко не все стоматологические состояния, при которых воспаляются лимфоузлы под подбородком. В медицинской практике таких диагнозов гораздо больше. Это лишний раз доказывает, что самостоятельно больной не сможет понять, почему у него опухла подчелюстная зона.
Как понять, что проблема в лимфоузлах
Среди симптомов, указывающих на поражение лимфатических узлов:
В случае развития гнойного процесса кожа в зоне воспаления приобретает красный цвет и становится очень горячей на ощупь. Дополнительно могут проявляться симптомы, характерные для того заболевания, которое спровоцировало нарушение.
Диагностические мероприятия
Обнаружить проблему очень просто — врачу достаточно ощупать область под подбородком и внимательно осмотреть ее. Чтобы установить точную причину болезни, нужно:
Если доктор заподозрит онкологию, больного направляют на компьютерную или магнитно-резонансную томографию, пункционную биопсию. Эти диагностические мероприятия позволяют поставить верный диагноз и подобрать адекватное лечение.
Как лечат лимфоузлы

Если лимфоузлы увеличились из-за определенного стоматологического недуга, проводится его поэтапное лечение. Практически сразу после этого проблема повышенной выработки лимфоцитов исчезает сама собой.
Крайне важно, чтобы пациент не грел лимфатический узел и не делал никакие компрессы, если это не назначил ему врач. Такие действия могут усугубить ситуацию и привести к развитию опасных для здоровья осложнений.
Профилактические меры
Никто не застрахован от описываемой проблемы. Но существуют способы, которые минимизируют риск ее возникновения. Среди них:
Заботьтесь о своем здоровье, и риск увеличения лимфоузлов будет сведен к минимуму.
Что такое периостит челюсти? Причины возникновения, диагностику и методы лечения разберем в статье доктора Козлова И. В., стоматолога-хирурга со стажем в 38 лет.
Определение болезни. Причины заболевания
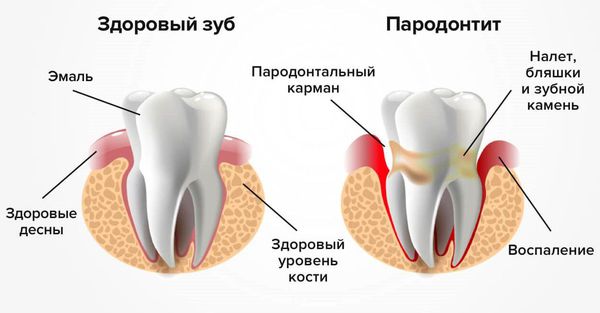
Периостит челюсти — это воспаление надкостницы (периоста) тела челюсти и альвеолярных отростков, в которых расположены зубы. Это один из наиболее распространённых воспалительных процессов челюстно-лицевой области.
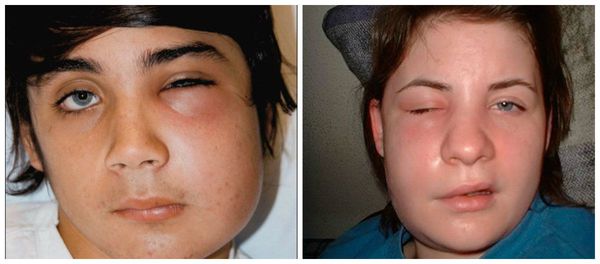
В народе это заболевание называют «флюс» из-за таких характерных симптомов, как асимметрия лица за счёт отёка мягких тканей.
Причиной возникновения периостита могут быть различные воспалительные процессы одонтогенного происхождения, то есть происходящие от зубов.
Нужно отметить, что любое удаление зуба либо операция в полости рта может спровоцировать такое осложнение, как периостит, если состояние иммунитета и реактивность организма в силу различных факторов способствуют этому.
Ослабленный иммунитет и нарушение регенеративных способностей организма при некоторых хронических и острых общих заболеваниях могут способствовать возникновению периостита при наличии хронических воспалительных процессов в полости рта. Различные внешние факторы, такие как переохлаждение, тоже могут стать толчком к развитию воспаления.
Симптомы периостита челюсти
Основными симптомами заболевания являются:
Патогенез периостита челюсти
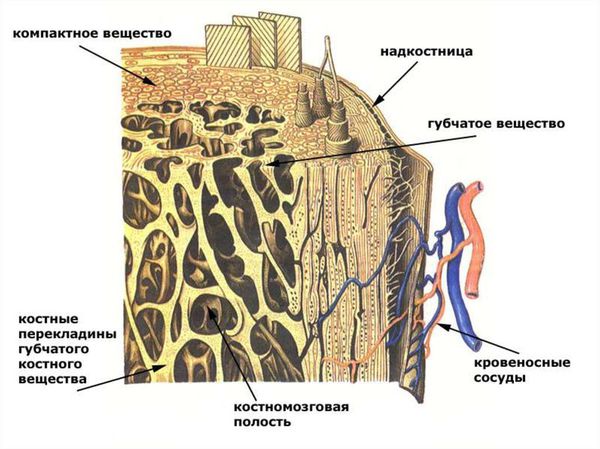
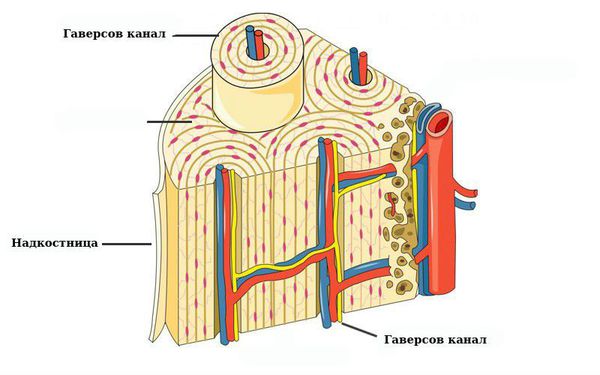
Чтобы понять смысл данной патологии, необходимо рассмотреть анатомию среза челюстной кости. Кость челюсти на срезе представляет собой неоднородную структуру: по периферии она очень плотная, имеет иногда тонкую, иногда, наоборот, очень толстую стенку (хирурги подразделяют кость на несколько типов в зависимости от присущей человеку с рождения структуре костной ткани, которая определяется индивидуальной анатомией организма). Эта стенка состоит из так называемого компактного костного вещества. Внутрь от компактного вещества кость построена из ряда тонких, соединённых со стенкой и между собой костных перекладинок, которые напоминают губку, вследствие чего такая структура и называется губчатым костным веществом.
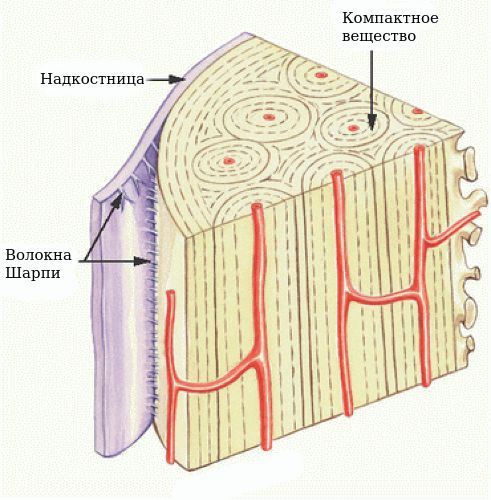
Периост, или надкостница, — это тонкий слой соединительной ткани, покрывающий наружную поверхность кости во всех местах, кроме суставов, которые защищены суставным хрящом. Основной функцией надкостницы является питание, кровоснабжение и регенерация кости. В отличие от самой кости она имеет нервные окончания, что делает её очень чувствительной к любым повреждениям, содержит множество сосудов и обеспечивает питание костей.
Надкостница соединена с костью сильными коллагеновыми волокнами — волокнами Шарпи (коллагеновые волокна, которые проникают в кость наружного слоя и внутренних пластинок кости).
Наружный слой надкостницы содержит адвентиции (плотные волокна, образующие основу). В этом слое расположены сплетения сосудов, которые через гаверсовы каналы (трубчатые полости внутри кости) проникают в глубокие слои костей.
Внутренний слой состоит из коллагеновых и эластических волокон, содержит фибробласты (клетки, производящие каркас организма) и клетки-предшественники, которые развиваются в остеобласты (созидатели кости) и остеокласты (разрушители кости) — клетки, ответственные за перестроение и рост кости.
После повреждения кости (перелома) клетки-предшественники также трансформируются в остеобласты и хондробласты (клетки, производящие хрящевую ткань), которые необходимы для процесса регенерации. Активное кровоснабжение и большое количество стволовых клеток служит одной из причин развития воспалительного процесса в периосте, ткани осуществляющей барьерную функцию.
Формирование абсцесса под надкостницей связано не с поступлением гноя из других областей, а с возникновением собственного очага под влиянием патогенных микроорганизмов, токсинов и продуктов распада тканей. При исследованиях с помощью внутрикожных проб была установлена высокая сенсибилизация организма больного к возбудителям в очаге воспаления как ответ на действие бактериальных аллергенов.
Вследствие отёка при развитии воспалительного процесса в надкостнице наблюдается её утолщение и разволокнение, затем отслоение от кости. При микроскопии обнаруживаются многочисленные лейкоциты и участки кровоизлияний вследствие нарушения кровообращения (застоя) в сосудах. Экссудат ( скопление жидкости) с токсинами, микробами и скоплениями лейкоцитов отслаивает и расплавляет внутренний слой надкостницы, образуя очаг гнойного экссудата.
По мере объединения множества очагов происходит дальнейшее отслаивание периоста и расплавление тканей, пока не произойдёт опорожнение гнойника на 5-6 день через распавшуюся слизистую в полость рта. Иногда вследствие воспалительного процесса в надкостнице может происходить резорбция (разрушение) подлежащей кости и образование в ней дефектов.
Из-за нарушения кровоснабжения, вызванного отслойкой периоста, может происходить некроз (омертвение) участков кости с образованием секвестров (участков омертвевшей ткани, отделившейся от здоровой) и переход процесса в остеомиелит (воспаление костного мозга).
У молодых и здоровых людей наблюдается периостальное новообразование кости по периферии воспаления в надкостнице.
Классификация и стадии развития периостита челюсти
Периоститы классифицируются по патогенезу:
Данная классификация влияет в основном на тактику лечения периостита (имеется в виду причинный зуб) и практически не влияет на клиническую картину заболевания, поскольку независимо от источника развивается оно во всех случаях сходным образом.
По характеру течения и продолжительности:
Некоторые авторы делят острый одонтогенный периостит на две формы:
Существуют и другие классификации, основанные на гистологии, морфологии, патогенезе заболевания. Они интересны лишь с научной точки зрения узкого специалиста, но никак не отражаются на тактике лечения пациента.
Осложнения периостита челюсти
Осложнения периостита в большей мере обусловлены локализацией воспалительного процесса, поскольку нередко воспаление надкостницы распространяется на соседствующие клетчаточные пространства и перетекает в более опасный процесс — флегмону (обширное, разлитое воспаление жировых пространств между мышцами). Таким образом при локализации периостального абсцесса в области нижней челюсти с большой вероятностью можно ожидать развития воспаления в области дна полости рта, крыловидно-челюстном, подьязычном пространстве и т. п.
При распространении воспаления на клетчаточные пространства, окружающие жевательные мышцы и глотку, появляются соответствующие симптомы: боль при глотании и открывании рта, ограничение открывания рта. Резко ухудшается общее состояние больного, поскольку нарастает интоксикация организма.
В некоторых случаях периостальный очаг, расплавляя ткани, самостоятельно опорожняется через свищевой ход либо через десневую борозду (щель между десной и зубом). Это возможно при расположении периостита поверхностно в передне-боковых отделах. При локализации очага в области жевательных зубов вероятность осложнений гораздо выше.
Диагностика периостита челюсти
В большинстве случаев клиническая картина и симптомы периостита настолько очевидны, что трудностей с постановкой диагноза не возникает.
Уже из анамнеза зачастую можно выявить причины возникновения заболевания: пациент обычно описывает клиническую картину развития периодонтита, либо упоминает уже проводимое лечение у стоматолога.
В подавляющем большинстве случаев легко диагностировать причинный зуб и наличие инфильтрата, а в поздних случаях — абсцесса под надкостницей, без дополнительных методов обследования. Характерный вид таких пациентов с асимметрией лица и выбухающей слизистой по переходной складке вкупе с быстрым развитием клинической картины за сутки, а то и меньше, вряд ли затруднят врача при постановке диагноза.
В анализах крови, как правило, обнаруживается лейкоцитоз (повышение числа лейкоцитов) и увеличенная СОЭ (скорости оседания эритроцитов), что характерно для любого воспалительного процесса. Стоит отметить, что обычно нет необходимости и времени на проведение лабораторных анализов.
Окончательный диагноз ставится после сбора анамнеза, осмотра пациента и рентгеновского исследования. Обычно выполняется прицельный снимок на визиографе. Если клиника располагает необходимым оборудованием, снимок выполняют на ортопантомографе или компьютерном томографе: в этом случае диагностика будет детальней и прогноз в отношении причинного зуба точнее.
Дифференциальный диагноз проводится с обострением хронического периодонтита, при котором нет поднадкостничного гнойного очага, отсутствует симптом флюктуации (ощущения наличия очага жидкости в напряжённых отёком тканях) и имеется лишь покраснение слизистой и небольшой отёк в проекции корня. Хотя при отсутствии адекватного лечения обострившийся хронический периодонтит может перерасти в периостит.
Дифференциальную диагностику проводят и с новообразованиями, дающими визуально картину выбухания слизистой. Но анамнез и пальпаторное обследование новообразования сразу же дают повод предположить наличие опухоли. Новообразование не может появиться за 2-3 дня и давать выраженную боль при пальпации, характерную для периостита.
Лечение периостита челюсти
Лечение периостита всегда хирургическое, если отступить от этого правила, то есть серьёзная опасность перетекания ограниченного очага воспаления в более опасную — разлитую форму, которая потребует иной тактики лечения и зачастую госпитализации пациента.
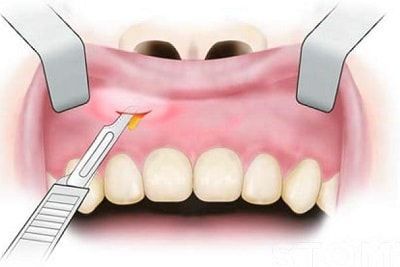
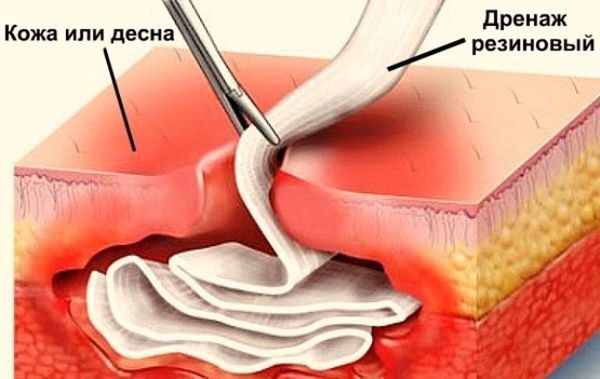
Лечение периостита стандартно и заключается в устранении очага первичного воспаления и эвакуации гноя, т. е. удалении причинного зуба (в случаях неблагоприятного прогноза лечения) и хирургическом вскрытии очага на всю его ширину с последующим дренированием.
Процедуру обычно проводят под местной анестезией, в некоторых случаях показана медикаментозная седация, не исключено и проведение наркоза. Нужно понимать, что введение анестетика в напряжённые экссудатом (скоплением жидкости) ткани — процедура крайне болезненная, поэтому в методике обезболивания перед периостотомией (вскрытием гнойника) есть своя специфика: предпочтительна проводниковая анестезия (вид обезболивания, когда нерв блокируется до участка операции) с последующим локальным обезболиванием, проводимым тонкой иглой поверхностно, без погружения иглы в абсцесс.
Больной зуб необходимо удалить в случае неблагоприятного терапевтического прогноза: наличие больших очагов деструкции кости, некорректное ранее проведённое лечение каналов, повлекшее их перфорацию или закупорку отломком инструмента и т. п. В случаях благоприятного прогноза проводят эндодонтическое лечение, которое подразумевает удаление из каналов распада пульпы, соответствующую механическую и медикаментозную обработку каналов специальным инструментом и мощными антисептиками для устранения в них инфекции с последующей временной пломбировкой препаратами кальция и временной пломбировкой зуба. Очень важен последующий рентгенологический контроль с целью подтверждения эффекта от проведённой терапии каналов: очаг деструкции в кости должен уменьшиться и в дальнейшем исчезнуть.
Для эвакуации гноя производится периостотомия (рассечение слизистой и надкостницы) на всю длину инфильтрата по переходной складке.
При отсутствии противопоказаний назначается антибактериальная терапия (в большинстве случаев полусинтетические пенициллины) и НПВП (нестероидные противовоспалительные средства). В случае выраженного отёка назначают десенсибилизирующие препараты. Обязательно и назначение анальгетиков либо их непосредственное внутримышечное введение после операции, поскольку в первые часы после лечения, когда заканчивается действие анестетика, проявляется выраженная болевая симптоматика. Имеет смысл и локальное охлаждение льдом области инфильтрата в течение нескольких часов для уменьшения кровотечения и отёка. Время охлаждения необходимо назначать руководствуясь субьективными ощущениями пациента, а не конкретным временным промежуткам.
Практически всегда данное лечение приводит к положительному результату: уже через несколько часов пациент испытывает облегчение, снижение болевых ощущений и отёка. Хотя инфильтрат в виде умеренно болезненного уплотнения будет сохраняться в течение нескольких дней.
Необходим повторный визит на следующий день для подтверждения результатов проведённого лечения и возможного удаления дренажа, если отсутствуют выделения из раны. В дальнейшем пациент наблюдается у врача 3-5 дней, вполне правомерна выдача листа нетрудоспособности на этот период. После исчезновения выраженных симптомов воспаления приступают к продолжению лечения причинного зуба.
В редких случаях, например, при разрезе недостаточной длины либо при выпадении дренажа и слипания краёв раны, лечение может осложниться из-за задержки эвакуации остатков гноя из очага. В этих случаях следует расширить разрез и обеспечить опорожнение введением дренажа.
Прогноз. Профилактика
С профилактикой всё достаточно просто: вовремя выявлять и лечить пульпиты и периодонтиты, удалять дистопированные (аномально расположенные) и ретинированные (непрорезавшиеся в виду дефицита места в челюсти) восьмые зубы в случаях клинического проявления воспалительных процессов вокруг них. Важно донести до пациента мысль о возможности возникновения серьёзного воспалительного процесса в надкостнице в случае игнорирования рекомендаций врача по санации полости рта.
Боль в подбородке
Боль в подбородке возникает при травматических повреждениях, локальных гнойных процессах, невралгии тройничного нерва, атипичной прозопалгии. У пациентов со стоматологическими патологиями и миозитом шейных мышц имеет иррадиирующий характер. Может быть острой, тупой, постоянной, кратковременной, нарастающей, слабой, интенсивной, ноющей, дергающей, распирающей, простреливающей. Причину симптома устанавливают по данным опроса, общего и стоматологического осмотра, дополнительных исследований. Лечение проводят с использованием анальгетиков, антибиотиков, антиконвульсантов и других препаратов. По показаниям осуществляют операции.
Почему болит подбородок
Травматические повреждения
Наиболее распространенной травматической причиной симптома является ушиб. Возникает в результате драки или падения. Проявляется умеренной, постепенно стихающей локальной болью, отеком. Возможно образование кровоизлияний или гематомы. Открывание рта не затруднено или незначительно ограничено, все проявления исчезают спустя 1-2 недели. Гематомы, как правило, рассасываются самостоятельно, вскрытие требуется очень редко.
Срединные, ментальные и боковые переломы тела нижней челюсти становятся следствием интенсивного травматического воздействия: фронтального удара, ДТП, падения тяжелых предметов на лицо. Боль очень резкая, интенсивная, незначительно снижается с течением времени. На коже образуются гематомы и кровоподтеки. На слизистой появляются кровоизлияния, при открытом переломе развивается кровотечение. Быстро нарастает припухлость. Наблюдаются ступенчатость зубного ряда, подвижность и, нередко, – вывихи зубов.
Гнойные процессы
Из-за особенностей кожи, повышенной жирности этой зоны лица, возможных загрязнений и контактов с механическими раздражителями подбородок является излюбленной локализацией поверхностных и глубоких пиодермий:
Аденофлегмона подбородка не является пиодермией, развивается вследствие нагноения подподбородочных лимфоузлов после стоматологических операций (например, удаления зуба), при регионарном лимфадените различного генеза. Патология проявляется прогрессирующим болевым синдромом распирающего, дергающего характера. На подбородке образуется плотная припухлость, быстро распространяющаяся на близлежащие зоны. Пальпация резко болезненна. Отмечается тяжелая интоксикация.
Остеомиелит в данной анатомической зоне имеет посттравматический характер, поражает тело нижней челюсти при открытых переломах, глубоких ранах с последующим нагноением, распространении локальных гнойных процессов на твердые структуры. При хорошем дренировании боли умеренные. Усиливаются при вовлечении кости, сопровождаются нарастанием отека и гиперемии краев раны. При отсутствии пути для оттока гноя боль быстро становится невыносимой, дополняется выраженным интоксикационным синдромом.
Невралгия тройничного нерва
Боли в подбородке появляются при вовлечении третьей ветви тригеминального нерва, распространяются на нижнюю губу, нижнюю челюсть, десну, слизистую рта. Болевые пароксизмы кратковременные, но чрезвычайно интенсивные, напоминают электрические разряды, возникают один за другим, вынуждают пациентов замирать без движения. В качестве провоцирующих факторов невралгии выступают бритье, разговор, смех, жевание, действие холода.
Стоматологические патологии
Отраженные одонтогенные боли в подбородке обнаруживаются при поражении 1 премоляра, клыка и резцов. Обусловлены распространением импульсов по вегетативным нервным волокнам в соответствующую зону Захарьина-Геда. Могут быть ноющими, сверлящими, тянущими, простреливающими. Иногда развиваются при отсутствии болезненных ощущений в области поражения. Провоцируются удалением зубов, хирургическими операциями, пульпитом.
Атипичная лицевая боль
Подбородок является одной из возможных локализаций атипичной прозопалгии. Боль глубокая, ноющая, тупая, изнуряющая. Иногда – мучительная, но чаще средней интенсивности. Волнообразная, беспокоит часто или постоянно, усиливается под действием внешних раздражителей, у многих больных исчезает по ночам. Нередко сочетается с лицевой болью иных локализаций, мигренями, болезненными ощущениями в спине.
Другие причины
Иррадиирующие боли в подбородке могут беспокоить при миозите шейных мышц. Появляются после переохлаждения, локализуются по передней поверхности шеи, откуда распространяются кверху на подбородок и книзу на надплечья. Могут быть тупыми или стреляющими, усиливаются при физической нагрузке. У больных шилоподъязычным синдромом боль односторонняя, тупая, возникает под челюстью, отдает в подбородок, ВНЧС, ухо, корень языка. При поворотах головы, кашле становится колющей, резкой. Постепенно прогрессирует. Дополняется дисфагией, ощущением инородного тела в горле.
Диагностика
Причину болевого синдрома устанавливает челюстно-лицевой хирург. По показаниям пациентов осматривают невролог, дерматолог, другие специалисты. В ходе беседы врач уточняет, как долго беспокоят боли, после чего появились, как развивалось заболевание, какими другими симптомами сопровождалось. В процессе осмотра выявляют локальные изменения (гематомы, кровоподтеки, покраснение, отек, наличие инфильтрата), оценивают общее состояние на предмет синдрома интоксикации.
Стоматологический осмотр необходим при подозрении на одонтогенные болевые ощущения. Помогает обнаружить причинный зуб, альвеолит лунки удаленного зуба и пр. При поверхностных пиодермиях рекомендована дерматоскопия для определения глубины поражения. Для уточнения диагноза назначаются:
Лечение
Консервативная терапия
Перечень лечебных мероприятий определяется характером патологии:
Хирургическое лечение
Пациентам с болями в подбородке могут быть показаны следующие операции: