что делать если одна грудина больше другой у мужчин спорт
Деформации грудной клетки
Деформации грудной клетки
Деформации грудной клетки встречаются у 2% людей. Изменения (дефекты) в костных и хрящевых тканях снижают как опорную функцию грудной клетки, так и необходимый объем подвижности. Деформации грудной клетки (грудины и ребер) являются не только косметическим дефектом и вызывают не только психологические проблемы, но и довольно часто приводят к нарушению функции органов грудной клетки (сердечно-сосудистой системы и дыхательной системы).
Причины
Причины деформации грудной клетки могут быть как врожденными, так и приобретенными. Основные причины следующие:
В клинической практике чаще всего встречаются воронкообразная деформация грудной клетки и килевидная деформация.
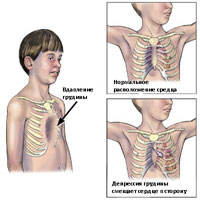
Воронкообразная деформация грудной клетки (впалая грудь)
Воронкообразная деформация грудной клетки (впалая грудь) на сегодняшний день является наиболее распространенной деформацией грудной клетки и встречается в 1 случае из 400 новорожденных. Килевидная деформация, как вторая наиболее распространенная форма деформации, встречается в 5 раз реже, чем воронкообразная грудная клетка.
Этиология развития воронкообразной деформации
Существует несколько теорий, объясняющих развитие этой деформации, но до конца этиология остается неясной. Некоторые авторы считают, что развитие воронкообразной деформации может быть связано с чрезмерно быстрым ростом реберного хряща, который вытесняет грудину кзади. Аномалии диафрагмы, рахит, или повышенное внутриматочное давление также предположительно способствуют смещению задней части грудины. Частое ассоциация воронкообразной деформации с другими заболеваниями опорно-двигательного аппарата, такими как синдром Марфана, дает возможность предполагать, что в определенной степени деформации обусловлены аномалиями соединительной ткани. Генетическая детерминированность встречается также у 40% пациентов с килевидной деформацией.
Клинические проявления
Воронкообразная грудная клетка может проявляться как в виде небольшого дефекта, так и выраженного дефекта, при котором грудина доходит почти до позвонков. Возникновения дефекта является результатом 2 факторов: (1) степенью задней ангуляции грудины и степенью задней ангуляции реберного хряща в зоне прикрепления ребер к грудине. Если же, кроме того имеются дополнительно ассиметрии грудины или хрящевые ассиметрии, то в таком случае оперативное лечение становится более технически сложным.
Воронкообразная деформация возникает, как правило, при рождении или вскоре после рождения. Деформация часто прогрессирует, и глубина вдавления увеличивается по мере роста ребенка. Впалая грудь чаще встречается у мужчин, чем у женщин, в соотношении 6:1 Впалая грудь может сочетаться с другими врожденные аномалиями, включая аномалии диафрагмы. У 2% пациентов, впалая грудь связана с врожденными аномалиями сердца. У пациентов с характерным габитусом тела, можно предположить диагноз синдром Марфана.
Существует несколько методов количественной оценки тяжести деформации при воронкообразной груди, которые обычно включает измерения расстояния от грудины к позвоночнику. Возможно, наиболее часто используемым методом является метод Халлера, который использует отношение поперечного расстояния до переднезаднего расстояния, полученные на основании КТ. В системе Haller, оценка 3,25 или выше свидетельствует о тяжелом дефекте, который требует хирургического вмешательства.
Воронкообразная грудь вообще не оказывает особого физиологического воздействия на младенцев или детей. Некоторые дети испытывают боль в области грудины или реберного хряща, особенно после интенсивных нагрузок. У других детей возможно сердцебиение, что может быть связано с пролапсом митрального клапана, который обычно имеет место у пациентов со впалой грудью. Некоторые пациенты могут чувствовать шум движения крови, который связан с тем, что легочная артерия находится близко к грудине и во время систолы пациент может отмечать шум выброса крови.
Иногда у пациентов с воронкообразной грудью встречается астма, но отмечено что деформация не оказывает явного влияния на клиническое течение астмы. Воронкообразная деформация оказывает влияние на сердечно-сосудистую систему и наблюдения показали, что после оперативной коррекции деформации происходит значительное улучшение функций сердечно-сосудистой системы.
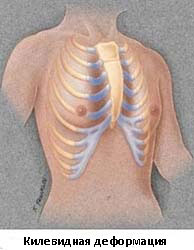
Килевидная деформация
Килевидная деформация является второй наиболее распространенной врожденной деформацией грудной стенки. Pectus carinatum составляет примерно 7% всех деформаций передней грудной стенки. Она чаще встречается у мальчиков, чем у девочек (соотношение 4:1). Как правило, эта деформация имеется уже при рождении и имеет тенденцию к прогрессированию по мере роста ребенка. Килевидная деформация представляет собой выпячивание грудной клетки и фактически представляет собой спектр деформаций, которые включают костохондральный хрящ и грудину. Изменения в костнохондральном хряще могут быть как односторонними, так и двухсторонними. Кроме того, выпирание грудины может быть как большим, так и незначительным. Дефект может быть асимметричным, вызывая ротацию грудины с депрессией с одной стороны и выпиранием с другой стороны.
Этиология
Патогенез килевидной деформации, также как и воронкообразной деформации не ясен. Высказывалось предположение, что это результат избыточного разрастания ребер или остеохондральных хрящей. Существует определенная генетическая детерминированность килевидной деформации. Так в 26% случаев отмечено наличие семейного анамнеза этой формы деформации. Кроме того в 15 % случаев килевидная деформация сочетается со сколиозом, врожденными пороками сердца, синдромом Марфана или другими заболеваниями соединительной ткани.
Клинические проявления
Килевидную деформацию можно разделить на 3 различных типа деформаций.
Симптомы при килевидной деформации чаще встречаются у подростков и могут быть в виде сильной одышки, возникающей при минимальной нагрузке, снижение выносливости и появление астмы. Происходит это вследствие того, что экскурсия стенки грудной клетки ограничена из-за фиксированного переднезаднего диаметра грудной клетки, что приводит к увеличению остаточного объема, тахипноэ, и компенсационной диафрагмальной экскурсии.
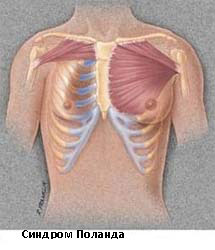
Синдром Поланда
Синдром Поланда назван в честь Альберта Поланда, который впервые описал этот вид деформации грудной клетки в результате наблюдений в школе и относится к спектру заболеваний, которые связаны с недоразвитием грудной стенки. Этот синдром включает аномалии развития большой грудной, малой грудной мышц, передней зубчатой мышцы, ребер, и мягких тканей. Кроме того, может наблюдаться деформация руки и кисти.
Заболеваемость синдромом Поланда составляет примерно 1 случай на 32 000 родившихся детей. Этот синдром в 3 раза чаще встречается у мальчиков, чем у девочек, и у 75% пациентов поражается правая сторона. Существует несколько теорий относительно этиологии этого синдрома, которые включают в себя аномальную миграцию эмбриональной ткани, гипоплазию подключичной артерии или внутриутробной травмы. Тем не менее, ни одна из этих теорий не доказало свою состоятельность. Синдром Поланда редко ассоциирован с другими заболеваниями. У некоторых пациентов с синдромом Поланда встречается лейкемия. Существует определенная ассоциация этого синдрома с синдромом Мебиуса (односторонний или двусторонний паралич лицевого нерва, отводящего глазного нерва).
Симптомы синдрома Поланда зависят от степени дефекта и в большинстве случаев это косметические жалобы. У пациентов с наличием значительных костными дефектов, могут быть выбухания легкого, особенно при кашле или плаче. У некоторых пациентов возможны функциональные нарушения и дыхательные нарушения. Легкие сами по себе не страдают при этом синдроме. У пациентов со значительными дефектами мышечной и мягких тканей могут стать очевидными снижение толерантности к физическим нагрузкам.
Синдром Жена
Синдром Жена или прогрессирующая дистрофия грудной клетки, которая обусловлена внутриутробным нарушением роста грудной клетки и гипоплазией легких. Этот синдром был впервые описан в 1954 году Женом у новорожденных. И хотя в большинстве случаев такие пациенты не выживают, но в некоторых случаях оперативные методы лечения позволяют таким пациентам жить. Синдром Жена наследуется по аутосомно-рецессивному типу и не было отмечено наличие ассоциации с другими хромосомными нарушениями.
Дефекты грудины
Дефекты грудины можно разделить на 4 типа и все являются редкими: грудная эктопия сердца, шейная эктопия сердца, торакоабдоминальная эктопия сердца и расщепление грудины. Торакальная эктопия сердца представляет собой аномалию расположения сердца вне грудной клетки, и сердце совершенно не защищено плотными костными тканями. Выживаемость пациентов с грудной эктопия сердца очень низкая.Описано только три удачных случая оперативного лечения из 29 операций с этой аномалией.
Шейная эктопия сердца отличается от грудной только локализацией аномального расположения сердца. Как правило, такие пациенты не имеют шансов на выживаемость. У пациентов с торакоабдоминальной эктопией сердце расположены книзу грудины. Сердце покрыто мембраной или тонкой кожи. Смещение сердца вниз является результатом полулунного дефекта перикарда и дефекта диафрагмы. Нередко также бывают дефекты брюшной стенки.
Расщелина грудины является наименее серьезной из 4 аномалий, потому что сердце почти закрыто и находится в нормальном положении. Поверх сердца имеется частичное или полное расщепление грудины, причем частичное разделение встречается чаще, чем полное расщепление. Ассоциации с пороками сердца при этой аномалии встречаются достаточно редко. У большинства детей, расщепление грудины обычно не вызывает особо заметных симптомов. В отдельных случаях, возможны респираторные симптомы в результате парадоксального движения дефекта грудины. Основным показанием для проведения хирургического лечения является необходимость обеспечить защиту сердца.
Диагностика
Диагностика деформаций грудной клетки, как правило, не представляет больших трудностей. На первом плане из инструментальных методов исследования стоит рентгенография, которая позволяет оценить как форму деформации, так и ее степень. КТ грудной клетки позволяет определить не только костные дефекты и степень деформации грудины, но и наличие смещения средостения, сердца, наличие сдавления легкого. МРТ позволяет получить более расширенную информацию, как о состоянии костных тканей, так и мягких тканей и, кроме того, не обладает ионизирующей радиацией.
Функциональные исследования деятельности сердца и легких, такие как ЭКГ, ЭХО- кардиография, спирография позволяют оценить наличие функциональных нарушений и динамику изменений после оперативного вмешательства.
Лабораторные методы исследования назначаются в случае необходимости дифференциации с другими возможными состояниями.
Лечение
Тактика лечения при деформациях грудной клетки определяется степенью деформации и наличия нарушения функций органов дыхания и сердца. При небольшой деформации при воронкообразной грудной клетке или килевидной деформации возможно консервативное лечение – ЛФК, массаж, физиотерапия, дыхательная гимнастика, плавание, применение корсетов. Консервативное лечение не в состоянии исправить деформацию, но позволяет приостановить прогрессирование деформации и сохранить функциональность органов грудной клетки.
При деформации средней и тяжелой степени только оперативное лечение может восстановить нормальную функцию органов грудной клетки.
Использование материалов допускается при указании активной гиперссылки на постоянную страницу статьи.
Все про гинекомастию у мужчин – симптомы, причины, лечение, операция и стоимость
» data-image-caption=»» data-medium-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/08/Все-про-гинекомастию-у-мужчин-–-симптомы-причины-лечение-операция-и-стоимость.jpg?fit=450%2C300&ssl=1″ data-large-file=»https://i2.wp.com/medcentr-diana-spb.ru/wp-content/uploads/2021/08/Все-про-гинекомастию-у-мужчин-–-симптомы-причины-лечение-операция-и-стоимость.jpg?fit=825%2C550&ssl=1″ />
Гинекомастия — это доброкачественное новообразование молочной железы у мужчин. Также может возникать у женщин. Гинекомастия может охватывать не только одну, но и обе стороны. Она отличается от псевдогинекомастии (липомастии), вызванной избыточным весом из-за повышенного производства жировой ткани в области груди.
Гинекомастия не всегда является патологией. Она может возникать естественным путем на определенных этапах жизни у мальчиков или мужчин.
Гинекомастия – что это?
Гинекомастия – увеличение мужской груди по патологическим или естественным причинам до 2 см в диаметре и более.
В этом процессе растет железистая ткань, которая, как и у девочек-подростков, проходит различные стадии развития за счет увеличения уровня гормона эстрогена или дефицита андрогенов.
Врачи различают разные формы гинекомастии в зависимости от их причин. Лечение зависит от того, является ли это физиологическим (новорожденные, половое созревание, старение) или патологическим процессом (лекарства, стероиды).
Во время обычных медицинских осмотров она обнаруживается у 36–57% мужчин.
Гинекомастия – симптомы
Она может возникать на одной или обеих сторонах грудной клетки. Гинекомастия на самом деле является симптомом, а не самостоятельным заболеванием. Причина должна быть найдена, чтобы назначить соответствующую терапию.
Гинекомастия может привести к появлению таких субъективных симптомов, как:
Кроме того, гинекомастия может означать только увеличение размера одной или обеих молочных желез без каких-либо других неудобств. Также могут возникать молочные выделения, увеличение диаметра ареолы сосков.
Гинекомастия в период полового созревания может стать большой психологической травмой.
Гинекомастия – причины
В большинстве случаев основное заболевание, нормальные (физиологические) процессы в организме, лекарственные препараты или психоактивные вещества изменяют соотношение тестостерона (андрогенов) и эстрогенов в организме.
Нормальные уровни гормонов у молодых мужчин:
Нормальный уровень (нг / мл крови)
Когда дело доходит до гинекомастии, соотношение тестостерона и эстрогена намного выше. Ткань груди очень чувствительна к колебаниям мужского гормонального фона и может привести к ее росту.
Важно отделить физиологическую гинекомастию от псевдогинекомастии, потому что при этом заболевании в области груди накапливается жир из-за избыточного веса.
Гинекомастия у новорожденных
Примерно от 60 до 90% новорожденных мальчиков имеют немного увеличенную грудь в первые недели жизни. Однако это временное явление. Оно проходит через несколько недель или месяцев. Дети мужского пола контактируют с материнскими (женскими) гормонами во время беременности и в первые несколько недель жизни.
Эстроген проходит к ребенку через плаценту и грудное молоко. Печень ребенка не может эффективно расщеплять этот гормон в первые недели жизни. Поэтому сначала эстроген оказывает большое влияние на развитие ребенка, и может наблюдаться небольшое увеличение груди.
Мальчики, у которых симптомы сохраняются до второго года жизни, имеют повышенный риск развития пубертатной гинекомастии.
Пубертатная гинекомастия
В период полового созревания у некоторых мальчиков (от 48 до 64%) развивается гинекомастия. И в этом случае виноват измененный баланс половых гормонов. Во время серьезных гормональных изменений в период полового созревания доля женских половых гормонов увеличивается. Это часто односторонняя и асимметричная гинекомастия. Железы могут быть чувствительны к давлению. Симптомы отступают к 18 годам.
Если гинекомастия сохраняется после 18 лет, следует учитывать другую этиологию (различные вещества и пищевые добавки).
Пубертатная гинекомастия часто негативно влияет на самооценку ребенка.
Гинекомастия из-за старения
Встречается более чем у 50% мужчин старше 50 лет.
В пожилом возрасте доля жира в организме увеличивается, а выработка тестостерона снижается. В жировой ткани много фермента ароматазы. Он превращает тестостерон в эстроген. Вместе эти процессы могут стимулировать рост ткани молочной железы. Эта форма роста груди часто усугубляется ожирением.
Наследственная гинекомастия
У некоторых мужчин есть проблемы с производством или обработкой гормонов. Например, ферменты не могут образовывать определенные предварительные стадии мужского полового гормона. Бывает, что оба яичка, являющиеся основными продуцентами тестостерона, отсутствуют.
В таких случаях «мужчины с грудью» присутствуют в семейном анамнезе. Иногда отсутствуют участки ДНК или наблюдается дупликация (женской) Х-хромосомы (синдром Клайнфельтера).
Гинекомастия и хронические заболевания
Гормональный баланс организма может быть нарушен из-за болезни.
Печень, отвечающая за расщепление гормонов, особенно эстрогена, играет здесь особенно важную роль.
При циррозе печени наблюдается избыток женских гормонов, также возникает гинекомастия. Причина гинекомастии при этом заболевании печени неясна и, вероятно, многофакторна.
Почки также могут вызвать гинекомастию. В случае почечной недостаточности нарушение фильтрации также влияет на гормональный баланс или снижение секреции тестостерона. Гемодиализ приводит к частичному снятию гинекомастии, вызванной неправильным питанием.
При эндокринных нарушениях, в частности, гипертиреозе (чрезмерная секреция гормонов щитовидной железы), стимулирующем выработку избыточного эстрогена, может произойти увеличение груди.
При тяжелом недоедании, таком как при анорексии, резко падает уровень тестостерона и печень перестает нормально функционировать. Если после такой фазы голода человек перейдет на обычную диету, то уровень гормонов еще какое-то время будет нарушен, что может привести к гинекомастии. Однако в течение года-двух организм приходит в норму.
Потеря одного или обоих яичек также может изменить соотношение тестостерон – эстроген и привести к гинекомастии.
Гинекомастия и рак
Некоторые опухоли сами по себе производят определенное количество функциональных гормонов, поэтому чрезмерное количество гормонов циркулирует по телу. Иногда это половые гормоны или вещества, которые встречаются только во время беременности. В результате может произойти рост груди и гинекомастия.
Рак груди также может возникать у мужчин. Он встречается реже, чем у женщин, поэтому часто распознается поздно. Гинекомастия, вызванная опухолью, характеризуется возникновением острой и односторонней боли и чувства напряжения.
Гинекомастия – таблетки, психоактивные вещества, косметика
Очень частой причиной гинекомастии является внешнее поступление гормонов или веществ, влияющих на гормональный баланс. Кроме того, некоторые сердечные препараты, антибиотики или антидепрессанты изменяют соотношение гормонов.
Если врач осматривает пациента с гинекомастией, он должен изучить возможное злоупотребление психоактивными веществами (марихуана, героин), потому что оба при длительном употреблении приводят к гинекомастии. Даже обильное и продолжительное употребление алкоголя может стать причиной гормонального нарушения и гинекомастии.
Гинекомастия – диагностика
Самым важным инструментом врача при гинекомастии является собеседование с пациентом. Гинекомастия чаще всего возникает при приеме лекарств или психоактивных веществ. С другой стороны, это может быть естественный процесс во время полового созревания. Таким образом, у мальчиков младше 15 лет дополнительная диагностика обычно не требуется.
Важным этапом диагностики является пальпация – метод исследования путем прикосновения к части тела. Таким образом, врач может отличить железистую ткань от простой жировой ткани и оценить, есть ли аномальный рост ткани молочной железы.
Ее следует отличать от псевдогинекомастии, которая имеет более мягкую консистенцию и встречается у мужчин с избыточным весом.
Обследование лучше всего проводить в положении лежа на спине, скрестив руки под головой. У пациентов с гинекомастией пальпируется мягкая эластичная ткань, сгруппированная по консистенции, расположенная концентрически вокруг ареолы.
Бывает, что врачи назначают дополнительное ультразвуковое обследование. Оно важно для понимания и оценки участков производства гормонов.
Кроме того, врач может назначить анализы:
Рентген грудной клетки или компьютерная томография также могут быть полезны при определенных типах гинекомастии или при подозрении на опухоль. Односторонняя гинекомастия с твердыми тканями увеличивает подозрение на рак груди, поэтому маммография необходима.
Хромосомный анализ может доказать генетическое заболевание.
Однако из-за стоимости этот тест выполняется только в том случае, если есть дополнительные доказательства в поддержку генетики.
Гинекомастия – лечение
Лечение гинекомастии зависит от причины заболевания. Часто это временное явление, не требующее лечения. Если причина известна и излечима, то предпринимается попытка исправить гормональный баланс:
Если это вызвано лекарствами, по возможности их применение следует прекратить.
Гинекомастия – хирургия
Операция проводится под местной или общей анестезией. Решение принимают пациент и анестезиолог. Объем и ожидаемая продолжительность процедуры также играют важную роль. Операция длится час-полтора, но пациент должен, в зависимости от вида анестезии, явиться в больницу накануне.
Хирургия гинекомастии обычно выполняется пластическим хирургом. Это небольшой разрез в области сосков.
Во время операции по гинекомастии удаляются железистая и жировая ткань, но могут возникнуть рецидивы:
Поэтому следует хорошо продумать вопрос об операции.
Гинекомастия – нет естественного лекарства
Природные средства могут вылечить только причины гинекомастии, но не саму ее. После излечения основного заболевания, то есть причины, увеличенная грудь все еще остается, поэтому требуется операция.
Операция по уменьшению мужской груди. Что такое гинекомастия?
Головна » Операция по уменьшению мужской груди. Что такое гинекомастия?
Posted at 16:40h in Полезное by devenup
Гинекомастия – это распространенное заболевание, которое поражает мужчин. Ее главным проявлением считается увеличение молочных желез. Это может привести к психологическому и физическому дискомфорту, а также к злокачественной опухоли. Лечение гинекомастии зависит от типа патологии, ее стадии развитии и возраста пациента.
Гинекомастия: что это такое?
Гинекомастия – это патология, при которой наблюдается рост одной или двух молочных желез. Большинство мужчин с подобным заболеваниям страдают от нарушения социальной адаптации. Они чувствуют себя неуверенно на пляже, в сауне или спортклубе. Также у них возможны трудности в личной жизни. Но из-за чувства стеснения многие мужчины избегают обращения к врачу.
Гинекомастия бывает двух видов. Их отличия:
Эти два вида патологии могут поражать как по отдельности, так и одновременно. Смешанный тип возможен при общем ожирении. В этом случае у пациента появляется и железистая, и жировая ткань.
Также гинекомастия разделяется на одностороннюю и двустороннюю. К другим отличиям болезни относится возрастная категория пациентов:
Также патология может поражать мужчин средней возрастной категории.
Причины
Способ удаления гинекомастии зависит от причин ее возникновения. Самой распространенной причиной является гормональный дисбаланс. Он может быть вызван следующими обстоятельствами:
Также увеличение груди может наблюдаться у мужчин, которые ранее интенсивно занимались спортом, но затем резко снизили нагрузку. В некоторых случаях патология может быть вызвана приемом медикаментов:
Не все виды вышеперечисленных лекарств приводят к гинекомастии. Наличие подобного побочного эффекта можно предварительно уточнить у врача. Если причиной увеличения груди будет именно прием медикаментов, то врач должен назначить замену.
Способы уменьшения груди у мужчин
При появлении первых признаков роста грудных желез мужчине следует обратиться к эндокринологу. Это необходимо для определения типа гинекомастии: истинная или ложная. На основании этих данных выбирается вид терапии или хирургического вмешательства. Если патология вызвана приемом медикаментов, то снижается дозировка или подбирается другое лекарство.
Для уменьшения мужской груди могут быть назначены следующие виды операций;
Длительность операции составляет 30-90 минут. Большинство операций проходит без осложнений.
Реабилитация
Продолжительность первого этапа реабилитации после операции по уменьшению груди может занять от 5 до 14 дней. Уже через несколько дней многие мужчины могут вернуть к обычной жизни. Но все равно требуется соблюдение ряда правил:
Эффект от операции заметен сразу, а окончательный результат виден спустя 2-3 месяца. На стабилизацию рубцов может потребоваться до года, поэтому в этот период они могут быть покрасневшими и слегка выпуклыми.