что делать если гноится ухо после прокола ушей
Пирсинг уха
Пирсинг уха – универсальный вариант украшения, который пользуется большой популярностью у парней и девушек. Прокол мочки уха является практически безболезненным, не требует длительного заживления и позволяет носить разные серьги, дополняя ими образ. Чтобы пирсинг не навредил здоровью, необходимо делать прокол у опытных специалистов, которые используют профессиональные инструменты и соблюдают медицинские нормы стерильности.
Разновидности пирсинга
Практикуется несколько способов прокола ушей. Процедура может выполняться с помощью катетера, пистолета или одноразовой системы. Кроме мочки, часто делают и пирсинг хряща:
Также существуют другие варианты прокола уха:
Виды украшений
Серьги подбираются в зависимости от расположения прокола. Пирсинг мочек ушей является универсальным и позволяет носить различные украшения, начиная с миниатюрных гвоздиков и заканчивая объемными моделями. Для хряща лучше всего подходят кольца, подковы, штанги, микроштанга и лабрет. Для нижней ножки противозавитка рекомендуется выбирать кольцо или банан.
В ассортименте медицинского центра «Бионика» представлен большой выбор красивых сережек. Они изготовлены из гипоаллергенных материалов и поставляются от проверенных производителей. У нас найдутся оптимальные варианты для мужского и женского пирсинга.
Противопоказания
Прокол левого уха/обоих ушей является довольно безопасным. Однако, как и любая косметологическая процедура, он имеет ряд ограничений. Поэтому перед тем, как отправиться на сеанс, следует проконсультироваться со специалистом. При наличии противопоказаний украшение легко заменить обманкой. Лучше отказаться от идеи сделать пирсинг в следующих случаях:
Уход после процедуры
Качество пирсинга напрямую зависит от того, где сделать прокол ушей. Чтобы он хорошо заживал и не доставлял неприятных ощущений, врач использует стерильные инструменты и грамотно рассчитывает точку прокола. Мастера в обычных салонах красоты часто пренебрегают этим моментом.
После сеанса может появляться покраснение, повышенная чувствительность в зоне пирсинга и отечность. Симптомы исчезают через 5-7 дней. Для полного заживления мочки требуется 6 недель. В этот период необходимо следовать ряду рекомендаций:
Так как пирсинг является инвазивной процедурой, то есть проводится с нарушением целостности кожного покрова и других тканей, важно, чтобы в процессе всех манипуляций соблюдались медицинские нормы. Обязательным является использование антисептиков, одноразовых расходников и стерильных инструментов. Квалифицированные доктора центра «Бионика» в СПб строго придерживаются этих правил.
Проколы ушей выполняет врач-дерматокосметолог, который предварительно проводит беседу для исключения противопоказаний. Записаться на процедуру можно по телефону.
Уход после прокола ушей
Первые два-три дня после прокола нельзя мыть голову, посещать бассейн, сауну, баню, купаться в водоемах. Следует также воздержаться от физических нагрузок и занятий активным спортом.
Ежедневно утром и вечером обрабатывайте места прокола с двух сторон раствором 0,05% водного раствора хлоргексидина или специальным средством для ухода после пирсинга, которое можно купить в нашем интернет-магазине.
Через 3-4 дня после прокола ушей и других частей необходимо регулярно прокручивать серьги в обе стороны не менее 1-2 минут несколько раз в день, а также двигать их вперед и назад, не снимая застежки. Это необходимо, чтобы избежать застоя в канале, а так же для его правильного формирования.
Через 2 месяца серьги-иглы можно снять. В первый раз застежка снимается с определенным усилием. Для того, чтобы правильно снять серьгу, уверенно придерживайте ее двумя пальцами одной руки спереди за «головку» создав, таким образом, положение упора, а другой рукой аккуратно оттяните застежку сзади.
Делайте это обязательно чистыми руками и без спешки.
Перед тем, как вставить новые серьги, обязательно обработайте их спиртом.
В случае появления признаков воспаления рекомендуем обратиться за консультацией к специалисту, который проколол уши. Не занимайтесь самолечением!
При установке любых серег, никогда не зажимайте застежку плотно к мочке. Многие это делают из-за боязни потерять серьгу. Сдавливание мягких тканей приводит к нарушению кровообращения, отеку и воспалению.
Строго соблюдайте все рекомендации!
Гайморит: симптомы, особенности лечения и правила профилактики
Гайморит – это воспалительный процесс в области гайморовой пазухи, расположенной в толще черепной кости над верхней челюстью, слева и справа. Этот процесс является одной из разновидностей синуситов (это общее название для воспалительных процессов в области придаточных пазух – лобной, гайморовой, решетчатой или клиновидной). Обычно воспалительный процесс затрагивает слизистые оболочки, выстилающие пазухи изнутри, реже затрагиваются более глубокие слои тканей, вплоть до костных структур. Обычно процесс возникает как осложнение вирусных или бактериальных инфекций в области носоглотки и верхних дыхательных путей.
Исходя из причины развития, механизмов формирования и симптомов, гайморит бывает нескольких типов. Выделение каждого из них важно для определения тактики лечения, прогноза и разработки мер профилактики.
Острый – развивается быстро, как осложнение ОРВИ, насморков, простудных заболеваний, воспаления в области корней зубов на верхней челюсти. Возбудители проникают через каналы, соединяющие пазухи с полостью носа с гайморовыми пазухами, размножаются в полости. Тело начинает активно вырабатывать иммунные клетки и слизь, чтобы обезвредить патогенные организмы. Если слизь закупорит проток пазухи, возникает давление на стенки, усиление воспалительного процесса. По мере очищения пазухи от содержимого воспалительный процесс постепенно затухает.
Хронический – воспалительный процесс, который длится более 4 недель, имеет вялое или волнообразное течение, с периодами обострений. Обычно возникает из-за не долеченной острой формы, наличия аденоидов, тонзиллитов, отитов.
Гнойный – обычно становится осложнением острой формы либо обострения хронического процесса, если процесс не лечится, предпринимаются попытки самолечения или пациент переносит инфекцию на ногах. Патогенные бактерии накапливаются в пазухах, в смеси с лейкоцитами образуют гнойное содержимое. Самое опасное осложнение при этой форме – прорыв гноя в полость черепа, поражение костных тканей, мозга.
Двусторонний – одна из тяжелых форм, поражение локализовано сразу в обеих пазухах – левой и правой. Нередко возникает как осложнение инфекций в полости рта и носоглотки, обычно грибковой или бактериальной. Обычно имеет острое течение, редко переходит в хроническую форму.
Аллергическое поражение возникает у пациентов, страдающих от чрезмерно активной реакции иммунной системы на различные вещества. Особенно часто эта форма синусита бывает при поллинозе, круглогодичном рините, реакции на плесень, пылевых клещей.
Катаральный – преимущественно бывает у детей. Он развивается при проникновении в полость пазух патогенных организмов, что формирует отек и раздражение слизистых. Считается самой легкой формой болезни, проходящей при активном лечении без осложнений и последствий.
Полипозная форма формируется при образовании полипозных разрастаний слизистых из-за чрезмерно быстрого деления клеток. Рост полипов могут провоцировать инфекции, травмы, велика роль наследственности.
Одонтогенный – формируется как результат серьезных проблем зубов, особенно 4-6 зуба на верхней челюсти, корни которых расположены в непосредственной близости от пазухи. Если возникают проблемы в области корней этих зубов, воспаление и нагноение может переходить на пазуху, она заполняется секретом и воспаляется.
Причины
Придаточные пазухи, включая гайморовы, созданы как естественный барьер на пути инфекций, фильтр для различных опасных веществ в воздухе. Они помогают согревать воздух, увлажнять его и очищать от примесей перед попаданием в гортань, и ниже по респираторному тракту. Основная причина воспаления и появления признаков гайморита – это проникновение бактерий, грибков или вирусов, аллергенов. Реже инфекция попадает с током крови из других, отдаленных очагов.
Нарушать работу пазух могут патологии иммунной системы, частые ОРВИ, респираторная форма аллергии, носительство патогенных бактерий в носоглотке (стафило-, стрепто- или менингококк).
Среди ключевых причин, которые могут привести к развитию гайморита, можно выделить:
Осложнения
Не все люди знают, как начинается гайморит, поэтому многие принимают симптомы за тяжелую простуду и лечатся самостоятельно. Это может привести к определенным осложнениям, отдаленным последствиям. Среди ключевых осложнений можно выделить поражения бронхов и распространение инфекции на легкие, развитие отитов (поражение среднего уха), переход болезни в хроническую форму.
Тяжелый и запущенный, своевременно не вылеченный гайморит может привести к воспалению внутренних органов – сердца, глаз, почек, поражению суставов и мозга, его оболочек. Если образуются гнойные полости в гайморовых пазухах, возможен прорыв гноя в кровь (возникает сепсис), проникновение его в соседние пазухи с развитием пансинусита, воспаление мозговых оболочек с явлениями менингита. Всех этих осложнений можно избежать при полноценном лечении гайморита под руководством лор-врача.
Симптомы и диагностика
Конечно, при развитии гайморита нужно немедленно обращаться к врачу, но как понять, что гайморит начался? Начальные признаки неспецифичные – это повышение температуры от незначительной до высокой, сильная слабость, заложенность носа или обильные густые выделения, болезненность в проекции пазух или в области лица.
Боль при гайморите может быть различной – от тупой, давящей до сильной, мучительной. Она локализуется в подглазничной области, может отдавать в область переносицы, лобную зону или верхние зубы. При надавливании на область пазух или наклонах головы вперед она усиливается, распространяясь по подглазничной области. Могут краснеть и отекать веки.
Врачи отмечают некоторые особенности того, как проявляется болезнь в определенных возрастных группах. Так, у взрослых самым ключевым признаком могут быть болевые ощущения, головная боль, нарушение восприятия запахов. Может меняться голос, он становится гнусавым, нос сильно заложен, выделяется полупрозрачная или желто-зеленая слизь. Высокая лихорадка типична для острой формы, при хроническом или аллергическом гайморите болезнь может протекать без температуры.
На фоне поражения пазух возможно слезотечение, неприятный привкус во рту, слабость, постоянное утомление, нарушения аппетита, расстройства сна, ознобы и приступы кашля.
Заразен ли гайморит? Само по себе воспаление – это результат влияния патогенных факторов, и это не заразно. Бактерии или вирусы, которые спровоцировали заболевание, могут передаваться от человека к человеку, но не обязательно вызовут поражение пазух.
Диагноз гайморита ставит лор-врач после проведения ряда тестов и осмотра пациента. Важно подробно рассказать, как началось заболевание, какие жалобы были ранее и имеются в данный момент. Врач осмотрит полость носа и глотку, прощупает проекцию пазух, определяя болезненность.
Дополнительно могут понадобиться КТ или МРТ придаточных пазух, рентгенограмма, УЗИ исследование, эндоскопия носоглотки, при необходимости – биопсия полипозных образований. Назначаются анализы крови, посевы отделяемой из носа слизи для определения флоры, чтобы подобрать необходимые препараты.
Как лечить у взрослого
Терапия болезни должна быть комплексной. Она направлена на борьбу с инфекцией, устранение воспаления, налаживание оттока слизи из пазух и улучшение носового дыхания. В неосложненных случаях возможно лечение гайморита дома под постоянным контролем оториноларинголога. В тяжелых случаях и при необходимости хирургического лечения пациент госпитализируется в стационар.
Возможно консервативное лечение с назначением антибактериальных препаратов, противовоспалительных средств, антигистаминных препаратов и различных капель, спреев для носа. Также применяют пункционное лечение или хирургические вмешательства. Выбор зависит от возраста пациента, вида патологии, тяжести состояния и возможных осложнений.
Многим пациентам назначают пункции (с местным обезболиванием) – они помогают удалить гнойное содержимое, помочь в оценке характера воспаления, плюс приносят существенное облегчение. После удаления содержимого пазухи промывают физраствором или фурациллином, вводят растворы антибиотиков и противовоспалительные препараты. Минус подобной тактики – не всегда достаточно одного прокола, поэтому требуется курс процедур в течение нескольких недель. Метод достаточно неприятный, имеет ряд противопоказаний и осложнений, процедура болезненна как во время прокола, так и после него.
Гнойный отит. Лечение и профилактика
Воспалительные процессы в полости уха доставляют немало проблем. Одним из таких заболеваний является гнойный отит. По статистике, острая форма составляет 25-30 % всех заболеваний уха. Чаще всего им страдают дети до 5 лет, на втором месте находятся пожилые люди, на третьем – подростки 12 – 14 лет.
Гнойный отит – это воспалительный процесс инфекционного характера, охватывающий все анатомические отделы среднего уха: барабанную полость, слуховую трубу и сосцевидный отросток.
Причины развития заболевания:
Симптомы гнойного отита:
Существует 2 вида гнойного отита:
Возникает из-за попадания в среднее ухо бактерий. Воспаление приводит к отеку слуховой трубы. Слизистая оболочка уха тонкая, а при отите она утолщается и в ней появляется, так называемая, сера, которая впоследствии становится гнойной.
Воспаление, при котором происходит постоянное течение гноя из ушной полости, стойкое нарушение целостности перепонки и прогрессирующее снижение слуха.
Переход острой формы в хроническую связан с несколькими факторами:
Врач – оториноларинголог ставит предварительный диагноз, если возникает:
Затем пациент сдает общий анализ крови, который покажет наличие воспаления бактериальной природы в организме.
На приеме врач проводит:
Для устранения бактериальной инфекции назначаются различные капли, антибиотики, медикаменты, физиолечение, направленные на ликвидацию сопутствующих симптомов.
При первых признаках любого отита необходимо сразу обратиться к врачу. Самолечение, как и использование ушных капель без показаний специалиста, не разрешается.
Если консервативное лечение не приводит к нужному эффекту, то используются оперативное воздействие. При воспалительном процессе важен хороший отток содержимого.
Для этого назначается удаления грануляций и полипов. Назначается и шунтирование барабанной полости. В перепонке делается небольшое отверстие, в которое вставляют небольшую трубочку. Через нее вводятся лекарства. Возможно проведение операции на лабиринте и среднем ухе.
Как правильно проколоть уши
Сразу скажем, что лучшего возраста, в котором можно проколоть уши ребенку, просто не существует. Например, некоторые специалисты считают, что проще всего это сделать до полутора лет, когда ребенок не испытывает чувства страха и быстрее забывает о боли. Так оно и есть: крохи мгновенно забывают о процедуре и о том, как заживали ушки после прокола. Но с другой стороны, маленькая девочка не всегда способна контролировать свои движения и может зацепить сережку и травмировать мочку уха. Кроме того, маленьким детям сложнее обрабатывать уши после прокола: они просто не понимают, зачем им надо терпеть иногда неприятные процедуры. Поэтому существует другое мнение: прокалывать уши надо тогда, когда ребенок сам попросит это сделать. Тогда девочка уже будет понимать для чего ей это делают, да и ухаживать за ее ушками будет проще. Ну как бы то ни было, в каком возрасте проколоть ребенку уши, решает только семья.
Сейчас проколоть уши можно практически в каждом медицинском центре или салоне красоты. Но все-таки лучше это сделать в месте, где есть лицензия на медицинскую деятельность, а детская клиника вообще будет идеальным вариантом. Во-первых, в клинике специалист (врач или медсестра), скорее всего, будет более квалифицированным, чем в простом салоне красоты; во-вторых, в детском учреждении у сотрудников есть опыт, как общаться с маленьким ребенком (ведь девочка во время процедуры может испугаться, заплакать). Ну и самое главное – в медицинских учреждениях все-таки серьезнее относятся к гигиене, соблюдению санитарных норм, да и выбор разных приспособлений для прокола больше. Кроме того, специалист с медицинским образованием всегда точно расскажет, как правильно ухаживать за местом прокола, чем его стоит обрабатывать, а что делать не надо.
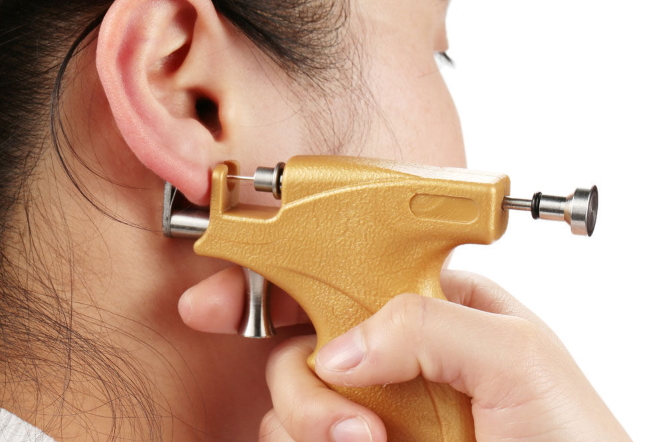
Самый современный способ проколоть уши – это специальный «пистолет». Ухо прокалывается одноразовыми серьгами-иглами (как бы простреливается), и серьга остается точно в месте прокола. Такие сережки (в виде «гвоздиков») и становятся первыми для девочки. Манипуляция длится считаные минуты и практически безболезненна. Но иногда ребенок пугается характерного звука, который производит «пистолет» при прокалывании, плачет и даже отказывается прокалывать второе ухо. Поэтому сейчас появилась еще более совершенная модель «пистолета», которая действует по иному принципу. Ткани мочки уха при проколе как бы раздвигаются, поэтому сама манипуляция становится еще менее болезненной и практически бесшумной. Ну а старинный способ прокалывания ушей иглой (стерильной) уже практически нигде не используетс: это и неудобно, и больно, да и в точно выбранное место можно не попасть.
Пока ребенок маленький, сережки «на каждый день» должны быть как можно легче, без дополнительных украшений и подвесок. Иначе тяжелые сережки будут оттягивать мочку уха. Кроме того, длинными сережками с висюльками легче зацепить одежду или просто задеть их во время игры, а значит, как-то повредить мочку. Так что оптимальный вариант повседневных украшений – это сережки-гвоздики, ну а на праздник можно надеть что-то более замысловатое.
Надо учитывать еще один момент – материал из которого сделаны сережки. Обычно самые первые детские сережки сделаны из медицинского сплава (он менее аллергенен). А вот серебро для первого прокола не подходит – оно активно окисляется при контакте с кровью и лимфой человека, а также при контакте с некоторыми антисептиками (чернеют сами украшения и кожа вокруг них). Ну а что носить в дальнейшем когда уши заживут – золото, серебро, платину или просто бижутерию – здесь не угадаешь, материал придется выбирать методом проб и ошибок (реакция может быть на любой металл).
когда уши прокалывать не надо
Есть ситуации, в которых прокалывать уши ребенку не стоит: например, если у девочки есть предрасположенность к келоидам или плохо заживают раны; если недавно она перенесла инфекционное заболевание или чувствует недомогание; если имеется аллергия к металлам, да и просто если ребенок пока не хочет или боится это делать. Также уши лучше не прокалывать в сильную жару: место прокола может дольше заживать. Есть дети, которые не любят носить шапку зимой и постоянно норовят ее снять, тогда прокалывание ушей лучше отложить до теплого времени года: ведь, часто снимая шапку, кроха может задевать место прокола.
после прокола
Уши проколоты, сережки вставлены, теперь осталось подождать, когда дырочки заживут. Что делать, чтобы это произошло быстро и без осложнений:
Если проколоть уши у хорошего специалиста и затем еще и правильно за ними ухаживать, то заживут они быстро и без осложнений. А результат, несомненно, доставит удовольствие и родителям, и самой девочке.