что делать для успешного эко
Как повысить результативность ЭКО?
ЭКО – это современный метод лечения, который позволяет добиться наступления беременности, как при женском, так и при мужском бесплодии. Но даже такой высокотехнологичный метод, не может гарантировать желаемый результат с первого раза. В среднем беременность после первого искусственного оплодотворения наступает в 55-60% случаев.
Помехой успешному протоколу может стать множество факторов, поэтому зачастую, чтобы забеременеть и родить долгожданного малыша, пациентам нужно быть готовым к тому, что может потребоваться несколько попыток ЭКО.
Добиться положительного результата после первого протокола ЭКО возможно. И хоть этого нельзя гарантировать, но можно максимально увеличить шансы на успех. Есть способы, которые помогают повысить эффективность ЭКО и с большей вероятностью получить положительный результат – беременность.
Что влияет на результативность ЭКО
Специалисты области репродукции выявили несколько факторов, которые влияют на положительный результат процедуры искусственного оплодотворения:
Также одним из самых распространенных факторов является наследственность, а именно хромосомные аномалии. Чем старше пациентка, тем выше доля хромосомных отклонений, и меньше уверенность в успешной попытке искусственного оплодотворения. Анеуплоидные зиготы с аномальным числом хромосом встречаются в 70 % случаев. Поэтому врачи OXY-center не рекомендуют проводить экстракорпоральное оплодотворение без тестирования ПГТ-А. Исследование безопасно для развития эмбриона, позволяет «увидеть» и выбрать эмбрион без отклонений в хромосомах.
Несмотря на установленные факторы, случай каждой пары — сугубо индивидуальный. Для обращающихся к нам пар мы составляем индивидуальный план диагностики и лечения, подбирая наиболее эффективные методы ВРТ для каждого случая.
Что делают врачи, чтобы увеличить вероятность успешного ЭКО
Эффективность от процедур экстракорпорального оплодотворения растет с каждым годом и для успешного результата искусственного оплодотворения есть способы, которые рекомендуют врачи:
Клиника Oxy-center помогает женщинам достичь долгожданной беременности, используя только инновационные и проверенные методики. В нашем центре ЭКО в Краснодаре используются самые передовые технологии в области репродуктивной медицины, которые позволяют нам добиваться высоких результатов при ЭКО.
Как повысить шанс на удачное ЭКО: 15 лайфхаков от врачей
Есть мнение, что ЭКО — это рулетка: повезет или нет. Это не совсем так. Как можно увеличить шансы на удачный результат, разбираемся при помощи экспертов клиники «Скандинавия АВА-ПЕТЕР», где успешно лечат бесплодие с 1996 года.
Наши эксперты
1. Не сдавайтесь
Отрицательный результат на ХГЧ (гормон хорионического гонадотропина человека вырабатывается при формировании эмбриона) при ЭКО дает информацию для врачебного анализа: как прошла стимуляция, сколько было ооцитов, как прошло оплодотворение, сколько и какого качества эмбрионов получили и т. д. По каждому этапу можно сделать выводы и предположения, чтобы что-то изменить в последующих протоколах.
По статистике, первая попытка ЭКО бывает удачной примерно у 40% пациенток. Процент второй удачной попытки примерно такой же. Дальше он начинает снижаться.
2. Не тяните
Наиболее удачный возраст для ЭКО — 20-35 лет. Далее шансы получить эуплоидный эмбрион (с правильным хромосомным набором) снижаются. Так, женщине до 35 лет достаточно всего 8 ооцитов (незрелая яйцеклетка) для получения эуплоидного эмбриона, в 25-39 лет — 10-11 ооцитов, в 40-42 года — 17 ооцитов, а в 44 года — уже 32 ооцита.
С возрастом изменяются свойства яйцеклетки, что влияет на качество эмбрионов. К 40+ процент хромосомных нарушений достигает 90%. Поэтому пациенткам в этом возрасте рекомендовано проведение ПГТ (преимплантационное генетическое тестирование) в программах ВРТ.
3. Не делайте ошибок
Многие пациентки на этапе подготовки к ЭКО совершают типичные ошибки:
4. Выбирайте клинику по результатам
Все клиники ведут свою статистику. Среди прочих показателей особенно важным является частота наступления беременности (ЧНБ). Через 12-14 дней после переноса эмбрионов пациентка сдает анализ крови на ХГЧ. В случае положительного результата через две недели делается УЗИ малого таза, на котором предполагается увидеть плодное яйцо в полости матки, плод, сердцебиение – так фиксируется факт беременности. Он и идет в статистику.
Без ЭКО, то есть естественным путем, ЧНБ на один менструальный цикл составляет около 15%, в циклах ЭКО – в среднем, около 40% (частота родов – 32-35%). В сети «Скандинавия АВА-ПЕТЕР» частота наступления беременности составляет 55,2%. Это один из лучших показателей результативности ЭКО в России и в мире.
Хорошая статистика говорит о налаженной работе эмбриоблока. Это «сердце» отделения ВРТ. Здесь все имеет значение: и оборудование, и среды, и даже расходный материал — пипетки, иголки, чашки. Но главное — это специалисты. Результативность эмбриоблока напрямую зависит от командной работы, потому что с материалом одного пациента работают почти все сотрудники отделения: кто-то на пункции и оплодотворении, кто-то оценивает развитие эмбрионов, кто-то переносит. Эмбриология клиники «Скандинавия АВА-ПЕТЕР» считается одной из лучших в стране.
На что еще нужно смотреть при выборе клиники:
В сети «Скандинавия АВА-ПЕТЕР» проводят более 7000 циклов в год, из которых более 2000 по ОМС. В клинике организована работа по принципу единого окна. Это значит, что весь процесс от ЭКО до родов могут вести специалисты в одном месте. Так, в отделении ВРТ репродуктологи проконтролируют процедуру ЭКО, а акушеры-гинекологи готовы помочь в период беременности и родов.
5. Сделайте прививки
Если беременная заболеет краснухой или ветрянкой, есть высокий риск серьезных пороков развития плода. На ранних сроках такую беременность, как правило, прерывают. Проконсультируйтесь с терапевтом о необходимости ревакцинации и по поводу других инфекций: столбняка, гепатита В, дифтерии, коклюша, кори и др. Лучше привиться и против гриппа, гепатита А, пневмококка, менингита.
По данным Американской коллегии акушеров-гинекологов (АCOG) и Центра по контролю заболеваемости (СDC) беременеть можно через месяц после вакцинации. Но в рекомендациях к вакцине MMR-II (живая вакцина против кори, краснухи, паротита) указан срок в 3 месяца.
6. Позаботьтесь о здоровье
Перед процедурой ЭКО пациентка должна пройти полное обследование, чтобы исключить противопоказания для данной процедуры.
7. Проверьте генетику
Если в анамнезе были два и более выкидыша, неразвивающиеся беременности, уже рожден ребенок с генетическим заболеванием или такое есть у близких родственников, то имеет смысл исследовать кариотип супружеской пары и пройти консультирование у генетика.
8. Правильно питайтесь
До 70-80% успеха в программе ЭКО зависит от качества яйцеклеток, а хорошие яйцеклетки находятся в здоровом организме. Поэтому важно сбалансированное питание. Оптимальная диета – средиземноморская: рыба, овощи, фрукты, оливковое масло.
Откажитесь от простых углеводов в пользу сложных (цельнозерновые продукты). Простые углеводы приводят к увеличению андрогенов и ановуляции. Исключите употребление трансжиров (фастфуд). Красное мясо при избыточном употреблении тоже снижает фертильность.
Проверьте витамин D: при выявлении дефицита лечебную дозировку подбирает доктор. Также важно для подготовки к беременности принимать фолиевую кислоту в профилактических дозировках 400-800 мкг/сутки, для минимизации риска развития пороков нервной трубки плода.
9. Следите за весом
Избыточная масса тела может негативно влиять и на проведение ЭКО, и на вынашивание беременности, и даже на роды. Поэтому перед началом стимуляции овуляции хорошо бы привести вес к норме ИМТ (индекс массы тела). Не нужно крайностей: недостаток веса тоже может ухудшить результаты процедуры и даже способствовать ановуляторному бесплодию, так как влияет на гормональный статус.
Не стоит садиться на экстремальные диеты, после которых масса тела часто возвращается к прежней. Лучше перейти на дробное (5-6-разовое) и правильное питание.
Проблемы с весом могут быть связаны с эндокринными сбоями. Поэтому стоит заранее проверить гормоны яичников и функцию щитовидной железы.
10. Занимайтесь спортом
Физические нагрузки для планирующих беременность важны и нужны. Главное — умеренность и регулярность. Мета-анализ 2019 года показал, что занятия спортом увеличивают шансы на наступление беременности и родов вдвое. Особенно это важно для пациентов с лишней массой тела. В международном руководстве по СПКЯ (синдром поликистозных яичников) рекомендуют заниматься 150 минут в неделю умеренными физическими нагрузками или 75 мин — интенсивной.
11. Исключите курение (в том числе пассивное) и алкоголь
Курение в 1,5 раза снижает результативность программ ВРТ.
12. Сократите круг контактов
Избегайте многолюдных мест (торговые центры и т. п.), чтобы минимизировать риск вирусной инфекции.
13. Настройтесь правильно
Для успешного проведения программы необходим положительный̆ настрой! Сегодня обсуждается даже психологическое бесплодие, связанное со страхами и комплексами. Поэтому женщинам очень нужна поддержка близких, достаточный сон, стабильное психологическое состояние, прогулки на свежем воздухе и правильное питание.
Как еще накапливать положительные эмоции:
Кроме того, при процедуре ЭКО огромное значение занимает психологическая поддержка лечащего доктора непосредственно в цикле программы. Например, в «Скандинавии АВА-ПЕТЕР» врачи 24/7 находятся на связи со «своими девочками».
14. Следите за новостями
Репродуктология стремительно развивается. То, что недавно выглядело фантастикой, сегодня уже реальность.
Например, при помощи криоконсервации (замораживания) можно надолго сохранить яйцеклетки, эмбрионы, сперматозоиды, ткань яичка. После размораживания они сохраняют все свои функции. Замороженные репродуктивные клетки и ткани можно хранить в криобанке десятилетиями. Так, в «Скандинавии АВА-ПЕТЕР» есть целое направление по сохранению фертильности у онкологических больных. Пациенты могут не беспокоиться за сохранность своего биологического материала, спокойно лечиться и планировать беременность.
Еще одна удивительная технология, доступная сегодня — преимплантационное генетическое тестирование методом сравнительной геномной гибридизации на микрочипах (aCGH). В России данную технологию первой представила клиника «Скандинавия АВА-ПЕТЕР». Эта методика позволяет с высокой точностью выявлять хромосомные патологии до подсадки эмбриона в циклах ВРТ. Так можно избежать невынашивания беременности или рождения ребенка с синдромами Дауна, Эдвардса, Шерешевского-Тернера и другими хромосомными аномалиями.
15. Рекомендации для мужчин
За 2-3 месяца до начала процедуры ЭКО следует:
Вы уже делали ЭКО? Пройдите опрос — и помогите врачам!
Мы просим поделиться своим опытом ЭКО — в дальнейшем это поможет понять, что нужно улучшить клиникам при работе с пациентами.
Что нужно знать перед ЭКО: советы гинеколога-репродуктолога
Метод экстракорпорального оплодотворения сегодня давно уже входит в число стандартных медицинских инструментов, используемых для борьбы с репродуктивными проблемами. Однако, эта технология до сих пор остается достаточно сложной и не всегда дает желаемый эффект. Чтобы повысить шансы на успешное зачатие и вынашивание ребенка, будущим родителям (не только женщине, но и мужчине) необходимо соблюдать достаточно строгие правила. Какие именно – подробно расскажет врач на приеме. Но чтобы пациенты могли лучше подготовиться к процедуре ЭКО, некоторые рекомендации гинеколога-репродуктолога мы решили разместить в этой статье.
Стоит ли опасаться ЭКО?
Оплодотворение при ЭКО происходит искусственно – то есть вне организма женщины, в специальном инкубаторе. Перед этим пациентке проводится гормональная стимуляция яичников, а созревшие яйцеклетки извлекаются путем трансвагинального прокалывания фолликулов. У неподготовленного человека данная процедура может вызвать опасение и недоверие – это нормальная психологическая реакция на довольно сложное вмешательство в организм. Имеются у ЭКО и определенные риски:
Тем не менее, опасаться экстракорпорального оплодотворения не стоит. Данная методика используется в медицине уже несколько десятилетий и хорошо отработана. Если она проводится квалифицированным врачом в хорошо оборудованной клинике, имеющей соответствующую лицензию, то риски осложнений и побочных реакций сведены к минимуму. Перед самой процедурой ЭКО пациенты проходят комплексную диагностику для выявления возможных противопоказаний. Для женщин, проходящих процедуру гормональной стимуляции, индивидуально подбираются подходящие типы и дозы препаратов. После оплодотворения пациентка пользуется всеми преимуществами программы ведения беременности, если заключила на нее договор с медицинским учреждением.
Какова эффективность ЭКО?
Пациенты, впервые проходящие процедуру экстракорпорального оплодотворения, часто ожидают положительного результата уже на первой попытке. В реальности эффективность ЭКО не превышает шансов на естественную беременность у здоровых людей и составляет примерно 35%. Вероятность забеременеть искусственным путем зависит от многих факторов:
Если с первой попытки забеременеть не удалось, врач проводит дополнительные обследования пациентов, чтобы выяснить, почему ЭКО не получилось с первого раза. Именно для этого предварительно женщина проходит этап гормональной стимуляции, позволяющий за 1 менструальный цикл получить большее количество фертильных яйцеклеток.
Как подготовиться к ЭКО женщине?
Подготовку к экстракорпоральному оплодотворению необходимо начинать за 3 месяца до цикла, в котором запланирована процедура. Предварительно нужно записаться на консультацию к врачу – он повторно оценит результаты пройденных пациенткой диагностических обследований и, если необходимо, назначит дополнительные для уточнения диагноза. Также он ответит на все вопросы о предстоящей процедуре и после этого предложит пациентке подписать соглашение о проведении ЭКО, в том числе с помощью методов ИКСИ и вспомогательного хэтчинга. Только после того, как все формы будут подписаны, процедура вступает в активную фазу.
Непосредственно перед ее началом женщине нужно выполнить несколько рекомендаций, чтобы повысить шансы на успешное наступление беременности:
Как подготовиться к ЭКО мужчине?
Ошибочно считать, что подготовка перед экстракорпоральным оплодотворением – исключительно женская прерогатива. Мужчина также принимает участие в этом процессе и должен в течение 3 месяцев до процедуры выполнять следующие рекомендации:
Также обоим партнерам рекомендуется пройти тесты на выявление заболеваний половых органов. В частности, при появлении признаков генитальной герпесной инфекции необходимо сообщить о них врачу, так как эта патология является важной причиной прерывания и переноса процедуры ЭКО до момента ее излечения.
Какие обследования проходят перед ЭКО?
Оба половых партнера должны пройти комплексное медицинское обследование перед экстракорпоральным оплодотворением. Для женщины оно будет включать следующие процедуры:
Для мужчины список обследований короче, но они имеют не меньшее значение для успеха ЭКО:
При подозрении на наличие у одного или обоих половых партнеров каких-либо заболеваний, врач назначает дополнительные обследования. Если диагноз подтверждается, процедура ЭКО откладывается до момента полного излечения.
Какой протокол ЭКО выбрать?
Под протоколами ЭКО подразумеваются комплексы мероприятий, направленных на обеспечение успешного наступления беременности. Основным отличием между ними является характер и продолжительность цикла, в течение которого развивается яйцеклетка у женщины. По этому критерию протокол бывает:
Подходящую программу ЭКО врач выбирает с учетом согласия пациентки, состояния ее здоровья, результатов ранее проведенных медицинских обследований и т. д. Женщина может отменить выбранную тактику, при этом лечащий ее специалист обязан скорректировать программу лечения.
Сколько раз можно делать ЭКО?
Российское законодательство не подразумевает ограничений на общее количество попыток ЭКО. Иными словами, женщина вправе пытаться пройти процедуру столько раз, сколько потребуется для рождения здорового малыша. Однако, есть определенные медицинские ограничения:
В репродуктивной клинике также могут полностью отказать семейной паре в проведении ЭКО, если после оценки состояния обоих родителей будет очевидно, что процедура не сможет помочь им преодолеть бесплодие или в процессе лечения их здоровью будет нанесен большой ущерб. Именно поэтому перед процедурой оба родителя должны пройти комплексное всестороннее обследование.
Существует ли альтернатива ЭКО?
Экстракорпоральное оплодотворение – процедура сложная и дорогая, поэтому рассматривается как последнее средство в лечении бесплодия. Как правило, перед обращением к этой методике, врач рассматривает следующие варианты терапии:
Лечение методом ЭКО используется лишь в том случае, когда использование других методик не помогло или диагностика показала наличие у одного или обоих родителей патологий репродуктивной системы, которые можно преодолеть только путем экстракорпорального оплодотворения. При этом пациенты подробно консультируются насчет возможных побочных эффектов ЭКО, шансов на успешное наступление беременности, ограничений на период подготовки и проведения процедуры и т. д.
Секреты хороших результатов в программах ЭКО+ИКСИ
Многие считают, что положительный исход ЭКО полностью зависит от репродуктолога. Но успех программы ЭКО+ИКСИ заключается в слаженной работе всех специалистов клиники, а также и от самих пациентов. Врач консультирует пациента, назначает анализы и готовит к программе. После осуществляется пункция яйцеклеток и подсаживается эмбрион. Врач контактирует с пациентом все время: при обследовании, во время участия в протоколе ЭКО, в период после процедур. Потому вполне логично, что при выборе клиники пациенты обращают внимание на репродуктолога, отношения, которые устанавливаются между ними и врачом. Но только ли от этого зависит итог участия в программе?
После пункции полученные ооциты передаются в лабораторию. И с данного момента будущее ребенка переходит в руки состава врачей-эмбриологов. Какой расходный материал, какие среды используются в лаборатории, насколько они стабильны, соблюдается ли температурный режим это все очень важно и для правильного оплодотворения, и для последующего культивирование эмбрионов. Клиника OXY-center при прохождении программ ЭКО+ИКСИ предоставляет только высококачественные расходные материалы, используются сертифицированные среды для культивирования. Здесь важна каждая деталь, и мы обращаем пристальное внимание на все мелочи процесса.
Рассмотрим кратко описание функционирования эмбриологической лаборатории, а также те работы, которые выполняет врач-эмбриолог.
Важность температурных режимов (термостабилизация) для всех эмбриологических процедур
Организм способен поддерживать постоянную температуру, причем этот процесс происходит с высокой точностью. При естественном зачатии яйцеклетка движется к матке при 37 градусах по Цельсию. Очень важно и при оплодотворении «в пробирке» (и других способах ВРТ) обеспечивать клеткам нужный температурный режим. Поэтому одна из целей эмбриолога приблизить условия проведения процедур в рамках протокола ЭКО к естественным и обеспечить ооцитам нужную температуру. Это же относится и к условиям созревания эмбрионов. Для этого в клинике «Oxy center» практикуют обеспечение термостабилизации.
Термостабилизация подразумевает прогрев всех инструментов, используемых при работе с эмбрионами и ооцитами: иглы для пункции, катетеры, пробирки для фолликулярной жидкости. Поддержание нужной температуры возможно благодаря специальным термостоликам, которыми оборудована эмбриологическая лаборатория.
Контроль уровня углекислого газа и температуры в инкубаторе
При манипуляциях, направленных на оплодотворение яйцеклетки, а также культивирование эмбриона, важно сохранять не только определенную температуру, но и уровень кислорода, влажности, углекислого газа. Используемые нашей клиникой инкубаторы имеют интегрированные термометры и сенсоры, которые регулируют и измеряют данные показатели. Однако для дополнительного контроля их необходимо снимать и вручную. Измерения проводятся нашими эмбриологами с помощью независимых приборов. Полученные показания сравнивают с теми, что высвечиваются на дисплее инкубатора.
Как проходит процедура
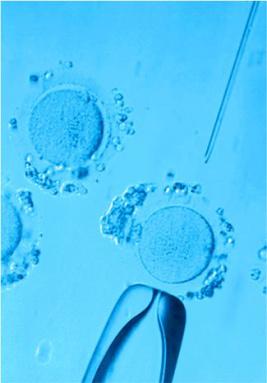
В день пункции эмбриолог в лабораторных условиях изучает сперму. Прежде, чем добавить сперму в среду с ооцитами, ее обрабатывают средствами для удаления семенной плазмы, очищают, центрифугируют, затем микроскопируют, определяют качество спермы и отправляют в инкубатор. Это проводится для получения полноценных и подвижных сперматозоидов. Полученные яйцеклетки врач-эмбриолог совместно с врачом-репродуктологом просматривает под микроскопом и отбирает лучшие, способные к оплодотворению, которые затем переносят в инкубатор с пониженным содержанием кислорода и соблюдением оптимальных условий для культивирования. Они воссоздают натуральную среду в организме будущей матери. Эмбрионы восприимичивы к загрязнению на молекулярном уровне, поэтому в лаборатории строго контролируется чистота и качество воздуха. Для этого применяется уникальная система фильтрации из нескольких стадий. За ее счет достигается стерильная для эмбрионов атмосфера.
Оплодотворение клеток производят по истечению нескольких часов после проведения пункции. Начальные стадии ИКСИ проводятся, как и стандартный цикл ЭКО. При ИКСИ врач-эмбриолог находит сперматозоиды (выбираются подвижные сперматозоиды с лучшей морфологией), обездвиживает их, «всасывает» и вводит в саму яйцеклетку с помощью микроиглы. Ооцит при этом закрепляется в определенном положении посредством микропипетки (холдинга) с противоположной стороны. Эта процедура требует аккуратности и внимательности, а для ее проведения необходим специальный микроманипулятор.
Этот алгоритм действий повторяется отдельно для каждого полученного ооцита. Яйцеклеточная мембрана обладает эластичностью, и минимальное отверстие от микроиглы быстро затягивается благодаря этому свойству мембраны. Далее эмбрионы в индивидуальных каплях специальной среды растут в инкубаторе. Проводится обязательный ежедневный мониторинг их развития. Есть еще три важных вопроса, решаемые репродуктолого и эмбриологом сообща: когда, сколько и какие эмбрионы подсаживать.
Когда и сколько переносить эмбрионов в маточную полость?
В нашей клинике этот вопрос решается индивидуально для каждой супружеской пары. На основании оценки качества эмбрионов, они могут быть перенесены на 3 или 5 сутки после пункции. Так же возможен двойной перенос (на 3 и 5 сутки). Перед началом переноса репродуктолог обсуждает с супругами эмбриологическую ситуацию: сколько имеется эмбрионов, какого они качества, сколько будет перенесено, сколько может быть подвергнуто криоконсервации витрификационным методом, то есть заморозкой, минуя стадию льда. Пациенткам OXY-center мы переносим в маточную полость не более 2-х эмбрионов, по международным стандартам, для понижения риска возникновения многоплодной беременности.
Какие эмбрионы отбираются для переноса?
Это очень важное решение. Принимает его врач-эмбриолог, оценивая эмбрионы непосредственно перед переносом. Лучшая стадия развития утро третьего дня, примерно через 65 часов после ЭКО+ИКСИ. Это 8-клеточный этап. До этого развитие эмбриона идет за счет запасов «материнских» ресурсов, которые накапливает за время роста и созревания яйцеклетка. Дальнейшее его развитие зависит от того, какой геном был сформирован и как своевременно произойдет переход развития на новый этап, зависит и дальнейший рост эмбриона. Как раз на этот период (стадия 4-8 бластомеров) и наступает замирание в развитии многих эмбрионов в результате ошибок в геноме, которые либо перешли от клеток родителей, либо возникли при их слиянии.
К 5 дню внутри эмбриона формируется полость, заполненная жидкостью, увеличивающаяся в размерах, а затем образуется бластоциста. При этом в самой бластоцисте, клетки подразделяются на два типа: те, из которых далее формируется плод (эмбриобласт), и те, из которых формируется плацента (трофобласт). Трофобласты отвечают за имплантацию эмбриона, то есть его крепление в эндометрий. Плацента даст начало внезародышевым оболочкам плода.
В чем заключается процедура переноса?
Большая часть женщин переживает эмбриональный перенос безболезненно: он осуществляется быстро и пациентка может не заметить окончания процедуры. Иногда, эмоционально лабильным женщинам может потребоваться поддержка психолога. При переносе в качестве инструмента применяется гибкий мягкий катетер, заполняемый питательной средой с содержанием одного или нескольких эмбрионов. Перенос происходит под контролем УЗИ, чтобы отслеживать движение среды с эмбрионами в маточной полости. Мы приглашаем приходить на перенос супруга, для психологической поддержки пациентки.
Шанс забеременеть после ИКСИ выше, чем при стандартном ЭКО, до 30%, поэтому мы используем в нашей клинике ЭКО+ИКСИ. После микроинъекции число оплодотворённых ооцитов 60%, а вероятность формирования эмбриона 95%. При необходимости, в ходе подготовки к ВРТ, врач-генетик обследует и консультирует супружескую пару. При знаичтельной вероятности проявления у будущего ребенка различных генетических патологий врач проводит кариотипирование обоих представителей пары, преимплантационная генетическая диагностика (ПГД) эмбрионов. ПГД позволяет отобрать здоровые эмбрионы, которые затем перенесут в маточную полость, а также отсеять эмбрионы с риском отклонений. Данная процедура повышает возможность появления на свет генетически здорового ребенка, а также общую вероятность возникновения беременности при ЭКО+ИКСИ. Задача специалистов «Oxy center» заключается не только в преодолении бесплодия и сохранении ожидаемой беременности, но и при минимальном воздействии на организм матери помочь ей выносить и родить здорового и крепкого малыша.