что дают при рвоте взрослому
Таблетки от тошноты и рвоты: виды, описание, где купить
Тошнота и последующая рвота – механизмы, благодаря которым организм освобождается от токсинов или реагирует на то, что невозможно переварить. Также могут быть реакцией на прием лекарств, укачивание или выступать симптомом серьезной патологии, поэтому при частых приступах не стоит откладывать визит к врачу.
Противорвотные препараты, которые доказали свою эффективность и назначаются врачами чаще всего, рассмотрим в статье.
Почему возникает тошнота и рвота
Как правило, тошнота предшествует рвоте, представляет собой дискомфортные ощущения в виде подкатывания к горлу неприятной волны. Желудок, пищевод или ротовая полость – место локализации неприятных ощущений. Зачастую тошнота сопровождается слабостью, повышенным выделением слюны, учащенным сердцебиением, слабостью.
Рвота – это резкий выброс через рот содержимого желудка (пищи, слизи, желчи). Опасна обезвоживанием из-за чрезмерной потери жидкости. От установления причины состояния зависит выбор противорвотного средства.
заражение инфекцией (вирусной или бактериальной);
действие токсинов (алкоголя, лекарств, ядов);
боль в животе из-за воспаления брюшины, поджелудочной железы, острого инфаркта миокарда;
закупорка отдела желудка на выходе (сужение из-за рубцов или опухоли).
Также рвоту могут вызвать мигрень, повышенное внутричерепное давление, опухоль в мозге, резкий скачок АД, морская болезнь.
Течение беременности и воздействие ионизирующего излучения также могут сопровождаться приступами тошноты и рвоты.
Лекарства от укачивания
Если поездка в любых видах транспорта приносит дискомфорт, важно знать, чем можно снять тошноту. Основные лекарственные средства:
1. Препараты, влияющие на высвобождение, всасывание, воздействие гистамина. Именно это органическое соединение способствует передаче нервного раздражения от рецепторов, отвечающих за равновесие к центрам автономной нервной системы. При блокировке данных рецепторов рвота и тошнота уменьшаются. К противорвотным таблеткам группы относят: Пипольфен, Бетагистин, Дименгидринат.
Назначается при тошноте от укачивания, аллергических реакциях, как успокоительное средство после хирургического вмешательства. Основное вещество – прометазина гидрохлорид, эффект наступает через 20 минут после приема и сохраняется до 12 часов. Купить можно в уколах или таблетках.
Имеет обширный перечень противопоказаний: интоксикация алкоголем или снотворным, беременность и кормление грудью, дошкольный возраст. За 60 минут до предполагаемой поездки пьют 1 таблетку 25 мг, потом через 10-12 часов.
Может вызывать сонливость, дезориентацию, тахикардию, сухость слизистых.
Входит в состав Бетавера, Вестибо, Бетасерка, Вазосерка. Предназначен для улучшения снабжения кровью лабиринта внутреннего уха. Показан при лабиринтных нарушениях – боли и шуме в ушах, тошноте и рвоте, головокружениях. Детям, подросткам и беременным не назначается. Схема приема: за два дня до поездки пить три раза в сутки по половине таблетки. Способен вызывать аллергию и нарушения стула.
Входит в Драмину, Авиамарин. Действие начинается через 15-30 минут, длится 6 часов. Показан при слабом вестибулярном аппарате, морской и воздушной болезни. У детей до 1 года и беременных, при эпилепсии и дерматозах не используется. Для предупреждения укачивания за 30 минут до поездки пьют 1-2 таблетки.
2. Блокаторы М-холинорецепторов. Например, Аэрон, который помогает справляться с тошнотой, рвотой, слюнотечением. Помогает через 30 минут и действует 6 часов.
3. Гомеопатия. К группе относится препарат Авиа-море, который лечит и предупреждает укачивание; Вертигохель в таблетках и каплях, помогающий при головокружениях и укачивании.
Противорвотные таблетки для онкологических больных
Лица, проходящие химиотерапию или облучение, часто ощущают тошноту и сталкиваются с рвотой. В данном случае назначаются следующие уколы и таблетки от тошноты и рвоты:
Блокираторы рвотного центра: Лотран, Гранисетрон, Новобан, Зофран и иные средства на основе ондансетрона;
Лоразепам или Диазепам, которые не только подавляют неприятные ощущения, но и облегчают тревожность;
Детям назначают Навобан, Зофран, Китрил.
Чем можно снять тошноту у беременных
Приступы тошноты и рвота как проявления токсикоза считаются допустимыми в первом триместре беременности. Назначать таблетки от рвоты может только врач во избежание негативного влияния на плод. При тяжелом токсикозе показана госпитализация. Основные подходящие препараты:
Спленин в форме уколов;
Хофитол, основной компонент – экстракт артишока;
Бонин, эффект от приема наступает через 60 минут и сохраняется 24 часа. Из минусов – способен вызывать сухость слизистых, сонливость, слабость;
Коккулин, таблетки являются гомеопатическими.
При тошноте и рвоте на поздних сроках можно заподозрить гестоз – осложнение, при котором повышается АД, в моче появляется белок, возникает угроза жизни женщины и ребенка. Показана госпитализация.
Препараты от тошноты и рвоты для детей
Внезапная рвота должна насторожить родителей. Вызов скорой помощи обязателен, так как причина может быть серьезной – аппендицит, ЧМТ, бактериальное поражение кишечника. В зависимости от причины детям от тошноты и рвоты назначают:
антибиотик или Нитрофуран при легком течении кишечной инфекции;
выпаивание Регидроном или Гидровитом – для восстановления жидкости и утраченных минеральных веществ;
Церукал в таблетках детям старше 6 лет и в виде укола более маленьким.
Средства от тошноты и рвоты при заболеваниях желудка и кишечника
Если тошнота и рвота вызваны кишечной инфекцией, то в первую очередь назначают препараты, которые убивают возбудителя и выводят токсины из кишечника. В их числе:
Энтерофурил, Эрсефурил, Стоп-диар, Фуразолидон;
антибиотики: азитромицин, ципрофлоксацин.
От рвоты хорошо помогают: Церукал, Дедалон, Мотилиум, Бускопан, Риабал.
Лекарства от тошноты и рвоты не влияют на их причину, поэтому снятие симптомов важно сочетать с терапией основной патологии.
Все представленные на сайте материалы предназначены исключительно для образовательных целей и не предназначены для медицинских консультаций, диагностики или лечения. Администрация сайта, редакторы и авторы статей не несут ответственности за любые последствия и убытки, которые могут возникнуть при использовании материалов сайта.
Профилактика и лечение острых кишечных инфекций
Поделиться:
Во время купания мы волей-неволей (а маленькие дети даже специально) заглатываем воду вместе с живыми организмами. В подавляющем большинстве случаев такое вторжение остается незамеченным, поскольку наш организм обладает несколькими степенями защиты, помощнее, чем у банковского билета. Но иногда защитная система дает сбой, что провоцирует острую кишечную инфекцию.
Упоминая опасности таящиеся в водоемах, нельзя обойти тему жителей этих водоемов. Речь пойдет о самых опасных существах населяющих наши реки, — пираньях. А, не, шутка — пираньи чуть южнее.
На самом деле мой рассказ, конечно же, о бактериях, о профилактике и лечении кишечных инфекций. Иной раз удивляешься когда мы, такие большие и сильные, обжившие все уголки планеты и даже частичку космоса, погибаем от микроскопических существ. Вспоминается фильм «Война миров» по Уэллсу, где даже самые здоровые инопланетяне спасовали перед микробами.
Впрочем, за инопланетян не поручусь, но людям есть что противопоставить вредным микроорганизмам. В нашей слюне находится вещество (лизоцим), осложняющее жизнь бактерии уже при попадании в рот. Лимфатическое кольцо в ротовой полости, являясь периферическим органом иммунной системы, также надежно защищает от проникновения агрессивных существ. А желудочный сок агрессивен практически к любой флоре. Но при определенных условиях (незрелость иммунной системы у малышей, иммунодефицит, пожилые люди, алкоголики) бактерии берут верх, вызывая острые кишечные инфекции.
Откуда берется инфекция
В водоемах бурлит жизнь, невидимая нашему глазу, и эта жизнь с удовольствием воспользуется телами беспечных купальщиков. Кишечная инфекция — самая обычная проблема летнего сезона. Строго говоря, острая кишечная инфекция возникает не только от купания. Это проблема немытых рук, овощей, фруктов, некачественно обработанной пищи. Причиной кишечной инфекции являются патогенные бактерии (изредка вирусы и грибы).
К слову, в нашем пищеварительном тракте есть и полезные бактерии (бифидобактерии, лактобактерии и др.), иначе говоря, облигатная флора. Они участвуют в пищеварении, выработке ферментов, витаминов, конкурируют с патогенной флорой подавляя ее развитие.
Условно патогенные микроорганизмы (стрептококки, протей, кишечная палочка и пр.), тоже живут внутри организма, и при сохраненном иммунном статусе для нас безвредны. Но способны вызвать заболевание при снижении иммунитета.
А вот бактерии, попадающие извне, — это патогенная флора. Вызванные ими заболевания — иерсиниоз, сальмонеллез, брюшной тиф, холера и т.д. — могут представлять серьезную угрозу жизни.
Как проявляется заболевание
Вначале микробная инвазия проявляется себя… а ничем не проявляет. Инкубационный период длится около двух суток, время, которое есть у пострадавшего, чтобы решить последние дела, пока зловредные микробы множатся, накапливают яды. Дальше интоксикация, температура, ломота в суставах — сутки непонятное состояние, которое можно спутать с гриппом или еще чем-нибудь.
Далее следует расцвет кишечной инфекции. Это, как правило, спастические боли в разных отделах живота, многократная рвота и, конечно, многократный жидкий стул. Иногда жидкость льет как из трубы — как при холере. Иногда с примесью крови — как при дизентерии. Степень обезвоживания достигает крайних величин, угрожая жизни пациента.
Особенно тяжело протекает обезвоживание у маленьких детей. Очень часто таких малышей привозят в наше отделение. Глаза запавшие, крик слабый, кожный покров сухой как ботинок. Тут не до шуток, жизнь висит на волоске.
Факторы, определяющие степень тяжести состояния:
Вам нужно прекращать заниматься самолечением и травоедением и незамедлительно обратиться к врачу, если: — Вышеперечисленные симптомы наблюдаются у детей дошкольного возраста, пожилых людей старше 60 лет и у лиц с хроническими заболеваниями сердечно-сосудистой и дыхательной систем. — Частый, жидкий стул более 5 раз у взрослых. — В стуле, рвотных массах — примесь крови. — Высокая лихорадка с диареей и рвотой. — Схваткообразные боли в животе любой локализации, длящиеся более часа. — Рвота после любого приема пищи и воды. — Выраженная слабость и жажда.
Что делать в домашних условиях?
И в заключение, пусть это банально, повторюсь: мойте руки перед едой, мойте овощи и фрукты, готовьте пищу из качественных продуктов. Это так просто, но необычайно эффективно. Будьте здоровы.
Товары по теме: [product](регидрон), [product](активированный уголь), [product](энтереодез), [product](церукал), [product](фуразолидон), [product](имодиум), [product](лоперамид)
Пищевое отравление: как оказать себе первую помощь
Неудачный поход в кафе или вечеринка с большим количеством алкоголя могут стать причиной недомогания и расстройства пищеварения. Рассказываем, как облегчить состояние при отравлении и когда стоит обратиться к врачу. О том, как их избежать, мы поговорили с кандидатом медицинских наук, гастроэнтерологом GMS Clinic Алексеем Головенко.
Пищевое отравление может быть связано со многими факторами: блюда, зараженные бактериями или их токсинами, избыток алкоголя, различные токсические вещества в продуктах. Что бы ни стало причиной, вначале симптомы заболеваний очень похожи и отличить, что происходит, достаточно сложно.
Первая помощь: нормализовать водный баланс
« Первые трое суток после отравления мы рекомендуем поддерживающую терапию: важно профилактировать обезвоживание и обеспечить достаточное поступление калорий », — рассказывает Алексей Головенко.
При рвоте и диарее мы теряем большое количество жидкости, которую нужно восполнять. Когда потери не очень обильные, достаточно просто пить воду.
Пейте небольшими глотками, но часто — это поможет справиться с тошнотой, не провоцируя рвотный рефлекс. Если пить не получается, можно начать с рассасывания кубиков льда.
При обильных потерях жидкости начинают проявляться признаки обезвоживания: сухость во рту и сухость кожных покровов, слабость, головокружение, снижение количества мочи или ее потемнение, учащение сердцебиения или частоты дыхания. В этом случае понадобится возмещать покинувшие организм глюкозу и электролиты — необходимые для поддержания водно-солевого баланса калий и натрий.
« Можно приготовить раствор по простому рецепту: в одном литре воды развести пол чайной ложки соли и 6 чайных ложек сахара и пить по стакану. Если под рукой нет ничего подходящего, подойдут сладкие газировки или спортивные напитки с электролитами, но без кофеина », — добавляет эксперт.
Самым надежным решением будет купить в аптеке регидрирующие препараты — порошки, которые содержат все необходимые микроэлементы в сбалансированном составе. Можно приобрести любые ОРС (оральные регидрирующие солевые препараты), или ORS, oral rehydration solution, если вы за границей.
Детям специальные растворы иногда заменяют на разбавленный в два раза яблочный сок — при таком лечении ребенку будет проще выпить больше жидкости.
« Мы советуем соблюдать простой принцип: сколько жидкости вышло, столько должно вернуться. Поэтому следует выпивать стакан воды после каждого эпизода жидкого стула или рвоты. Если недомогание продолжается более суток, лучше восполнять жидкость в большем объеме. Особенно важно обращать внимание на самочувствие ребенка: у детей быстрее наступает обезвоживание и их сложнее заставить пить, поэтому при ухудшении состояния могут потребоваться вмешательство врача и перфузионная терапия », — комментирует Алексей Олегович.
Какие лекарства нужны
В первые часы после отравления будут полезны любые энтеросорбенты: они помогают вывести токсины и быстрее очистить кишечник от продуктов жизнедеятельности бактерий. Если прошло уже больше суток от отравления, принимать эти препараты не нужно.
Еще одно важное правило: не нужно принимать противорвотные или противодиарейные препараты, не посоветовавшись с врачом. Во-первых, блокируя рвоту или стул, мы мешаем организму выводить токсины, а во-вторых, эти препараты обладают рядом серьезных побочных эффектов. Противодиарейные препараты, например, могут усугубить течение некоторых видов диареи и даже привести к повреждению стенки кишечника.
« Большая часть кишечных инфекций вирусной этиологии. Поэтому бежать за антибиотиками при расстройстве пищеварения не только неправильно (эти препараты может назначить только врач), но и бессмысленно », — предупреждает эксперт.
Что можно есть в первые дни
Принимать пищу можно спустя несколько часов от последнего эпизода рвоты или жидкого стула. Строгих рекомендаций нет: скорее всего, вы сами почувствуете, когда захочется есть. Начинать лучше с легких продуктов: риса, хлеба, соленых крекеров или бананов.
« Одна из самых проверенных диет — BRAT (banana, rice, applesauce and toast) — включает в себя бананы, рис, яблочное пюре и хлеб. Этот набор содержит необходимые микроэлементы, клетчатку и достаточно легко усваивается. При нормализации стула можно переходить на привычную вам диету », — рассказывает Алексей Олегович.
В первые дни стоит воздержаться от продуктов, усиливающих моторику желудочно-кишечного тракта: напитков, содержащих кофеин или алкоголь, молочных продуктов, а также острых, жареных или жирных блюд.
Когда стоит обратиться к врачу?
Как правило, специфического лечения отравления не требуется. Важно соблюдать постельный режим, восполнять потерянные объемы жидкости и постепенно возвращаться к привычному рациону. Если же принятые меры не приносят облегчения и самочувствие ухудшается — не стесняйтесь вызвать скорую помощь.
Пищевое отравление – спасибо, не нужно!
Каждый человек хотя бы раз жизни сталкивался с пищевым отравлением. Спутать подобное состояние практически невозможно – болит живот, мучает диарея, может возникнуть тошнота и рвота. Все это нередко сопровождается повышенной температурой и общей слабостью.
Чтобы понять, как бороться с пищевым отравлением, необходимо знать причины и последствия. Нужно понимать, в каких случаях можно справиться с проблемой самостоятельно, а когда необходимо оперативно обратиться к врачу, ведь осложнения ждать не будут.
Причины и виды пищевых отравлений
В целом можно выделить 2 основные причины пищевых отравлений:
В каждом уголке мира обитают свои возбудители инфекции и они готовы моментально атаковать желудочно-кишечный тракт человека, стоит только зазеваться.
Детский организм еще более уязвим. Для неокрепшего организма причиной отравления может стать все, что угодно, особенно в путешествии: невымытые руки, игра в песке, необычные сладости или фрукты. Случайный глоток воды из бассейна или моря также может сказаться на состоянии кишечника ребенка.
Признаки пищевого отравления и возможные осложнения
Несмотря на то, что пищевое отравление возникает из-за разных причин, его проявления на первых порах всегда однотипны, а симптомы похожи.
Организм человека – саморегулирующаяся система и потому пытается избавиться от возбудителей любым способом. Это может проявляться общим недомоганием, диареей и болью в животе 3 :
При сильном отравлении могут добавляться другие симптомы – тошнота, рвота и повышенная температура 3 :
Лечение пищевых отравлений
В первую очередь, для восстановления организма необходимо диетическое питание, которое поможет восстановить нормальную работу желудочно-кишечного тракта (ЖКТ).
При возобновлении питания после отравления необходимо соблюдать общие рекомендации 3 :
Домашняя аптечка или аптечка путешественника всегда должна включать в себя лекарственные препараты от отравления.
Самые востребованные средства 3,4 :
Пищеварительные ферменты – это особый тип соединений, предназначенных для расщепления углеводов, белков и жиров для их последующего усвоения в организме.
Как работают ферментные препараты?
Более подробно о препарате Креон ® можно узнать в специальном разделе.
При усугублении состояния или изначально тяжелом отравлении могут потребоваться помощь врача и дополнительные лекарственные препараты 4 :
читайте также
Креон ® для детей
Креон ® или проверенная таблетка?
Креон ® или другие капсулы?
Преимущества Креон ®
ВАМ МОЖЕТ БЫТЬ ИНТЕРЕСНО
За «шведским столом»
Когда желудку и кишечнику не хватает ферментов
Что считать перееданием?
Информация, представленная на сайте, предназначена для просмотра только совершеннолетними лицами.
Информация, представленная на сайте, предназначена для просмотра только совершеннолетними лицами.
© 2021 ООО «Эбботт Лэбораториз», 125171 г. Москва, Ленинградское шоссе, дом 16А, строение 1, бизнес-центр «Метрополис», 6 этаж
Материал разработан при поддержке компании ООО «Эбботт Лэбораториз» в целях повышения осведомлённости пациентов о состоянии здоровья. Информация в материале не заменяет консультации специалиста здравоохранения. Обратитесь к лечащему врачу.
Тошнота и рвота. Практические рекомендации по лечению
Определения
Тошнота – неприятное субъективное ощущение, часто сопровождающееся вегетативными симптомами (слюноотделение, холодный пот, тахикардия и др.); может быть как предшественником рвоты, так и самостоятельным клиническим проявлением.
Рвотные позывы – это ритмичные, мучительные спастические движения диафрагмы и мышц живота, обычно сопутствующие тошноте и заканчивающиеся рвотой.
Рвота – насильственный выброс содержимого желудка через рот, происходящий не всегда после предшествующей тошноты. Тошнота приносит больше дискомфорта пациенту, который вполне может перенести 2–3 раза за день рвоту, тогда как хроническая тошнота может быть серьезным изнуряющим симптомом, существенно снижающим качество жизни.
Частота – тошноту и рвоту испытывают 50–60% инкурабельных онкологических больных (до 40% – в терминальном периоде других неизлечимых заболеваний).
Причины – раздражение желудка, гастростаз, уремия, обструкция толстого кишечника, длительные запоры, инфекции, кашель, психогенные факторы, лекарственные препараты, биохимические и обменные нарушения.
Патогенез
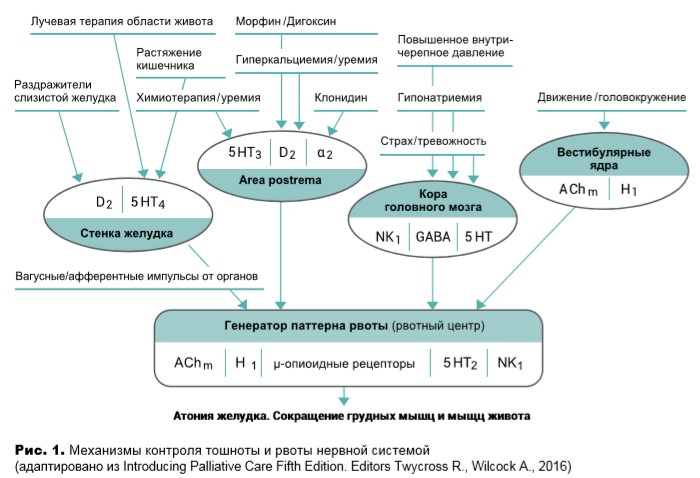
Патогенез возникновения тошноты и рвоты является сложным процессом. Тошнота – следствие вегетативной стимуляции, тогда как рвотные позывы и рвоту осуществляет соматическая часть нервной системы (рис.1).
Тошнота связана с атонией верхних отделов желудочно-кишечного тракта: желудка, нижнего пищеводного сфинктера и привратника желудка, вследствие чего происходит ретроградный заброс содержимого.
К рвоте приводит согласованное действие желудочно-кишечного тракта, диафрагмы и мышц живота. Акт рвоты обусловлен сокращением дыхательных мышц и мышц живота, выталкивающих содержимое из атоничных верхних отделов желудочно-кишечного тракта наружу.
Рвотный центр нервной системы регулирует сложный физиологический процесс, получая и объединяя сигналы от многих источников.
Сокращения названий типов рецепторов: AСhm = мускариновые холинергические; α2 = α2адренергические; D2 = дофаминовые 2-го типа; GABA = гамма-аминомасляная кислота; 5HT, 5HT2, 5HT3 = 5-гидрокситриптаминовый (серотониновый) не определенного типа, 2-го типа, 3-го типа; Н1 = гистаминовые 1-го типа; NK1 = нейрокининовый 1-го типа. Противорвотные препараты действуют как антагонисты указанных рецепторов, при этом центральные противорвотные эффекты клонидина и опиоидов являются агонистическими. Area postrema ‒ часть ромбовидной ямки в продолговатом мозге.
Оценка
Сбор и анализ анамнеза обычно позволяют установить возможную причину тошноты и рвоты, что и определяет тактику лечения.
Основные принципы медикаментозного лечения
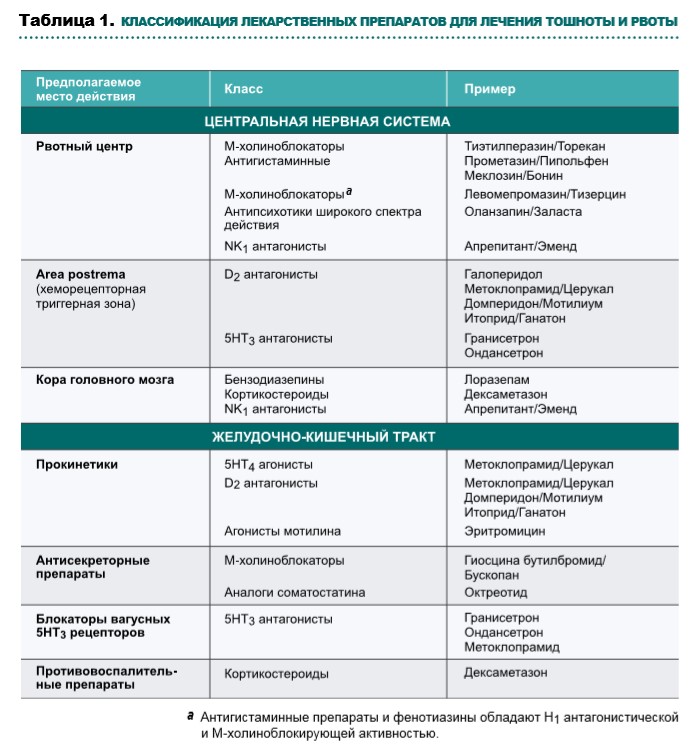
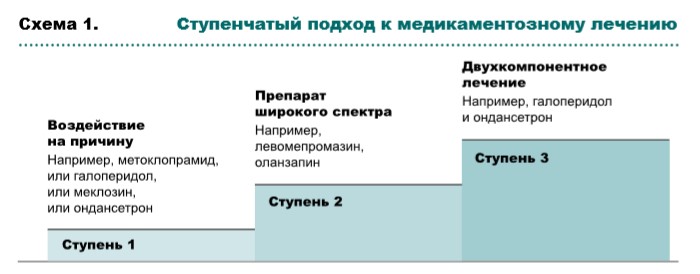
Выбор лекарственных препаратов при оказании паллиативной помощи зависит от выявленных причин тошноты и рвоты, механизмов действия препаратов (рис. 1, табл. 1, схема 1), профиля побочных эффектов и возможных способов введения. По возможности необходимо повлиять на усугубляющие факторы, такие как прием лекарственных препаратов, выраженный болевой синдром, кашель, инфекционные осложнения, гиперкальциемию.
Cтупень 1. Противорвотные этиологические препараты
а. Гастрит, гастростаз, функциональная непроходимость (нарушения перистальтики) толстого кишечника
Прокинетик с противорвотным действием:
● через рот 10 мг 3–4 раза в день (р/д) и 10 мг по необходимости;
● непрерывная подкожная инфузия (НПИ, международный опыт введения препарата) 30–40 мг/24 ч и 10 мг п/к по необходимости;
● п/о, НПИ, обычно максимум 100 мг/24 ч.
Противорвотные препараты, воздействующие на хеморецепторную триггерную зону:
● п/о 0,5–1,5 мг на ночь и по необходимости;
● п/к/НПИ 2,5–5 мг/24 ч и 1 мг п/к по необходимости;
● п/о, п/к, НПИ, обычно максимум 10 мг/24 ч.
в. Церебральные причины (повышенное внутричерепное давление, компрессия опухолью, вестибулярные расстройства)
Противорвотные препараты, действующие на рвотный центр:
● п/о по 1 драже 6,5 мг 1–3 р/д;
● или ректально по 1 суппозиторию 6,5 мг 1–3 р/д в/м, п/к по 1 мл (6,5 мг/мл) 1–3 р/д. Назначать в сочетании с дексаметазоном
г. Механическая обструкция толстого кишечника, колики и/или необходимость уменьшить секрецию в ЖКТ
Противорвотное средство со спазмолитическим и антисекреторным действием:
● путем НПИ 60–120 мг/24 ч и 20 мг п/к при необходимости, обычная максимальная доза – 300 мг/24 ч.
Если присутствует частая рвота или сохраняется тошнота, рекомендуется вводить лекарственные препараты подкожно или путем НПИ (данный метод все еще мало применим в российской практике, хотя используется во многих странах). Для обеспечения нужного эффекта следует начинать с экстренного введения стартовой дозы «по необходимости» с последующим титрованием до регулярной дозы. Ее необходимо контролировать ежедневно и обращать внимание на экстрадозы «по необходимости».
Если проводимая терапия малоэффективна, следует пересмотреть возможные причины, проанализировать выбор противорвотного препарата и способ его введения. В случае неэффективности терапии рекомендуется перейти на противорвотные препараты широкого спектра, при отсутствии положительного ответа ‒ на двухкомпонентную терапию.
Cтупень 2. Препараты широкого спектра:
● п/о, п/к (международный опыт): 6–6,25 мг на ночь и по необходимости;
● обычная максимальная доза 50 мг/24 ч ‒ либо однократно на ночь, либо 25 мг 2 р/д;
● необходимо рассмотреть возможность НПИ.
Cтупень 3. Двухкомпонентная терапия (комбинация противорвотных препаратов с различным механизмом действия):
Следует избегать одновременного применения прокинетиков (оказывают действие через холинергическую систему) и М-холиноблокаторов (действуют конкурентно антагонистически).
Тошнота может быть проявлением судорог (например, при менингеальном карциноматозе), в этом случае следует применять противосудорожные препараты или бензодиазепины.
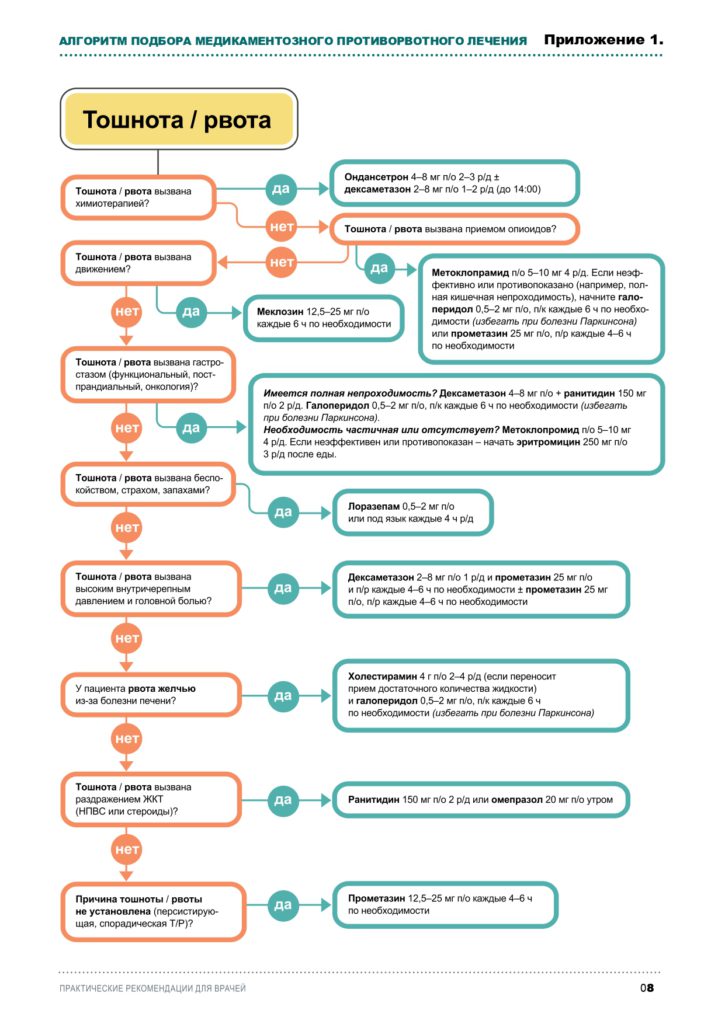
При отсутствии механической непроходимости толстого кишечника рассмотреть вопрос о переходе на пероральный прием препаратов через три дня после достижения положительного эффекта от НПИ или подкожного введения. Режим двухкомпонентной терапии при улучшении состояния пациента можно упростить через 1–2 недели путем постепенного уменьшения дозы одного или двух противорвотных препаратов. Алгоритм выбора лекарственного средства для купирования рвоты представлен также в Приложении 1.
Полезные советы
Старайтесь помочь пациенту, чтобы перевести его из состояния измученности в состояние возможности контроля симптома!
Благодарим за помощь в подготовке материалов:
Кравченко Т.В. (главного врача ГБУЗ ЦПП ДЗМ),
Гуркину С.П. (заместителя главного врача по организации стационарной помощи ГБУЗ ЦПП ДЗМ),
Ибрагимова А. Н. (руководителя филиала «Первый Московский Хоспис им. Веры Миллионщиковой» ГБУЗ ЦПП ДЗМ).
Скачать памятку «Тошнота и рвота в паллиативной помощи» в формате pdf можно здесь: