чем покрыта плодная часть плаценты
Чем покрыта плодная часть плаценты
Плацента — это основное связующее звено матери и плода, относится к ворсинчатому гемохориальному типу. Развивающийся трофобласт разрушает ткани слизистой оболочки матки и сосуды, формируются лакуны, куда изливается артериальная кровь матери и далее кровь из лакун по венозной системе оттекает из матки.
Плацента человека — дискоидальная, ее структурно-функциональной единицей является котиледон (котиледон — греч. щупальцы полипа). Последний представлен стволовой, или якорной, ворсинкой, которая срастается посредством периферического цитотрофобласта с материнскими тканями, и свободными ворсинками, колеблющимися в материнской крови лакун — вторичными, третичными ворсинками.
Название органа происходит от лат. placenta — пирог, лепешка, оладья. В конце беременности плацента представляет собой мягкий диск диаметром 15-18 см, толщиной в центральной части 2-4 см, массой около 500-600 г. Общая поверхность хориальных ворсинок достигает 16 м2, что значительно больше поверхности всех легочных альвеол, а площадь их капилляров — 12 м2. Обычно плацента локализуется в матке на ее передней или задней поверхности, иногда в области дна.
В плаценте различают две поверхности. Поверхность, которая обращена к плоду, называется плодной. Она покрыта гладким амнионом, через который просвечивают крупные сосуды.
Материнская поверхность плаценты обращена к стенке матки. При ее внешнем осмотре обращает внимание серо-красный цвет и шероховатость. Здесь плацента разделяется на котиледоны.
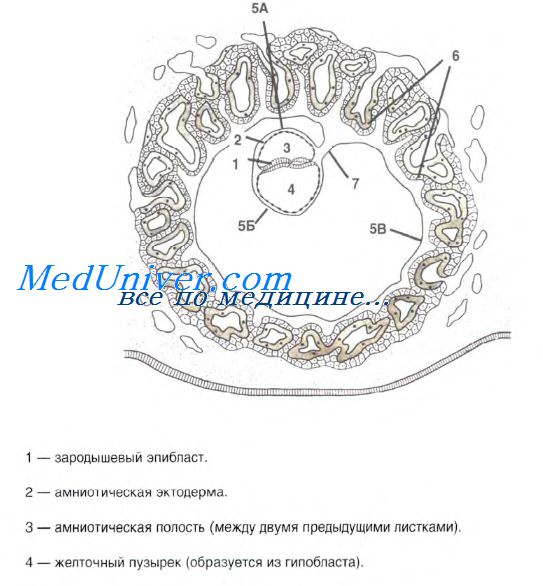
Плодная часть плаценты формируется в следующей последовательности. Тро-фэктодерма бластоцисты при попадании зародыша в матку на 6-7-е сутки развития дифференцируется в трофобласт, обладающий свойством прикрепляться к выстилке матки. При этом клеточная часть трофобласта дифференцируется на две части — наряду с клеточной составляющей, снаружи возникает симпластическая часть трофобласта.
Именно последняя вследствие своего более дифференцированного состояния способна обеспечить имплантацию и подавить иммунную реакцию материнского организма на внедрение генетически чужеродного объекта (бластоцисты) в ткани. За счет развития и ветвления симпластотрофобласта возникают первичные ворсинки, что увеличивает площадь соприкосновения трофобласта с тканями матки.
При имплантации в зародыше возрастают пролиферативные процессы, возникает внезародышевая мезенхима, которая изнутри выстилает цитотрофобласт и является источником развития соединительной ткани в составе ворсинок. Так формируются вторичные ворсинки. На этой стадии трофобласт принято называть хорионом, или ворсинчатой оболочкой.
Продолжающаяся плацентация и развитие аллантоиса и его сосудов приводят к тому, что кровеносные сосуды на 3-й неделе развития прорастают во вторичные ворсинки. Дальнейшее ветвление ворсинок еще больше увеличивает площадь соприкосновения плодной части плаценты с материнской кровью за счет формирования третичных, или терминальных, ворсинок, содержащих кровеносные сосуды плода.
При этом общая длина ворсинок достигает почти 50 км. Эпителиальные клетки ворсинок на апикальной поверхности имеют микроворсинки, образующие щеточную кайму. Длина микроворсинок колеблется от 0,5 до 2 мкм. Щеточная кайма принимает участие в транспорте специфических веществ. В ней выявлены иммуноглобулин, железо, трансферрин, ферритин, витамин В12, фолаты, кальций, аминокислоты, глюкоза, кортикостерон, липопротеины — соединения, обеспечивающие работу транспортных систем. В щеточной кайме присутствуют также рецепторы к гормонам — инсулину, соматомедину, эпидермальному фактору роста, хориальному гонадотропину. Группу прочих рецепторов составляют бета-адренергические, холинергические и опиатные. Также в области щеточной каймы выявляются высокая активность ферментов — фосфатаз, пептидаз, галактозилтрансферазы, гамма-глютаминтранспептидазы, много белков и антигенов и таких небелковых компонентов, как липиды, углеводы и сиаловые кислоты.
Симпластический покров ворсинок образует многочисленные выпячивания пальцевидной формы. Симпластотрофобласт содержит много органелл, секреторных и осмиофильных гранул. Ядра здесь, в основном, овальные, очень плотные, особенно по периферии, содержат компактный хроматин, располагаются неравномерно. В симпластотрофобласте хорошо развита эндоплазматическая сеть, как гранулярная, так и агранулярная, встречаются свободные полисомы.
Митохондрии небольшие, а в единице объема их больше, чем в клетках цитотрофобласта. Много мелких и крупных осмиофильных гранул. Число гранул гликогена незначительно. Выявлен хорошо развитый комплекс Гольджи, много пиноцитозных пузырьков и др.
Плацента: все, что о ней нужно знать каждой будущей маме (2021-01-20 14:31:13)
Плацента: все, что о ней нужно знать каждой будущей маме
ВО ВРЕМЯ БЕРЕМЕННОСТИ МАЛЫШ КРЕПКО-НАКРЕПКО СВЯЗАН С МАТЕРИНСКИМ ОРГАНИЗМОМ. ЭТО НЕОБХОДИМО ДЛЯ ПРАВИЛЬНОГО И ГАРМОНИЧНОГО РАЗВИТИЯ БУДУЩЕГО ЧЕЛОВЕЧКА. ОДНИМ ИЗ ОРГАНОВ, КОТОРЫЙ ОБЕСПЕЧИВАЕТ ПОДОБНУЮ СВЯЗЬ, ЯВЛЯЕТСЯ ПЛАЦЕНТА, ИЛИ, КАК ГОВОРЯТ В НАРОДЕ, ДЕТСКОЕ МЕСТО.
Что это такое?
Этот удивительный орган формируется и функционирует только во время беременности, сразу же после рождения малыша детское место покидает материнский организм. С латыни «плацента» переводится как «лепешка». Такое название дано плаценте за ее внешний вид, ведь внешне она напоминает большую круглую лепешку или диск, к центру которого крепится пуповина.
Плацента, или детское место, начинает формироваться практически с момента прикрепления яйцеклетки к стенке матки, или, как говорят доктора, с момента имплантации яйцеклетки в полость матки. Сначала, с 9 дня после зачатия и до 13-16 недели беременности, развивается предшественник плаценты — ворсинчатый хорион. Клетки трофобласта, которые окружают зародыш, интенсивно делятся, и вокруг эмбриона образуется ветвистая оболочка из ворсин. В каждую подобную ворсинку врастают сосуды зародыша.
На сроке 16 недель хорион превращается в плаценту, которая имеет 2 поверхности: одна обращена к малышу и называется плодовой, другая, которая называется материнской, в сторону внутренней стенки матки. К плодовой стороне крепится пуповина будущего человечка, а внутри ее ворсин протекает кровь малыша. Снаружи эти ворсины омываются кровью матери. Материнская сторона плаценты разделена на 15-20 долек, отделенных друг от друга перегородками.
Таким образом, в плаценте присутствуют 2 системы кровеносных сосудов — малыша и мамы. И именно здесь происходит постоянный обмен веществ между мамой и ее будущим ребенком. При этом кровь матери и ребенка нигде не смешивается, так как две сосудистые системы разделены плацентарным барьером — особой мембраной, которая пропускает одни вещества и препятствует проникновению других. Полноценно трудиться плацентарный барьер начинает к 15-16 неделям.
Для чего нужна плацента?
Как мы уже говорили, в плаценте происходит постоянный обмен веществ между будущей мамой и ее ребенком. Из крови женщины поступают кислород и питательные вещества, а малыш «возвращает» продукты обмена и углекислый газ, которые надо выводить из организма.
Плацента также защищает малыша от неблагоприятного воздействия: плацентарный барьер задерживает содержащиеся в материнской крови бактерии, некоторые вирусы, антитела мамы, вырабатывающиеся при резус-конфликте, но беспрепятственно пропускает кислород, питательные вещества и защитные белки матери к ребенку. Но защитная функция плаценты избирательна. Одни и те же вещества по-разному преодолевают барьер в сторону крохи и в сторону матери. Например, фтор прекрасно проходит от мамы к малышу, но совершенно не проникает в обратном направлении. Бром проникает к малышу намного быстрее, чем обратно.
Кроме того, детское место играет роль железы внутренней секреции, вырабатывая гормоны, которые поддерживают беременность, готовят грудь к лактации, а организм мамы — к успешным родам.
Кстати
Эмбрион в животе у мамы не дышит, но происходит газообмен: женщина делает вдох, кислород достигает плаценты и через пуповину передается плоду. На обратном пути выводится углекислый газ. Получается, что будущая мама дышит за двоих — именно поэтому ей нужно чаще бывать на свежем воздухе, избегать стрессов, отказаться от вредных привычек.
На что обращает внимание доктор?
Делая УЗИ на разных сроках беременности, доктор внимательно следит за состоянием плаценты. Для него важны:
1. Место расположения и прикрепления плаценты, а также ее приращение
При нормально протекающей беременности плацента чаще всего располагается в слизистой оболочке передней или задней стенки матки. На ранних сроках беременности детское место нередко доходит до выхода из матки. И тогда женщина слышит термин «низкое прикрепление плаценты».
Ворсины хориона (предшественника плаценты) в процессе образования детского места «прорастают» в слизистую оболочки матки — эндометрий. В очень редких случаях бывает, что ворсины прорастают в мышечный слой или в толщу стенки матки. В таком случае говорят о приращении плаценты, которое чревато кровотечением после рождения ребенка. Если подобное происходит, приходится делать операцию — удалять плаценту вместе с маткой.
Если ворсины хориона проросли не столь глубоко, говорят о плотном прикреплении плаценты. Оно обычно встречается при низком расположении плаценты или ее предлежании. Увы, распознать приращение или плотное прикрепление плаценты можно только во время родов. В последнем случае врач, принимающий роды, будет отделять плаценту вручную.
2. Степень зрелости плаценты
Плацента растет и развивается вместе с ребенком. С помощью УЗИ доктор определяет степень ее зрелости — строение на определенном сроке беременности. Это нужно, чтобы понять, хватает ли ребенку питательных веществ и как плацента справляется со своими задачами.
Стремительное старение плаценты может быть и результатом перенесенных во время беременности инфекционных заболеваний (например, внутриматочной инфекции) или вредных привычек, например, курения. Также подобная ситуация возникает, если у женщины есть хронические заболевания, как сахарный диабет, или беременность осложняется резус-конфликтом.
В очень редких случаях речь может идти о позднем созревании плаценты. Иногда это может косвенно указывать на врожденные пороки развития плода.
3. Толщина плаценты и ее размеры
Толщину можно определить после 20 недели беременности. Если беременность протекает нормально, этот параметр до 36 недели все время увеличивается. На 7-й неделе она будет составлять 10-11 мм, на 36-й — максимум 35 мм. После этого рост плаценты останавливается и ее толщина не только не меняется, но может даже уменьшаться. Последнее будет первым симптомом старения. На 40-й неделе стареющая плацента является показанием к стимуляции еще не наступивших родов.
О тонкой плаценте говорят, если в III триместре толщина менее 20 мм. Подобная ситуация характерна для преэклампсии (повышение артериального давления, отеки и белок в моче). При этом есть угроза прерывания беременности и гипотрофии плода (отставание в росте). Когда при резус-конфликте возникает гемолитическая болезнь плода (организм резус-отрицательной мамы вырабатывает антитела к резус-положительным эритроцитам ребенка, и последние разрушаются) о нарушениях свидетельствует толстая плацента (толщина 50 мм и более). Похожие симптомы бывают и при сахарном диабете. Обе ситуации требуют лечения.
Размеры плаценты тоже могут не дотягивать до нормы или ее превышать. В первом случае при нормальной толщине меньше нормы оказывается площадь плаценты. Это может следствием генетических нарушений (таких, как синдром Дауна), преэклампсии и других осложнений. Из-за того, что маленькая плацента не может полноценно снабжать малыша кислородом и питательными веществами и выводить продукты обмена из организма, ребенок отстает в росте и весе. Подобное осложнение называется плацентарной недостаточностью. Те же последствия имеет и гиперплазия (увеличение размеров) плаценты. Своевременное лечение позволяет скорректировать развитие малыша.
Последовый период родов
Как только рождается малыш и акушерка отрезает пуповину, плацента заканчивает свою работу. В течение 30 минут она выходит наружу вместе с плодными оболочками. В этом случае говорят, что рождается послед. Доктор прежде всего внимательно осматривает плаценту, измеряет и взвешивает. Все данные записываются в историю родов. Благодаря этому врачи получают ценную информацию о том, как проходила беременность и каково самочувствие ребенка. Если показатели отличаются от нормы, об этом сообщают педиатру.
Главное — плацента и плодные оболочки должны полностью покинуть организм женщины. Если после тщательного осмотра плаценты у врачей по этому поводу возникают сомнения, проводится ручной осмотр полости матки. Ведь оставшиеся в матке частички плаценты могут стать причиной кровотечения или воспалительного процесса. Это обследование и удаление неотделившихся частиц проводятся под наркозом.
После этого плацента врачей уже не интересует. Ее либо уничтожают, либо используют в научных или лечебных целях.
Подробнее
Медицинский лекторий
«ДомоденТ» — это многопрофильная клиника, которая оказывает все виды стоматологических и лор-услуг для жителей г. Домодедово и Московской области.
Промышленный холдинг Evers Group Rus – это компания производитель инновационных и традиционных медицинских изделий, входит в число лидеров отечественного рынка фармпредприятий.
Нова Клиник — сеть специализированных центров репродукции и генетики человека в Москве, где проводится полный комплекс диагностических и лечебных мероприятий, направленных на преодоление бесплодия.
Сахарный диабет и ожирение. Новый взгляд на проблему.
Почему осенью сложнее просыпаться и как с этим бороться?
Гормоны и избыточный вес
Почему возникает аносмия (потеря обоняния) и как ее лечить (в т.ч. после коронавируса)?
Как научить ребенка правильно полоскать горло
В России усиливают контроль за антибактериальными препаратами в животноводстве
Диетолог назвала самый полезный способ готовить яйца
Диетолог Леонов: грамотное употребление соды очищает организм и снимает воспаление в горле
Медики назвали лучшее время для отхода ко сну
Названы характерные для каждой группы крови заболевания
Пилатес: полезные свойства и вред для здоровья
Симптомы, при которых мужчине следует сразу обращаться к доктору
Фазы сна и что важно о них знать
Врач рассказал, как картошка может защитить от ОРВИ и коронавируса
Названы четыре самых полезных сухофрукта
Психосоматика заболеваний суставов и пути исцеления
Плацента и ее роль в развитии беременности
УЗИ аппарат HS40
Лидер продаж в высоком классе. Монитор 21,5″ высокой четкости, расширенный кардио пакет (Strain+, Stress Echo), экспертные возможности для 3D УЗИ в акушерско-гинекологической практике (STIC, Crystal Vue, 5D Follicle), датчики высокой плотности.
С самого начала беременности и вплоть до ее окончания формируется и функционирует система мать-плацента-плод. Важнейшим компонентом этой системы является плацента, которая представляет собой комплексный орган, в формировании которого принимают участие производные трофобласта и эмбриобласта, а также децидуальная ткань. Функция плаценты, в первую очередь, направлена на обеспечение достаточных условий для физиологического течения беременности и нормального развития плода. К этим функциям относятся: дыхательная, питательная, выделительная, защитная, эндокринная. Все метаболические, гормональные, иммунные процессы во время беременности обеспечиваются через сосудистую систему матери и плода. Несмотря на то, что кровь матери и плода не смешивается, так как их разделяет плацентарный барьер, все необходимые питательные вещества и кислород плод получает из крови матери. Основным структурным компонентом плаценты является ворсинчатое дерево.
При нормальном развитии беременности имеется зависимость между ростом плода, его массой тела и размерами, толщиной, массой плаценты. До 16 недель беременности развитие плаценты опережает темпы роста плода. В случае смерти эмбриона (плода) происходит торможение роста и развития ворсин хориона и прогрессирование инволюционно-дистрофических процессов в плаценте. Достигнув необходимой зрелости в 38-40 недель беременности, в плаценте прекращаются процессы образования новых сосудов и ворсин.
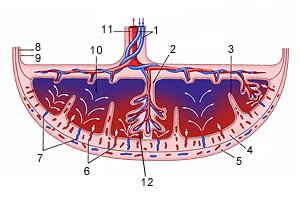
Схема структуры плаценты и маточно плацентарного кровообращения
Межворсинчатое пространство с плодовой стороны образовано хориальной пластиной и прикрепленными к ней ворсинами, а с материнской стороны оно ограничено базальной пластиной, децидуальной оболочкой и отходящими от неё перегородками (септами). Большинство ворсин плаценты свободно погружены в межворсинчатое пространство и омываются материнской кровью. Различают также и якорные ворсины, которые фиксируются к базальной децидуальной оболочке и обеспечивают прикрепление плаценты к стенке матки.
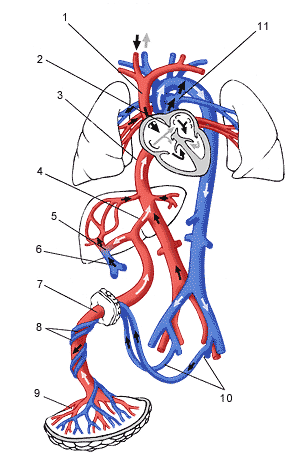
Схема циркуляции крови в организме плода
Спиральные артерии, которые являются конечными ветвями маточной и яичниковой артерий, питающих беременную матку, открываются в межворсинчатое пространство 120-150 устьями, обеспечивая постоянный приток материнской крови, богатой кислородом, в межворсинчатое пространство. За счет разницы давления, которое выше в материнском артериальном русле по сравнению с межворсинчатым пространством, кровь, насыщенная кислородом, из устьев спиральных артерий направляется через центр котиледона к ворсинам, омывает их, достигает хориальной пластины и по разделительным септам возвращается в материнский кровоток через венозные устья. При этом кровоток матери и плода отделены друг от друга. Т.е. кровь матери и плода не смешивается между собой.
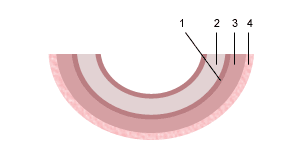
Переход газов крови, питательных веществ, продуктов метаболизма и других субстанций из материнской крови в плодовую и обратно осуществляется в момент контакта ворсин с кровью матери через плацентарный барьер. Он образован наружным эпителиальным слоем ворсины, стромой ворсины и стенкой кровеносного капилляра, расположенного внутри каждой ворсины. По этому капилляру течет кровь плода. Насыщаясь таким образом кислородом, кровь плода из капилляров ворсин собирается в более крупные сосуды, которые в конечном итоге объединяются в вену пуповины, по которой насыщенная кислородом кровь оттекает к плоду. Отдав кислород и питательные вещества в организме плода, кровь, обедненная кислородом и богатая углекислым газом, оттекает от плода по двум артериям пуповины к плаценте, где эти сосуды делятся радиально в соответствии с количеством котиледонов. В результате дальнейшего ветвления сосудов внутри котиледонов кровь плода вновь попадает в капилляры ворсин и вновь насыщается кислородом, и цикл повторяется. За счет перехода через плацентарный барьер газов крови и питательных веществ реализуется дыхательная, питательная и выделительная функция плаценты. При этом в кровоток плода попадает кислород и выводится углекислый газ и другие продукты метаболизма плода. Одновременно в сторону плода осуществляется транспорт белков, липидов, углеводов, микроэлементов, витаминов, ферментов и многого другого.
Схема строения плацентарного барьера
Плацента анатомически и функционально связана с амнионом (водная оболочка), который окружает плод. Амнион представляет собой тонкую мембрану, которая выстилает поверхность плаценты, обращенной к плоду, переходит на пуповину и сливается с кожей плода в области пупочного кольца. Амнион активно участвует в обмене околоплодных вод, в ряде обменных процессов, а также выполняет и защитную функцию.
Плаценту и плод соединяет пуповина, которая представляет собой шнуровидное образование. Пуповина содержит две артерии и одну вену. По двум артериям пуповины течет обедненная кислородом кровь от плода к плаценте. По вене пуповины к плоду течет кровь, обогащенная кислородом. Сосуды пуповины окружены студенистым веществом, которое получило название «вартонов студень». Эта субстанция обеспечивает упругость пуповины, защищает сосуды и обеспечивает питание сосудистой стенки. Пуповина может прикрепляться (чаще всего) в центре плаценты и реже сбоку пуповины или к оболочкам. Длина пуповины при доношенной беременности в среднем составляет около 50 см.
Плацента, плодные оболочки и пуповина вместе образуют послед, который изгоняется из матки после рождения ребенка.
УЗИ аппарат HS40
Лидер продаж в высоком классе. Монитор 21,5″ высокой четкости, расширенный кардио пакет (Strain+, Stress Echo), экспертные возможности для 3D УЗИ в акушерско-гинекологической практике (STIC, Crystal Vue, 5D Follicle), датчики высокой плотности.
Чем покрыта плодная часть плаценты
Одним из наиболее частых и серьезных осложнений беременности, родов и раннего послеродового периода является кровотечение. Стабильным остается уровень кровотечений, связанных с преждевременной отслойкой плаценты [9]. По данным различных авторов, частота данной патологии в структуре акушерских кровотечений составляет от 14 до 30 % [4, 9, 10, 11]. В популяции частота ее колеблется в относительно широких пределах от 0,05 до 3 % [1, 2, 3, 7]. В Свердловской области этот показатель равен 14,7 на 1000 родов [5]. Преждевременная отслойка плаценты представляет собой витальную угрозу для матери и плода. В связи с этим изучение причин ее возникновения является актуальным. Анализ современного уровня знаний об этиологии и патогенезе преждевременной отслойки плаценты подтверждает многофакторность патологии и, несмотря, на солидную научную историю вопроса, эта проблема окончательно не решена. Важным для понимания данного процесса является патоморфологическое изучение плацент.
Цель: оценить морфологические особенности плацент после преждевременной отслойки плаценты (ПОП).
Задачи:
1. Выявить макроскопические особенности строения плацент у женщин, беременность которых закончилась преждевременной отслойкой плаценты.
2. Определить характер микроскопических изменений плацент при преждевременной отслойке.
Материалы и методы исследования
В качестве объекта исследования использовался гистологический материал плацент, которые были разделены на четыре группы. Первая группа (n = 9) – плаценты, после преждевременной отслойки в сроки гестации от 22 до 27 недель. Вторая группа (n = 9) – плаценты, после преждевременной отслойки в сроки гестации от 28 до 36 недель. Третья группа (n = 9) – плаценты после преждевременной отслойки в сроки гестации от 37 до 42 недель. Группа контроля (n = 15) плаценты условно здоровых женщин после нормальных родов более детального рассмотрения изменений в плаценте при преждевременной отслойке. Материал исследовался морфометрическим, гистологическим и статистическим методом. Качественные признаки описаны как абсолютная и относительная частота встречаемости. Сравнительный анализ параметрических данных между группами проводился критерием Стьюдента, для непараметрических данных Манна-Уитни с использованием поправки Бонферрони. Полученные данные заносились в таблицу формата Microsoft Excel, Version 2003 (Microsoft Software, USA). Для статистического анализа использовалась демо-версия MedCalc.
Для патоморфологического исследования брали 6 кусочков: из центральных зон плаценты через всю толщу, из периферических зон с прилегающими оболочками, а также из участка, непосредственно отслоившегося во время беременности, в том числе со стороны хориальной пластины и со стороны базальной пластины. Размер вырезанных кусочков составлял 1,5–2 см². Кусочки заливали в парафин, срезы окрашивали гематоксилином и эозином, пикрофуксином. Проводка гистологического материала осуществлялась в специальном аппарате Excelsior ES. После микротомии проводилось окрашивание материала в аппарате карусельного типа Varistain Gemini. Каждый микроскопический показатель плаценты оценивали по трехбалльной системе (элементы материнской части и хориальной пластинки, межворсинчатое пространство, строма и сосудистое русло ворсин, периферический цитотрофобласт, псевдоинфаркты и инфаркты, кальцинаты, воспалительная инфильтрация). Так, 0 баллов – отсутствие данных изменений, 1 балл – изменениями затронуто 1\3 площади поля зрения, 2 балла – изменениями затронуто 2\3 площади поля зрения, 3 балла – более 2\3 поля зрения. Синцитиальные почки, синцитио-капиллярные мембраны и количество сосудов в терминальных ворсинах оценивалось в абсолютных показателях. Парафиновые срезы описывались при увеличении в 400 раз в 30 полях зрения.
Результаты исследования и их обсуждение
При анализе макроскопических показателей плацент обращает на себя внимание снижение плацентарно-плодного коэффициента (ППК) в первой группе (0,27 ± 0,14), vs группы контроля (0,33 ± 0,01) р14 = 0,042. Уменьшение массы плаценты может быть результатом гипоксического состояния, которое проявляется в росте органа по месту наибольшего притока крови, что обуславливает уменьшение размера органа [7]. При гемической и гипоксической гипоксии прохождение материнской крови вдоль поверхности ворсин облегчается за счет истончения слоя материнского фибриноида в околоворсинчатом пространстве [8] и десквамационно-дистрофическими изменениями хориального эпителия [2]. Причиной гипоксического состояния могут являться соматические заболевания и инфекционно-воспалительные заболевания матери [2, 6, 7]. Во второй группе, напротив было отмечено его значимое увеличение (0,29 ± 0,09), по сравнению с таковым в контрольной группе (0,21 ± 0,03) р = 0,021, что при нормальных органометрических показателях плаценты указывает на гипотрофию плода. Задержка внутриутробного развития плода любой этиологии всегда сопровождается теми или иными изменениями в плаценте и является несомненным свидетельством наличия плацентарной недостаточности [6]. Полученные данные представлены в табл. 1.
Плацентарно-плодный коэффициент в зависимости от срока беременности в сравниваемых группах