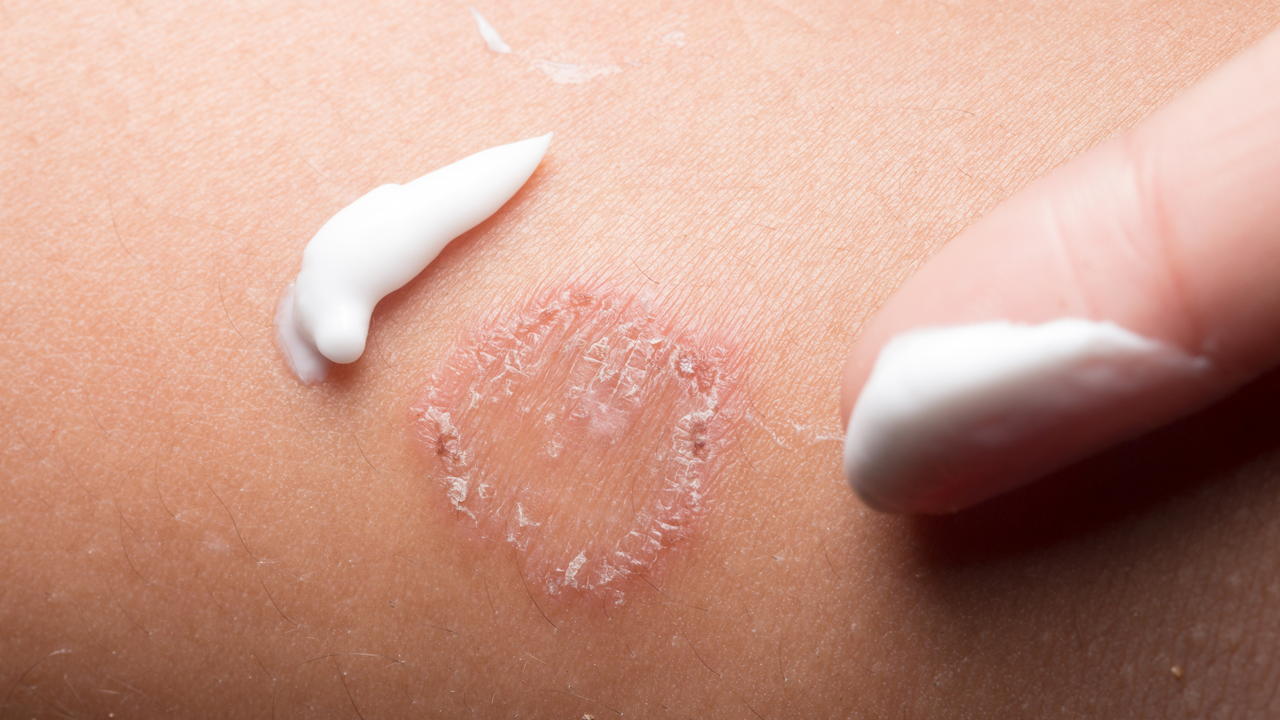
чем подсушить мокнущий атопический дерматит
Кожные покровы выполняют барьерную функцию, но из-за влияния внутренних или внешних факторов они могут снижаться, возникновение на коже пятен или сыпи характеризует о сбое в работе организма или упадка иммунитета, не стоит игнорировать сигналы организма, своевременное обращение к специалисту сокращает негативные последствия.
Терапия включает в себя комплексную схему лечения, с учетом особенностей организма пациента и возраста.
Причины мокнущего дерматита
Причины возникновения мокнущего дерматита разделены на несколько пунктов: отдаленные, близкие, облигатные, избирательные факторы.
Отдаленные факторы, вызывающие развитие заболевания:
Близкие факторы, которые могут спровоцировать развитие болезни:
Облигатные факторы (возникающие под воздействием внешних факторов):
Мокнущий дерматит по сути запущенная стадия любого другого вида дерматита (бытовой, профессиональный, грибковый, бактериальный), помимо вышеперечисленного, может возникать вследствие неправильно подобранного лечения или игнорирования заболевания.
Симптомы мокнущего дерматита
Симптомы заболевания могут иметь отличия, зависит это от возраста пациента.
У взрослых очаги образовываются в естественных складках кожи, на лице и шее, руках и ногах. Возникает сыпь и эритема (покраснение) с мутным содержимым, с течением заболевания сыпь вскрывается, образовывая мокнущие эрозии.
Можно выделить общие симптомы для всех возрастов: отечность и покраснение кожи в местах расположения очагов, наличие сыпи с мутноватым содержимым.
Заболеванию характерны сильный зуд – на его интенсивность влияет сила поражения нервных окончаний расположенных в кожных покровах; жжение и болезненные ощущения, чувство сухости или стянутости, помимо этого человек испытывает эмоциональный дискомфорт, так как дерматит имеет нелицеприятный вид.
Как выглядит мокнущий дерматит, вы можете посмотреть в разделе фото.
Мокнущий дерматит у ребенка
Возникновение мокнущего дерматита у детей обусловлено особенностями кожи, в раннем возрасте кожа не имеет таких защитных сил, как кожа взрослого и поэтому сильнее подвержена влиянию патогенных факторов. Второй причиной может стать слабый иммунитет, дети чаще взрослых переносят респираторные заболевания, сильнее взрослых подвержены негативному воздействию внешних факторов.
Признаки заболевания у детей могут варьироваться в зависимости от возраста ребенка:
Мокнущий дерматит грудничков возникает зачастую на сгибах локтей, коленей и лице, очень редко возникают на других участках кожи. На дерме могут возникать трещины и язвы не больших размеров, спустя несколько дней на пораженных участках образовываются корочки.
У детей старше трех лет поражения локализуются на кистях рук, локтях, коленях и шее. Кожа в местах поражения воспаленная – отечная и приобретает ярко-красный окрас, образуются трещины и язвочки, течение болезни длительное. Впоследствии кожа на бывших местах распространения очагов утолщается и отличается от здоровой темным оттенком.
У подростков заболевание протекает так же, как и у детей старше трех лет, единственное отличие это спонтанное течение, может отмечаться резкое развитие или самостоятельный спад симптомов. При резком обострении заболевания, очаги могут занимать большие сегменты кожи.
В разделе фото, можно увидеть, как выглядит мокнущий дерматит у детей.
Лечение мокнущего дерматита
Перед началом лечения, необходимо провести диагностику. Диагностика очень важна, так как мокнущий дерматит имеет схожую клиническую картину с экземой, для специалиста обычно это не составляет труда, но для точного диагноза специалист проводит следующие исследования:
Зачастую лечение подразумевает комплексную терапию, которая направлена на устранение причины появления мокнущего дерматита и снятие симптомов характерных ему.
Помимо лекарственных препаратов, рекомендуется соблюдать диету, это один из факторов способствующих быстрому выздоровлению. Диета подразумевает устранение продуктов, которые могут стать причиной развития аллергических реакций (цитрусовые, орехи, мед и др.).
При мокнущем дерматите у грудничков особое внимание уделяют коррекции питания и соблюдение диеты мамы, если она кормит ребенка грудью.
При переходе мокнущего дерматита в хроническую стадию, показаны препараты для поднятия и укрепления иммунитета.
Самолечение в данном случае недопустимо, особенно в отношении лечения детей. Врач назначает медицинские препараты на основе результатов анализов и с учетом особенностей организма.
Лечение мокнущего дерматита народными средствами
Народная медицина имеет множество рецептов по борьбе с различными дерматологическими патологиями. Способы терапии могут включать настойки, примочки, мази и др., на основе трав или других природных компонентов, но данные средства малоэффективны или не эффективны вовсе. Фитотерапия может снять некоторые симптомы, но не сможет губительно воздействовать на причину дерматита, а в некоторых случаях усугубит болезнь. Некоторые средства народной медицины могут использоваться как дополнение к основному лечению, о них должен сообщать только врач. Не стоит самостоятельно назначать какие-либо народные средства, особенно если помощь необходима ребенку.
Лечение мокнущего дерматита с помощью Лостерин
Неправильный уход за кожей при дерматологических заболеваниях замедляет выздоровление, поэтому важно подобрать средства подходящие проблемной коже, которые не пересушивают, но в то же время очищают. Распространенное средство – гель Лостерин, для принятия душа или крем Лостерин для ухода за кожей. Благодаря своему составу уберегают кожу от сухости и трещин, способствует уменьшению шелушения и обладает регенерирующим действием. Используется для лечения и профилактики мокнущего дерматита.
Профилактика мокнущего дерматита
Любое заболевание проще предупредить, нежели лечить, мокнущий лишай не исключение, что бы избежать развитие болезни следует:
Если дерматит все же проявился то для скорого выздоровления и профилактики повторного проявления болезни следует:
Исключать патогенные факторы.
При появлении симптомов указывающих на проявление мокнущего дерматита, следует незамедлительно обратиться к врачу, это позволит начать лечение вовремя, что благоприятно скажется на длительности терапии и снизит риск развития негативных последствий и рецидивов.
Читайте также
Солнечный дерматит (Фотодерматит) считается аллергией, которая возникает при воздействии солнечных лучей в период использования местных или системных препаратов. Заболеванию присущи характерные симптомы, по которым врач легко ставит диагноз. Фотодерматит может образоваться практически на любом участке тела, у людей любого возраста и пола, в основном у тех. Терапия подразумевает комплексный подход. Имеет благоприятный исход при соблюдении предписаний врача.
Атопический дерматит – хроническое неинфекционное кожное заболевание, обусловленное генетической предрасположенностью и провоцируемое различными аллергическими факторами. Основными симптомами являются зуд, покраснение, сухость и шелушение кожи.
Причиной атопического дерматита часто становится наследственность. В большинстве случаев дерматит проявляет себя еще в раннем детстве с сохранением тех или иных своих признаков в течение всей жизни.
Неправильное лечение атопического дерматита. 5 главных ошибок
Атопический дерматит — это хроническое воспалительное заболевание кожи, которое проявляется зудящими красными пятнами, сыпью, шелушением и сухостью. Это заболевание диагностируется у 30% детей и у 10% взрослых. Однако, зачастую атопическому дерматиту не уделяется должного внимания, и некорректное лечение этой болезни может замедлять наступление ремиссии и ухудшать общий уровень здоровья. О 5 самых распространенных ошибках в тактике лечения рассказывает дерматолог Анна Трушина.
Ошибка №1. Излишняя диагностика, направленная на выявление «некожных» причин.
Причины развития атопического дерматита кроются в генетически обусловленных особенностях:
1. Со стороны кожи — связаны с нарушением барьерной функции.
2. Со стороны иммунной системы. В ответ на проникновение раздражителей и аллергенов через нарушенный кожный барьер формируется воспаление.
Поэтому не целесообразно искать причину в гельминтах, нарушении микрофлоры кишечника, интоксикации и т.д. Весь спектр назначаемых по этому поводу обследований только из-за атопического дерматита не обоснован. Усилия, направленные на поиск “первопричины” вне кожи, лучше направить на грамотное лечение собственно кожи.
Ошибка №2. Поиск причинного аллергена.
Атопический дерматит не является аллергическим заболеванием по своей природе. Однако, аллергические реакции могут сочетаться с атопическим дерматитом, как сопутствующее заболевание. Так происходит примерно у 20-30% пациентов.
Поэтому сам по себе атопический дерматит не является поводом для сдачи дорогостоящих панелей на специфические аллергены, а анализ должен сдаваться только при подозрении на конкретную аллергическую реакцию у части пациентов.
Ошибка №3. Соблюдение необоснованной диеты.
Часто атопический дерматит становится поводом для назначения строгой “гипоаллергенной” диеты. Детский рацион становится однообразным и скучным. Однако, такие пищевые ограничения не обоснованы с научной точки зрения и не приносят желаемого результата, даже если параллельно есть аллергия.
Помимо отсутствия эффекта, строгая диета способна нанести вред организму. Она приводит к дефициту важных нутриентов, минералов и витаминов, что может негативно сказаться на общем состоянии здоровья ребенка. Поэтому детям с атопическим дерматитом нужно питаться разнообразно и сбалансированно. Из рациона исключаются только те продукты, роль которых четко доказана с обострением патологического процесса. Аналогичные правила применимы и к питанию мамы, если малыш находится на грудном вскармливании.
Ошибка №4. Нерациональный уход за кожей.
Основа лечения атопического дерматита это восстановление барьерной функции кожи и устранение воспаления. Поэтому назначаются такие средства, которые помогают УВЛАЖНИТЬ и смягчить кожный покров и удержать влагу внутри него, и тем самым улучшить защитные свойства кожи. В комплексе используются также мероприятия, которые уменьшают вероятность развития воспалительного процесса, т.е. ограничивается контакт кожи с потенциальными агрессорами из внешней среды.
Чтобы реализовать перечисленные выше цели, требуется тщательный и бережный уход за кожей ребенка-атопика с использованием ЭМОЛЕНТОВ. Это специальные средства, лосьоны, кремы, бальзамы, которые при нанесении на кожу смягчают и увлажняют ее, способствуют заполнению межклеточных пространств в коже, восстанавливая ее барьерные свойства.
Важно понимать, что использования простых детских кремов 1-2 раза в день может быть недостаточно. Для правильного ухода требуется нанесение специальных эмолентов в достаточном объеме. Они распределяются толстым (!) слоем как на проблемные, так и на визуально неизмененные участки кожи. При этом, кратность нанесения напрямую зависит от состояния кожи. Требуется использовать эмоленты столько раз в течение дня, чтобы весь день наощупь кожа оставалось гладкой, мягкой и без шелушения.
Ошибка №5. Отказ от «гормонов».
При атопическом дерматите внутри кожи происходит воспалительный процесс (само слово “дерматит” в дословном переводе на русский означает воспаление кожи). Именно поэтому в период обострения используются противовоспалительные наружные средства, которые позволяют остановить воспаление. К таким средствам относят наружные глюкокортикостероиды. Однако многие родители отказываются от этих «гормонов» из-за стероидофобии (боязни использования стероидов).
Топические (т.е. используемые наружно: лосьоны, эмульсии, мази, кремы) кортикостероиды на протяжении не одного десятилетия используются в лечении атопического дерматита. За это время они продемонстрировали высокую эффективность и высокий профиль безопасности.
Если же родители не используют кортикостероиды в тех случаях, когда к этому есть показания, или делают это нерационально (назначают самостоятельно без учета степени и формы кожного воспаления, самостоятельно отменяют гормон раньше необходимого срока без контроля врача), то это может привести к ухудшению состояния кожи, формированию очагов хронического воспаления и другим местным осложнениям.
Заключение
Атопический дерматит — это достаточно хорошо изученное заболевание с установленными механизмами развития. Регулярный уход за кожей, своевременное снятие воспаления и исключение ненужных агрессивных манипуляций и диагностических процедур помогут максимально эффективно справиться с этим заболеванием.
Какие мази от дерматита лучшие: гормональные или негормональные, и есть ли альтернатива
Рассматривая, какие мази применяют при дерматите, стоит сразу сказать, что они делятся на две большие группы: гормональные и негормональные. Они отличаются не только составом, но также степенью эффективности и безопасности.
Мазь считают лучшей от дерматита на коже у конкретного пациента, если она отвечает ряду требований:
Какими негормональными мазями можно лечить дерматит
Негормональные мази считают более безопасными, поскольку они имеют относительно натуральный состав. Это позволяет использовать наружное средство в течение длительного времени без какого-либо вреда для здоровья.
Именно негормональные мази считают лучшими при атопическом дерматите у ребенка. У взрослых в большинстве случаев в начале лечения врачи тоже стараются назначать именно такие мази. По принципу действия они делятся на несколько групп:
Поскольку средства с одним основным веществом могут снимать только один симптом, врачи часто назначают комбинированные мази. Они за счет нескольких активных компонентов могут оказывать не одно, а несколько эффектов. Примеры негормональных препаратов, претендующих на роль самой хорошей мази от дерматита:
Из плюсов негормональных мазей особое значение имеет минимум побочных эффектов. Еще большинство из них разрешены к применению у детей, беременных и кормящих женщин.
Главным минусом негормональных мазей часто выступает недостаточная эффективность. Из-за этого лечение может затянуться на несколько недель, месяц и даже дольше. При этом курс нельзя прерывать, иначе предыдущая терапия может оказаться неэффективной. В результате врачу все-таки приходится назначать более сильные гормональные средства.
Выбирая, какая мазь лучше от дерматита, нельзя игнорировать и другие недостатки негормональных мазей:
То есть при длительном лечении мазь вызывает аллергию, но при этом может не давать нужного эффекта.
Гормональные мази
Когда отсутствует положительная динамика от применения негормональных мазей, специалисты прибегают к гормональным препаратам. В их составе основным компонентом выступают глюкокорстикостероиды – гормоны, которые в теле человека вырабатываются надпочечниками. В основе механизма действия таких препаратов лежит влияние на обмен белков и углеводов. Гормональные мази восстанавливают уровень кортизона, при недостатке которого организм становится неспособен справляться с воспалительными процессами.
В зависимости от степени воздействия на кожу гормональные мази делятся на несколько категорий:
Последние используют только при самых тяжелых формах дерматита, поэтому первыми их никогда не назначают. Примеры гормональных мазей:
Главные недостатки гормональных мазей при лечении дерматита:
Гормональные средства могут претендовать на звание лучших мазей от дерматита, но только в плане эффективности. Да, они быстрее помогают справиться с симптомами заболевания, нежели негормональные. Но при этом они могут оказывать кратковременный эффект, требуют очень строгого соблюдения схемы лечения, имеют побочные эффекты и большой список противопоказаний, который включает:
Какую же мазь использовать
Как видно из обзора мазей от дерматита, и гормональные, и негормональные средства нельзя назвать идеальными для лечения такого заболевания. Клиника «ПсорМак» предлагает в качестве альтернативы и эффективную, и безопасную мазь. Она создана по собственной рецептуре и показывает свою эффективность уже в течение более 25 лет.
В составе мази отсутствуют гормоны. Вместо них только натуральные природные компоненты, которые делают мазь безопасной для детей, беременных и кормящих. Мазь не вызывает побочных эффектов, не приводит к аллергии и обострению симптомов.
Кроме того, мы комплексно подходим к лечению заболевания, прибегая к всесторонней работе с пациентом путем психотерапии, игло- и гирудотерапии. Еще мы разрабатываем для пациентов индивидуальную диету. Такой подход позволяет добиться стойкой ремиссии до 6 лет, что подтверждают отзывы и результаты лечения наших пациентов.
Средства от атопического дерматита
Атопический дерматит (АД) у детей является одним из наиболее распространенных заболеваний детей раннего возраста. Данное заболевание представляет собой аллергическое воспаление кожи, которое характеризуется зудом, а также частыми рецидивами и возрастными особенностями сыпи на коже. Как правило, дерматит появляется в раннем возрасте, при отсутствии лечения продолжает свое прогрессирование в более старшем возрасте, что значительно ухудшает качество жизни пациентов и их родных.
Распространенность атопического дерматита у детей
Исследования показывают значительный рост распространенности атопического дерматита у детей в РФ.
Также комитетом экспертов по астме и аллергии Европейского бюро ВОЗ была разработана и утверждена еще одна программа – GA2LEN. GA2LEN ( Global Allergy and Asthma European Network ) исследовало частоту встречаемости аллергической патологии среди подростков в возрасте от 15 до 18 лет. Согласно исследованию, наличие симптомов АД встречалось у 33 % подростков, распространенность АД по данным анкет – у 10%, подтвержденный диагноз – у 7% детей подросткового периода. У девочек в 1,5 раза больше, чем у мальчиков.
Причины и симптомы атопического дерматита у детей
Лечение атопического дерматита у детей
В данной статье мы уделим большое внимание именно лечению данного недуга, а также расскажем об основных особенностях применения лекарственных средств у малышей с атопическим дерматитом.
Основой лечения является наружная терапия с использованием различных лекарственных средств. Целью наружной (местной) терапии является полное устранение воспалительных изменений, зуда, а также восстановление водно-липидного слоя кожи. В качестве таких средств используются местные глюкокортикостероиды (гормоны), ингибиторы кальциневрина, эмоленты. Особое внимание уделим эмолентам. Эмоленты представляют собой средства лечебной косметики, которые ухаживают за кожей и предотвращают сухость кожи. В ряде случаев назначается и системная терапия. Под системной терапией подразумевается использование средств, которые применяют внутрь. Наиболее часто в качестве системной терапии используют антигистаминные средства.
Ниже рассмотрим наиболее распространенные средства для лечения АД у детей.
Целью местной терапии атопического дерматита является полное устранение воспалительных изменений и зуда.
Гормоны
В качестве гормонов используют местные глюкокортикостероиды (МГК). Они являются наиболее сильными препаратами в начале заболевания, что позволяет в кратчайшие сроки добиться устранения симптомов данного заболевания. Длительность использования данных препаратов не должна превышать двух недель. По возможности, использование МГК должно быть коротким.
Что должны помнить родители при использовании данных средств:
Местные гормоны существуют различных классов, что зависит от силы их действия. Наиболее распространенными МГК являются: целестодерм, элоком, локоид, дермовейт, кутивейт.
Ингибиторы кальциневрина (ИК)
Особенностью данных средств является отсутствие осложнений, свойственных гормонам. Они могут использоваться вместе с гормонами. После устранения симптомов, МГК можно заменить на ИК, что позволит избежать развития осложнений. Наиболее распространены два лекарства из этой группы: пимекролимус и такролимус. Пимекролимус используется при легкой степени тяжести заболевания, тогда как такролимус используется в тяжелых случаях.
Эмоленты
Как было сказано выше, эмоленты представляют собой средства, которые позволяют восстановить водно-липидный слой кожи. Тем самым они устраняют сухость и способствуют снижению зуда кожи. Используются как при обострении, так и в стадии ремиссии. Как правило, препараты используют несколько раз в сутки – утром и вечером. При отсутствии эффекта, возможно применение до 4-6 раз в день, иногда до 10 раз в сутки. Возможность более частого использования данных препаратов объясняется минимальностью побочных эффектов.
Эмоленты представляют собой средства, которые позволяют восстановить водно-липидный слой кожи.
Эмоленты выпускаются в виде лосьонов, термальной воды, кремов и мазей. Использование той или иной лекарственной формы зависит от стадии болезни. При остром процессе, если есть мокнутие, используют подсушивающие средства (термальная вода, лосьоны). Если нет мокнутия, то возможно использование масел для ванны. После купания нужно нанести крем-эмолент. Даже когда заболевание отступает, очень важно продолжать наносить эмоленты на кожу после купания. Если перестать следить за кожей, то заболевание может обостриться снова.
Ниже перечислим основные средства лечебной косметики, рекомендованные союзом педиатров России:
Помимо местного лечения, используются также и иные средства. Предпочтение отдается антигистаминным препаратам. Среди них используют: цетиризин, левоцетиризин, дезлоратадин, лоратадин, фексофенадин, рупатадин, эбастин.
Атопический дерматит является заболеванием, которое хорошо поддается лечению. В связи со значительным ростом данной патологии, у родителей должна быть повышенная настороженность в плане развития данного недуга у ребенка. Очень важно придерживаться рекомендаций лечащего врача, соблюдать диету и режим, использовать только те препараты, которые имеют доказательный характер. Не занимайтесь самолечением с применением народных средств, при возникновении симптомов заболевания обращайтесь к педиатру.
Как справиться с обострением атопического дерматита в холодное время года, рассказала врач

Атопический дерматит – заболевание сезонное, поэтому его обострение поздней осенью и зимой явление обычное. О том, как оперативно справиться с нестерпимым зудом и воспалением кожи и что поможет продлить ремиссию, рассказала заведующая кожно-венерологическим отделением Санкт-Петербургского государственного педиатрического медицинского университета Елена Большакова.
Атопический дерматит – это воспалительное заболевание кожи, которое характеризуется рецидивирующим хроническим течением. Основной признак – очень сильный зуд. Данная патология встречается часто. Так, различными формами атопического дерматита страдает около 20% детей, среди взрослых частота заболевания составляет 4–5%.
Формы атопического дерматита
Младенческий атопический дерматит развивается с первых месяцев жизни: у кого-то в полгода, у кого-то раньше. Локализуется на лице (чаще всего на щеках), шее, конечностях, туловище, в местах разгибания локтей и коленей. Высыпания в раннем возрасте ярко-розовые. Для них характерны т.н. очаги мокнутия, потому что везикулы (воспалительные элементы) лопаются, и выделяется секрет. В период обострения пораженные участки красные, отечные и очень сильно зудят.
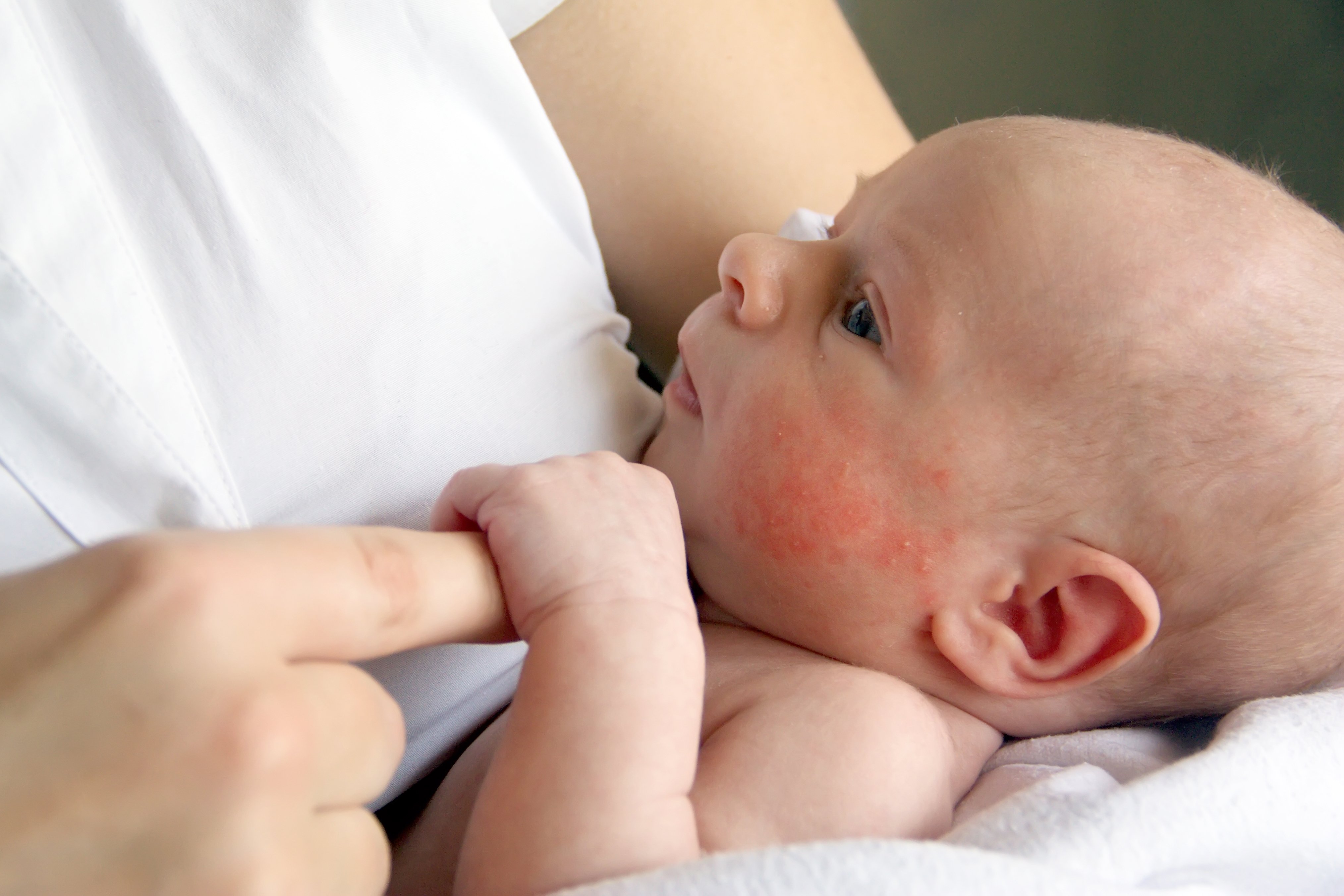
Детским атопическим дерматитом болеют дети в возрасте 2–12 лет. Поражение кожи более сухое, мокнутия нет, очаги – красные с корочками, иногда с трещинами. Это состояние тоже сопровождается сильнейшим зудом.
Болезнь может перейти во взрослую стадию. У взрослых поражаются лицо, шея, грудь. Цвет менее яркий, кожа утолщена, отечна.
Причины атопического дерматита
Причины атопического дерматита разные: эндогенные и экзогенные. Основная – наследственная предрасположенность к аллергической реакции. «Это как почва, на фоне которой различные триггеры будут провоцировать заболевание», – поясняет специалист. Среди возможных причин – сопутствующие патологии (заболевания желудочно-кишечного тракта, ЛОР-органов, ОРВИ), стрессовый компонент – всё, что приводит к нарушению иммунитета.
Елена Большакова отмечает, что современные дети чаще болеют атопическим дерматитом. «Это связано с ускоренным ритмом жизни в XXI веке, плохой экологией, изобилием моющих средств и бытовой химии и, как следствие, излишней чистотой в наших домах. Также у наших пациентов мы часто видим нарушения пищевого поведения: пристрастие к сладким напиткам, фастфуду, различным снекам», – констатирует врач.

Атопический дерматит и стресс
Атопический дерматит также тесным образом связан со стрессом. Например, замечено, что у детей обострения случаются в следующие периоды:
• с 2 до 3 лет, когда ребенок начинает посещать детский сад;
• 6–7 лет, когда идет в школу;
• при переходе из начальной школы в среднюю;
• при подготовке к экзаменам, перед поступлением в колледж, вуз.
«Я уже не говорю про бытовой стресс. Мы регулярно видим детей, у которых атопический дерматит нарастает на фоне неблагоприятной ситуации в семье», – говорит Елена Большакова.
Что провоцирует обострение атопического дерматита в холодное время года
Специалист объясняет, почему атопический дерматит обостряется в холодное время года: «У ребенка и так наследственная предрасположенность: кожа очень сухая, нарушены липидный барьер и защитная функция. А холодный воздух создает дополнительное раздражение, сужаются сосуды, еще больше нарушается и без того нарушенное питание кожи. В результате кожа легко повреждается, образуются микротрещины – это входные ворота для инфекции. В помещении лучше не становится, потому что включают отопление, и воздух очень сухой. А еще надо тепло одеваться. Контакт с шерстью, мехом способен усугубить аллергическую реакцию. Если ребенка одевают слишком тепло, он потеет, что тоже плохо».
Кроме того, в осенне-зимний период обостряются все хронические инфекции (тонзиллиты, синуситы), часто случаются рецидивы желудочно-кишечных патологий, повышается риск ОРВИ (грипп, парагрипп, аденовирусная и коронавирусная инфекции).

Как снять острые симптомы атопического дерматита и продлить состояние ремиссии
♦ Самое важное – в любое время года соблюдать гипоаллергенную диету и гипоаллергенный быт. «Правильно подбирайте одежду: должно быть тепло, но не жарко и безопасно с точки зрения аллергии. Под теплую одежду обязательно надевайте хлопок или вискозу, но не синтетику. А вот верхняя одежда (пальто, куртки) пусть будет синтетической, поскольку пух, шерсть, мех для многих – аллерген», – рекомендует врач.
♦ Важно регулярно обрабатывать кожу, чтобы восстановить липидную оболочку, которая у людей с атопическим дерматитом генетически нарушена. Для этого применяют специальные средства – эмоленты. Перед выходом на мороз желательно также обработать открытые участки тела: водорастворимый крем наносят за час до выхода, а специальный жиросодержащий крем – за 15 минут.

♦ Если произошло обострение, никто не отменял терапию, прописанную дерматологом, аллергологом. Прежде всего это использование антигистаминных препаратов. «Не надо терпеть зуд. Важно снизить его, чтобы кожа не травмировалась расчесами и не присоединилась вторичная инфекция», – акцентирует эксперт. В период обострения эмолентов недостаточно – нужны лечебные противовоспалительные кремы.
♦ Конечно же, следует лечить сопутствующие патологии, хронические очаги инфекции, повышать иммунитет, мыть руки, носить маски, избегать скопления людей.
«Помните: при правильном лечении увеличиваются периоды ремиссии. Если речь о ребенке, то при длительных ремиссиях возрастают шансы, что во взрослом состоянии он забудет об атопическом дерматите или, по крайней мере, обострения будут случаться реже», – подводит итог Елена Большакова.