чем отличается новокаин и лидокаин
Разница между Лидокаином и Новокаином
Каждый из нас хоть раз в жизни бывал в кабинете у стоматолога. Удаление и лечение зубов – это не самый приятный процесс, но чтобы устранить негативные ощущения, врачи применяют обезболивание. В качестве обезболивающих средств сегодня выступают Дикаин, Новокаин, Лидокаин и прочие. На примере Лидокаина и Новокаина мы попробуем понять, какая разница между этими препаратами.
Определение
Новокаин – это лекарственный препарат с умеренной анестезирующей активностью. Используется в медицинской деятельности для местного обезболивания, однако, обладает непродолжительным эффектом. Применяется в стоматологической, хирургической и урологической практике в качестве местного анестетика. Новокаин – это синтетический препарат, который после всасывания в кровь обладает противовоспалительным, анальгезирующим, антигистаминным, антитоксическим, десенсибилизирующим действием, снимает спазмы гладкой мускулатуры и уменьшает возбудимость сердечной мышцы.
Сравнение
Лидокаин и Новокаин являются анестетиками местного применения, имеют сходное химическое строение. Обе группы местных анестетиков (амиды и эфиры) состоят из гидрофобной ароматической группы, промежуточной эфирной или амидной цепи, гидрофильной вторичной или третичной аминогруппы. Тип промежуточной цепи влияет на продолжительность действия препарата. Поэтому в зависимости от применения местные анестетики делятся на эфиры и амиды.
Дозировка обоих препаратов должна быть установлена опытным врачом, поскольку в случае передозировки возникают судорожные припадки, апноэ и возможна кома.
Без боли – анестезия в современной стоматологии
Рассказывает врач стоматолог общей практики Лелеков Александр Михайлович.
Стоматологи не любят делать больно. Цивилизованная стоматология стремится к полной безболезненности всех этапов лечения.
Самые неприятные процедуры, такие как лечение глубокого кариеса и пульпита, удаление зуба, немыслимы без действенной анестезии.
С анестезией связано множество бытовых мифов и устаревших представлений. Расскажу подробнее об этом полезном средстве, которое делает лечение комфортным, без мучений, боли и слёз.
Почему в одних клиниках лечиться больно, а в других нет?
Ощущения пациента зависят от многих факторов, но наибольшее значение имеет сам анестезирующий препарат. В начале ХХ века стоматологи стали использовать новокаин, а с середины века – более мощный лидокаин. В свое время это был настоящий прорыв в медицине. Лечение стало терпимым, но полностью убрать боль не получилось.
Современные клиники применяют анестетики на основе артикаина.
Обязательно поинтересуйтесь перед лечением, каким препаратом проводится обезболивание:
Для комфортного и безопасного лечения своих пациентов я использую:
Артикаин я применяю в большинстве ситуаций. Ультракаин Д, Скандонест, не содержащие в составе адреналин – при наличии проблем со здоровьем у пациента. Они могут применяться у пожилых людей, пациентов с сахарным диабетом, гипертонией, сердечно-сосудистыми заболеваниями, бронхиальной астмой. Перечисленные анестетики не проникают через плацентарный барьер и разрешены для беременных.
В анестетиках есть адреналин?
Многие пациенты опасаются, что вместе с анестетиком им введут адреналин. Адреналин (эпинефрин), действительно, содержится в анестетиках, стоматологи ценят его за сосудосуживающий эффект:
Но есть и нежелательные эффекты: адреналин может участить пульс и повысить артериальное давление. Здоровый человек этого, как правило, даже не замечает. Но детям и пациентам с сердечно-сосудистыми заболеваниями препараты с адреналином противопоказаны.
Им ставят анестетик с пониженным содержанием адреналина или без него. Ранее я упоминал препараты Скандонест и Ультракаин Д – вот в них вообще нет адреналина.
Сейчас укусит комарик
Будет ли неприятной постановка укола, зависит от нескольких факторов:
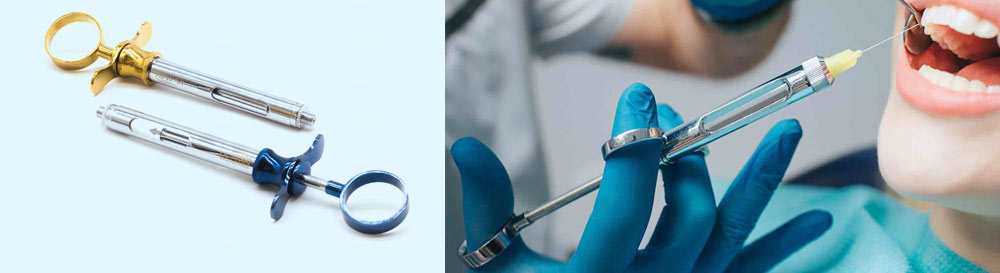
Карпульный шприц
Возможно, вы обращали внимание на необычную, но узнаваемую форму шприца для анестезии. Он имеет кольца по бокам, чтобы удобнее лежать в руке врача.
Но главное в нем – это механизм, который позволяет провести анестезию быстро, эффективно и безопасно в абсолютно стерильных условиях. Капсула с препаратом вскрывается этим механизмом прямо внутри шприца. Меньше рук – меньше микробов.
Иглы для карпульного шприца тонкие и гибкие, их легко согнуть под нужным углом. С ними можно подобраться к неудобно расположенным зубам и провести обезболивание наилучшим образом.
Если анестезия противопоказана
В большинстве случаев анестезия не противопоказана полностью, а всего лишь требует более осторожного, взвешенного подхода. Врач учитывает возраст пациента, особенности здоровья и подбирает оптимальный препарат и дозировку.
Обязательно сообщите врачу, если у вас есть заболевания:
Отдельного внимания заслуживает аллергия на местные анестетики. Если у вас однажды была аллергическая реакция на анестетик, обязательно запомните его название.
Общая анестезия
Если ни один местный анестетик использовать невозможно, мучить пациента болью все равно не будем. В таких случаях применяют наркоз – лечение зубов во сне.
Процедура проходит под контролем анестезиолога-реаниматолога, который следит за состоянием пациента с помощью специальной аппаратуры.
Чтобы анестезия лучше подействовала
Несколько советов для максимальной эффективности обезболивания:
Качественная анестезия – это не только комфорт и спокойствие врача и пациента.
Большинство пациентов, которые боятся лечить зубы, на самом деле боятся боли, а не самого лечения. И страх проходит, когда они приходят в клинику, где применяется надежное обезболивание.
Привыкнув к хорошей анестезии, пациент не затягивает с лечением и сохраняет свои зубы здоровыми!
Анестезия и обезболивание в стоматологии
Зубная боль – проблема, с которой знаком практически любой человек. Она сигнализирует об имеющихся патологиях зубочелюстной системы, но далеко не все люди немедленно обращаются к дантистам. Это обусловлено страхом пациентов перед болезненными ощущениями, с которыми ассоциируется посещение зубоврачебного кабинета. Опасения эти совершенно напрасны, так как применяемая анестезия в стоматологии позволяет качественно обезболить место в ротовой полости, где будут выполняться манипуляции.
Как лечат зубы без боли?
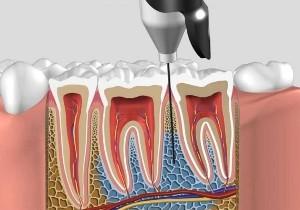
Сегодня все терапевтические и хирургические процедуры, проводимые дантистом при риске вызывания болезненных ощущений у пациента, проводятся исключительно после использования обезболивающих препаратов. Стоматологи используют разные типы анестезии, под которой понимается уменьшение чувствительности места введения препарата к любым внешним воздействиям. Введенный медикамент препятствует проникновению «импульса боли» в головной мозг, поэтому человек «ничего не чувствует». Обезболивание в стоматологии нужно, чтобы больной избежал неприятных ощущений при проведении специалистом лечения. Когда пациенту не больно, он может продолжительное время пребывать в состоянии покоя. Это оптимальные условия, при которых дантисту удается более качественно и эффективно провести манипуляции.
Когда анестезия в стоматологии показана
Обезболивание проводится при таких лечебных процедурах:
Виды обезболивания
Дантисты, как правило, осуществляют медикаментозное локальное обезболивание, предусматривающее введение препарата в ткани в зоне проведения лечения. Действие средства продолжается определенное время, требуемое специалисту для выполнения лечебной процедуры. Через кратковременный промежуток препарат выводится из организма, и чувствительность тканей восстанавливается.
Лечение под общим наркозом проводится редко. Часто его используют при сложных операциях челюстной хирургии.
Локальное обезболивание
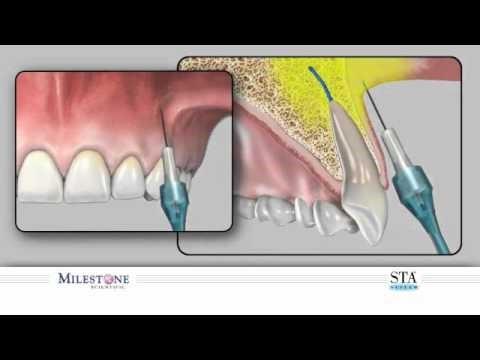
Местная анестезия выполняется при лечении зубов практически всегда. Она причиняет организму меньший стресс, поэтому используется даже для детей. Еще несколько лет назад использовались только инъекции Новокаина и Лидокаина. Однако сегодня для обезболивания используют разные вещества и их формы.
Анестезия обеспечивает поверхностное снижение чувствительности. Специальный спрей, гель или мазь наносится на причинный участок полости рта. Распространенным веществом является раствор Лидокаина, выпускаемый в форме аэрозоля. Такой вид снижения чувствительности показан при манипуляциях с незначительной степенью вмешательства, например, при удалении камня или подготовке зубного ряда к протезированию.
Концентрированный препарат проникает в ткани на 2-3 мм и блокирует нервные окончания. Эффект ощутим уже через несколько минут и длится полчаса-час. Анестетик не всасывается в кровеносную систему, потому метод считается самым безопасным. К другим недостаткам аппликационной анестезии можно отнести незначительную глубину обезболивания и непродолжительность ее действия.
Такая анестезия дает возможность снизить чувствительность одного элемента зубного ряда или незначительной по площади области околозубных тканей. Такое обезболивание рекомендовано при депульпировании или при лечении зубов, сильно поврежденных кариесом.
Инъекция препарата проводится в зону верхушки корня. Вещество не допускает прохождение болевого импульса в зоне нервного ответвления. Метод рекомендован при лечении верхних зубов, так как костный скелет верхней челюсти имеет меньшую толщину и позволяет без труда проникнуть к нервам. К недостаткам метода следует отнести необходимость применения значительного количества анестетика при необходимости обезболивания большой зоны. Также высок риск деформации мягких тканей (отек) в месте введения препарата, что может помешать эффективному проведению процедуры.
Такая анестезия используется для обезболивания нескольких зубных элементов, расположенных в ряду «по соседству». Применяют этот способ снижения чувствительности при удалении зуба, проколе воспалений, при остром периодонтите и при установке дренажной системы в гнойном очаге. Правильно подобранный анестетик временно снижает чувствительность целой нервной ветви. Недостатком методики является высокий риск травматизма нерва и сосудистой сетки. Манипуляции требуют от специалиста навыков.
При лечении зубов у детей используется внутрисвязочный способ обезболивания. Вещество вводится инъекционным методом в периодонтальную зону, вблизи альвеолы и зубного корня. При таком способе слизистая оболочка не утрачивает чувствительности, поэтому риск прикусывания малышом слизистой и губы снижается.
Этот тип снижения чувствительности показан при необходимости удаления зуба. Вещество вводится в десну, снижает чувствительность предметного зуба и участка десны. Обезболивание наступает очень быстро, но эффект продолжается недолго.
При этом виде обезболивания блокируется тройничный нерв и его ветви на основании черепа. Такой радикальный способ применяется при обширных операциях в стоматологии и челюстной хирургии. Длительность анестезии увеличивается за счет вазоконстриктора. Стволовая анестезия действует на обе челюсти. За пациентом ведется постоянное наблюдение.
Когда обезболивание не проводится?
Прежде чем использовать тот или иной препарат, дантист выясняет наличие у больного психических заболеваний, аллергических реакций. Не применяется медикаментозное обезболивание, если выявлена:
Важно: С особой осторожностью проводят медикаментозное обезболивание беременным женщинам и кормящим мамам.
В некоторых случаях, когда анестезия противопоказана, в стоматологии применяют препараты для избавления пациента от тревоги. Успокоительные средства снижают страх, не являются снотворными средствами, дают хорошие результаты. Они назначаются стоматологом в зависимости от необходимости.
Какие препараты применяются в стоматологии для обезболивания?
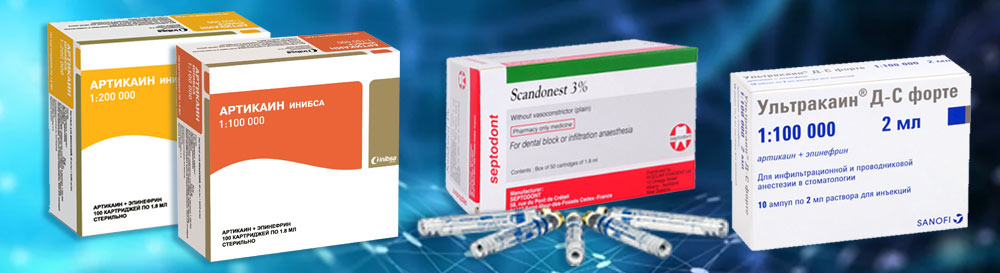
Про Новокаин и Лидокаин уже упоминалось. В современной практике их используют все реже. Специалисты отдают предпочтение современным анестетикам: Артикаину, Ультракаину, Скандонесту, Септонесту.
Препараты для анестезии в стоматологии изготавливаются в капсулах, которые закладываются в корпус шприца с тонкой иглой.
Какие осложнения могут возникнуть при использовании обезболивающих препаратов в стоматологии?
К числу частых побочных эффектов при использовании анестезии относятся:
Также могут после укола инъекции наблюдаться следующие проявления и состояния:
Как подготовиться к анестезии?
За два-три дня перед процедурой рекомендовано воздержаться от приема алкоголя, так как этиловый спирт снижает эффект от препаратов. Если вы взволнованны предстоящим визитом к стоматологу, на ночь примите успокаивающее средство. На фоне простудных заболеваний стоматологическое лечение не проводится.
Общая анестезия
Наркозом называют полную (временную) потерю чувствительности у пациента, что сопровождается нарушением сознания разной степени. Этот способ обезболивания в стоматологии используется редко.
Показанием к проведению общей анестезии является одно из следующих состояний:
Перед визитом к стоматологу, если предусмотрено проведение процедур под местной анестезией, пациенту обязательно предлагается пройти медицинское освидетельствование:
Перед посещением кабинета дантиста следует отказаться от употребления алкоголя. Прием пища накануне визита и утром противопоказан. Общий наркоз осуществляется только анестезиологом в присутствии реаниматолога.
Какой тип анестезии выбрать?
Метод обезболивания и тип анестетика выбирает дантист с учетом пожеланий пациента, рабочих характеристик препарата, его стоимости.
Немного о местной анестезии
При посещении стоматолога людей любого возраста волнует лишь один вопрос: «А больно не будет?»
Наиболее современными считаются анестетики на основе Артикаина. Это действующее вещество использовано в таких анестетиках, как Ультракаин, Убистезин и др. Анестетики артикаинового ряда превосходят по эффективности всем известные нам Лидокаин (в 1,5-2 раза) и Новокаин (в 5-6 раз).
Большим плюсом анестетиков на основе артикаина является и то, что они действуют и тогда, когда нужно обезболить область воспаления. Если сравнить их действие с другими веществами в данном случае, то новокаин практически перестает действовать, а активность лидокаина заметно снижается.
Большинство анестетиков помимо основного обезболивающего компонента, артикаина и др., также содержат сосудо-суживающие вещества — адреналин или эпинефрин. Последние компоненты за счет сужения сосудов в очаге инъекции позволяют уменьшить вымывание анестетика, а это приводит к увеличению силы и продолжительности анестезии.
Так же используется в стоматологии препарат, изготавленный на основе Мепивакаина 3% — Скандонест. Он не содержит сосудо-суживающих компонентов, а также консервантов. Скандонест применяется в основном только у пациентов группы риска, которым нельзя анестетики с адреналином и эпинефрином, а также у больных с бронхиальной астмой.
Так, чтобы уменьшить дискомфорт от укола, можно попросить доктора предварительно использовать анестетик-спрей для обезболивания слизистой в месте инъекции (чаще всего используют Лидокаин-спрей).
Также существуют препараты, которые позволяют уменьшить страх и тревогу перед предстоящим походом к стоматологу. Из безрецептурных препаратов можно выделить препарат Афобазол, который особенно удобен для тех, кому нужно совершить несколько походов к стоматологу.). Препарат обладает хорошим успокаивающим/ противотревожным действием, но при этом он не вызывает сонливости. Так как Афобазол пьется курсом (1 упаковка на 20 дней), начинать пить препарат нужно за 5-7 дней до визита к стоматологу – в этом случае эффект будет выше.
Также можно воспользоваться настойками валерианы, пустырника, корвалолом, валокардином. Принимать эти препараты также желательно курсом, начиная за несколько дней до визита к врачу. С осторожностью стоит употреблять данный вид успокоительных средств водителям и людям, работа которых требует повышенного внимания, так как они обладают снотворным эффектом.
Надеемся, наша информация станет для вас полезной, а советы действенными.
Анестезия в стоматологии
Местная анестезия в стоматологии
Местная анестезия остается основным способом обезболивания в амбулаторной стоматологической практике, эффективность которой зависит от нескольких факторов: используемых местно-анестезирующих средств, техники обезболивания, анатомических особенностей расположения ветвей тройничного нерва, строения нижней и верхней челюстей, состояния пациента.
Эффективность местного анестетика зависит от значения константы диссоциации, степени диффузии местного анестетика в нервное волокно, коэффициента разделения, молекулярной структуры, процента концентрации анестетика и вазоконстриктора, процента связывания с белками плазмы крови.
Критерии выбора местных анестетиков сводятся к их эффективности, безопасности, характеру вмешательства, индивидуальным особенностям пациента.
Лидокаин — первый местный анестетик из группы амидов, на основе которого были разработаны в дальнейшем другие амидные местные анестетики: мезокаин, прилокаин, мепивакаин, бупивакаин, артикаин и др. Растворы лидокаина применяют для инфильтрационной, проводниковой и перидуральной анестезии. Для инфильтрационной и проводниковой анестезии в стоматологии применяется 1-2 %-ный раствор лидокаина в сочетании с вазоконстрикторами. Лидокаин применяют также в мазях (2-5 %), гелях (5 %) и аэрозолях (10 %) для поверхностной анестезии слизистых оболочек и кожных покровов. 10 %-ный раствор лидокаина применяется только в кардиологии как антиаритмическое средство. Лидокаин противопоказан пациентам с тяжелой патологией печени.
Тримекаин — местный анестетик из группы амидов, по анестезирующей активности в три раза превосходит новокаин, действует быстрее и длительнее. Используется преимущественно для инфильтрационной и проводниковой анестезии, применяется с вазоконстрикторами. Тримекаин в стоматологии применяется в различных концентрациях от 0,25- до 4 %-ных растворов. В отдельных случаях при его применении возможны побледнение лица, головная боль, тошнота.
Артикаин (ультракаин, септанест, убистезин, альфакаин) — анестетик, который был синтезирован в 1973 г. в Германии. В России разрешены к применению в стоматологии все вышеперечисленные аналоги артикаина. Преимущество этого препарата в его высокой диффузионной способности, средней продолжительности местно-анестезирующего действия, что позволяет использовать производные артикаина не только в хирургической, но и в терапевтической и ортопедической стоматологии. Применяется в основном 4 %-ный раствор артикаина и его аналогов в капсулах 1,8 мл с вазоконстрикторами в различных концентрациях (1 : 100 000, 1 : 200 000). Аллергические реакции на анестетики группы артикаина встречаются достаточно редко. Необходимо с осторожностью применять их у больных бронхиальной астмой и другими инфекционно-аллергическими заболеваниями, так как аналоги артикаина содержат различные консерванты.
Анестезирующая активность, дозы и токсичность местных анестетиков различны. Необходимо при выборе препарата для местной анестезии учитывать индивидуальную максимальную дозу и проявлять осторожность у пациентов пожилого и старческого возраста, у детей, лиц с сопутствующей патологией, беременных. Применение анестетиков в рекомендованных дозах считается сравнительно безопасным, за исключением аллергических реакций.
Значение и роль вазоконстриктора, добавляемого к местным анестетикам при проведении инъекционного местного обезболивания, имеет определенный смысл. Сосудосуживающие средства относятся к группе симпатомиметических аминов, и эффект, оказываемый ими на соответствующие органы, равнозначен тому, который наблюдается при воздействии на адренэргические постганглиосинаптические волокна. В нашей стране в качестве вазоконстриктора применяется преимущественно адреналин 0,1 % раствор, назначение которого — повышение эффективности местных анестетиков и механизм действия которого связан с пролонгированием всасывания анестетика. Замедление всасывания анестетика снижает его токсическое воздействие на организм и пролонгирует действие анестезии, а также уменьшает количество вводимого препарата для достижения необходимого обезболивания тканей. Адреналин следует добавлять к раствору анестетика в соотношении 1 мл 0,1 % на 100,0 мл анестетика, что соответствует концентрации адреналина в анестетике как 1 : 100 000. Из других вазоконстрикторов в местных анестетиках используются норадреналин, вазопрессин, фелипрессин.
Неблагоприятные реакции в ответ на введение анестетика с сосудосуживающим средством в стоматологической практике чаще связаны с неправильным их использованием: превышением концентрации, которая необходима для получения эффекта, повторной анестезией или попаданием анестетика при инъекции непосредственно в кровяное русло. Указанная концентрация вазоконстриктора не имеет резорбтивного (общего) воздействия при правильном введении и оказывает лишь должный местный эффект, что не противоречит возможности проведения анестезий с адреналином больным с сердечно-сосудистой патологией.
Инфильтрационная анестезия
Инфильтрационная методика местной анестезии наиболее — частый вариант обезболивания в стоматологии.
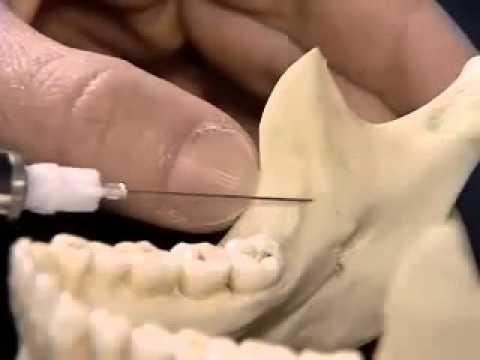
При проведении инфильтрационной анестезии обезболивающий раствор вводят в переходную складку преддверия полости рта, где имеется подслизистый слой. На верхней челюсти — несколько выше проекции верхушек зубов, на нижней — несколько ниже ее. При инъекции шприц держат в правой руке тремя пальцами в виде «писчего пера» так, чтобы первый палец свободно доставал до конца поршня шприца. Иглу вводят под углом 45 градусов к кости альвеолярного отростка под слизистую оболочку переходной складки скосом к кости, а первый палец располагается на поршне.
Анестетик в количестве 2-3 мл вводят медленно, избегая сильных болевых ощущений при расслаивании тканей раствором. При необходимости продвижения иглы в глубину тканей или вдоль альвеолярного отростка следует на пути продвижения иглы выпускать анестетик с целью предотвращения гематомы от поврежденных сосудов и снижения болевых ощущений.
С нёбной стороны при инфильтрационной анестезии вкол иглы проводится на границе нёбного отростка верхней челюсти с альвеолярным, где имеется небольшое количество рыхлой клетчатки, окружающей проходящие здесь нервные стволы. Количество вводимого анестетика в этой области не должно превышать 0,5 мл.
С язычной стороны альвеолярного отростка нижней челюсти инфильтрационная анестезия проводится в месте перехода слизистой оболочки альвеолярного отростка на подъязычную область. Количество вводимого анестетика от 0,5 до 1,0 мл, что достаточно для обезболивания периферических веточек язычного нерва. При проведении операции удаления зуба и операций на кости альвеолярного отростка челюстей инфильтрационную анестезию по переходной складке осуществляют введением анестетика под слизистую оболочку. При этом введение анестетика под надкостницу проводить не следует, так как это приводит к болевым ощущениям не только во время проведения анестезии, но и в послеоперационном периоде. Раствор анестетика хорошо диффундирует через надкостницу в костную ткань, и обезболивание наступает через 5-7 мин.
Проводниковая анестезия
Проводниковыми называются такие методы местной анестезии, при которых местный анестетик подходит к ветвям тройничного нерва и осуществляет его блокаду, вызывая обезболивание определенной области, иннервируемой этим нервом. При этом выключение болевой чувствительности происходит на значительно большем участке верхней или нижней челюсти и прилегающих к ним мягких тканей. Нервные стволы при проводниковом обезболивании блокируются или в месте их выхода из костной ткани, или перед входом в нее.
Проводниковую анестезию в области верхней челюсти делают у бугра верхней челюсти — туберальная анестезия, в области подглазничного отверстия — инфраорбитальная анестезия, резцового и большого нёбного отверстий.
Туберальная анестезия проводится при хирургических вмешательствах в области больших коренных зубов верхней челюсти и соответствующем отделе альвеолярного отростка. Внутри-ротовой способ блокады задних верхних альвеолярных нервов проводится чаще, чем внеротовой.
Техники проведения проводниковой анестезии в стоматологии
При слегка открытом рте иглу вкалывают в переходную складку над вторым моляром и продвигают ее вверх, назад и внутрь на глубину 2,5 см, ощущая при этом кончиком иглы бугор верхней челюсти и предпосылая продвижению иглы струю анестетика. Это позволяет избежать повреждения сосудов венозного сплетения, которое расположено вблизи заднебоковой поверхности бугра. На глубине 2,5 см вводят 2-4 мл 2 % раствора тримекаина (лидокаина) с вазоконстриктором. Зона анестезии распространяется на верхние моляры и соответствующий участок слизистой оболочки десны со стороны преддверия полости рта. Нёбную (палатинальную) анестезию применяют для обезболивания слизистой оболочки нёба и десны у большого нёбного отверстия. При широко открытом рте укол делают на нёбе до кости, отступая 1,5 см от десневого края на уровне второго моляра верхней челюсти. Вводят 0,5 мл 2 % раствора тримекаина (лидокаина) медленно. Зона обезболивания при односторонней анестезии ограничивается спереди линией, соединяющей клыки, медиально средней линией и сзади — границей между твердым и мягким нёбом. При инъекции не следует продвигать иглу в нёбный канал, так как это вызовет паралич мягкого нёба и рвотный рефлекс.
Резцовую анестезию проводят при вмешательстве на фронтальной группе резцов и альвеолярном отростке. Вкол иглы проводят в резцовый сосочек, расположенный в месте пересечения средней линии и линии, соединяющей оба клыка, а затем ее конец вводят в резцовое отверстие и продвигают по резцовому каналу на глубину 0,8-1,0 см. На этой глубине выпускают 0,5 мл 1-2 % раствора анестетика. Зона обезболивания захватывает десну в области резцов верхней челюсти и слизистую оболочку с надкостницей переднего отдела твердого нёба до линии, соединяющей оба клыка.
Подглазничную (инфраорбитальную) анестезию осуществляют двумя путями — внутриротовым и внеротовым.
При внутриротовом способе иглу вкалывают в переходную складку над боковым верхним резцом соответствующей стороны, а затем продвигают вверх и латерально к прощупываемому подглазничному отверстию. Это отверстие находится на 0,5 см ниже середины нижнеглазничного края. По мере продвижения иглы в месте топографии подглазничного отверстия вводят 2,0 мл 2 % раствора тримекаина (лидокаина). Зона анестезии включает передние и средние верхние альвеолярные нервы, отходящие от нижнеглазничного нерва.
При внеротовом способе инфраорбитальной анестезии иглу вкалывают над подглазничным отверстием до кости и кончиком иглы отыскивают это отверстие, затем вводят в него иглу и продвигают ее по подглазничному каналу на глубину от 0,8 до 1,0 см, куда и выпускают медленно 1,5-2,0 мл 1-2 % раствора анестетика. Направление шприца и иглы аналогично предыдущему описанию. Зона обезболивания с губощечной стороны захватывает резцы, клык и первый премоляр, а также соответствующий участок слизистой оболочки десны верхней челюсти. Кроме того, анестезируется соответствующая сторона верхней губы, крыло носа и передняя часть щеки.
Важным условием эффективности блокады подглазничного нерва является пальцевое давление в области инъекции в течение 2 мин после введения анестетика.
Проводниковое обезболивание на нижней челюсти именуется мандибулярной анестезией, однако такое название не соответствует сути, так как у отверстия нижней челюсти выключают его периферические ветви — нижний луночковый и язычный.
Мандибулярная анестезия может быть достигнута различными методиками проведения инъекции. Депо анестетика создается у нижнечелюстного отверстия. Наиболее часто на практике применяются внутриротовая методика пальцевым и аподактильным (беспальцевым) подходом.
Анестезия с помощью пальца проводится при широко открытом рте вколом иглы до кости по верхнему краю концевой фаланги указательного пальца левой руки, который располагается в ретромолярном треугольнике соответствующей стороны, при отведении шприца на премоляры нижней челюсти противоположной стороны. Затем шприц перемещают к резцам, иглу продвигают вглубь на 2 см по кости и вводят 2-3 мл 1-2 % раствора анестетика.
Аподактильный подход имеет ориентиром крыловидно-нижнечелюстную складку, когда при широко открытом рте больного шприц располагают на уровне малых коренных или первого большого коренного зуба противоположной стороны, а вкол иглы проводится в наружный скат указанной складки на середине расстояния между жевательными поверхностями верхних и нижних больших коренных зубов (при отсутствии зубов — на середине расстояния между гребнями альвеолярных отростков). Иглу продвигают до контакта с костью на глубине 1,5-2 см, после чего вводят 2-3 мл 1-2 % раствора анестетика. Зона обезболивания соответствует выключению нижнего альвеолярного и язычного нервов, а это значит костная ткань альвеолярного отростка и зубы нижней челюсти соответствующей половины (от третьего моляра до второго резца), слизистая оболочка дна полости рта и языка на 2/3 его поверхности. При этом щечный нерв выключается дополнительно проведенной инфильтрационной анестезией по переходной складке.
Торусальная анестезия по М. М. Вейсбрему одновременно выключает нижнелуночковый, язычный и щечный нервы; практически удобна и оперативна. Слияние костных плоских гребешков, идущих книзу от венечного и мыщелкового отростков нижней челюсти, автор назвал выступом или торусом. В рыхлой клетчатке на уровне этого возвышения — торуса проходят три названных нерва, в связи с чем анестезия и называется торусальной. Ее проводят следующим образом: шприц с длинной иглой располагают на уровне второго или третьего нижнего моляра на стороне, противоположной обезболиванию. Вкол делают в область желобка, расположенного латеральнее крыловидно-нижнечелюстной складки, на 0,5 см ниже жевательной поверхности верхних моляров. Шприц и иглу при этом следует располагать горизонтально и параллельно дну полости рта, над нижними молярами противоположной стороны. Это достигается максимальным отведением шприца в сторону противоположного угла рта, игла при этом располагается почти перпендикулярно к слизистой оболочке щеки. Иглу продвигают до упора в кость, где и выпускают 2-3 мл 1-2 % раствора анестетика, и 1 мл анестетика выпускают при выведении иглы для анестезирования щечного нерва. Зона анестезии аналогична, наступает быстрее (через 10-15 мин), однако такой подход осуществим только при широко открытом рте, при ограничении открывания рта этот вариант
анестезии нижнелуночкового нерва не выполним. Частота успешной анестезии оказывается выше (до 97,25 %) описанных методов блокады нижнего альвеолярного нерва, когда она выполняется по методике Гоу-Гейтса. При этом во время обезболивания голова больного находится в горизонтальном положении, слегка наклонена к врачу. Врач располагается спереди и справа от больного, которого просят открыть рот максимально широко, так, чтобы мыщелковый отросток принял более фронтальное положение и располагался в более тесной связи с нижнечелюстным нервом. С целью определения направления для проведения иглы к наружным ориентирам больного просят поместить палец в наружный слуховой проход. Можно для этой цели использовать пластмассовый чехол от иглы одноразового использования.
Цилиндр шприца помещают в противоположный угол рта, иглу совмещают с плоскостью, идущей от нижнего края межкозелковой вырезки через угол рта параллельно ушной раковине, и плавно вводят в ткани крыловидно-височного углубления, сразу же медиальнее сухожилия височной мышцы и направления на задний край козелка уха. Иглу медленно продвигают до кости, что соответствует глубине введения ее на 25 мм, до соприкосновения с латеральным отделом шейки мыщелкового отростка нижней челюсти, ниже прикрепления наружной крыловидной мышцы. Затем иглу оттягивают на 1-2 мм на себя, проводят аспирационную пробу и очень медленно вводят 2-3 мл 1-2 % раствора анестетика. Раствор анестетика не вводят до тех пор, пока игла не достигнет кости. Для лучшей диффузии раствора анестетика больного оставляют на 20 с с открытым ртом, т. е. мыщелковый отросток в этом положении располагается ближе к нерву. Депо анестетика создается у латерального отдела шейки мыщелкового отростка нижней челюсти, и одним уколом удается блокировать все три нерва. Данная методика довольно сложна, и возможны ошибки. Чаще всего игла уходит слишком высоко и наружу — в вырезку нижней челюсти, когда на глубине 25 мм нет контакта с костью. Следовательно, был неправильно определен наклон ветви нижней челюсти. В таких случаях игла удаляется и проводится другая методика мандибулярной анестезии.
Таким образом, освоение и применение изложенных методик обезболивания нижнечелюстного нерва обеспечивает эффективность проводниковой анестезии.
Анестезия подбородочного нерва как самостоятельная методика почти не используется, а является дополнительной при хирургических вмешательствах на фронтальном отделе альвеолярного отростка нижней челюсти. Являясь частью нижнелуночкового нерва, подбородочный нерв выходит из кости на середине расстояния между нижним краем челюсти и альвеолярным отростком на уровне второго премоляра. Резцовый нерв, остающийся в нижнечелюстном канале, дает чувствительную иннервацию пульпы премоляров, клыков, резцов и кости кпереди от подбородочного отверстия. Вкол делают в переходную складку между вторым премоляром и первым моляром, продвигая иглу на глубину в сторону второго моляра до соприкосновения с костью. На этой глубине выпускают 2-3 мл 1-2 % раствора анестетика, который затем диффундирует в зону подбородочного отверстия и частично подбородочного канала. После проведения анестезии оказывается пальцевое давление в области подбородочного отверстия в течение 1-2 мин для обеспечения проникновения анестетика в подбородочное отверстие и нижнечелюстной канал. Зона анестезии соответствует фронтальному участку тканей нижней челюсти, а именно: выключается болевая чувствительность мягких тканей половины нижней губы со стороны инъекции, слизистой оболочки преддверия рта от второго премоляра до первого резца противоположной стороны, а также зубов и кости альвеолярного отростка на стороне анестезии. При выключении резцового нерва возможно эндодонтическое лечение, удаление премоляров и резцов.
Все вышеперечисленные способы местной анестезии наиболее часто используются в повседневной стоматологической практике.