чем обезболить защемление грыжи позвоночника
Нестероидные противовоспалительные препараты: список и цены
Нестероидные противовоспалительные препараты используются достаточно широко для подавления воспалительных процессов в организме. НПВП доступны в различных формах выпуска: таблетки, капсулы, мази. Они обладают тремя основными свойствами: жаропонижающими, противовоспалительными и болеутоляющими.
Лучший нестероидный противовоспалительный препарат может подобрать только врач, отталкиваясь от индивидуальных особенностей пациента. Самолечение в данном случае может быть чревато развитие серьезных побочных реакций или же передозировки. Предлагаем ознакомиться со списком препаратов. Рейтинг разработан на основании соотношения цена-качество, отзывов пациентов и мнения специалистов.
Как работают НПВП?
Нестероиды ингибируют агрегацию тромбоцитов. Терапевтические свойства объясняются блокадой фермента циклооксигеназы (ЦОГ-2), а также снижением синтеза простагландина. По мнению специалистов они оказывают влияние на симптомы заболевания, но не устраняют причину его возникновения. Поэтому не следует забывать о средствах, с помощью которых должны быть устранены первичные механизмы развития патологии.
Если у пациента обнаружена непереносимость НПВП, тогда они заменяются лекарствами других категорий. Часто в таких случаях применяют комбинацию противовоспалительного и болеутоляющего средства.
Как показывает практика, нецелесообразно заменять одно лекарство другим той же группы, если при приеме обнаруживается недостаточный терапевтический эффект. Удвоение дозы может привести только к клинически незначительному увеличению воздействия.
Классификация НПВП
Нестероидные противовоспалительные средства классифицируются в зависимости от того, являются ли они селективными для ЦОГ-2 или нет. Таким образом, с одной стороны, есть неселективные НПВП, а с другой – селективные ЦОГ-2.
Как снять боль при позвоночной грыже?
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
Этот процесс сопровождается стреляющими, острыми, ноющими, тупыми болями, а также онемением в пальцах рук, головокружением, головной болью, скованностью в шее, ощущением бегающих по телу мурашек.
При лечении позвоночной грыжи эффективным дополнением медикаментозного лечения являются народные средства. Одним из наиболее полезных растений при борьбе с подобным заболеванием считается корень окопника. Настойки, настои, мази на его основе имеют сильный противовоспалительный и болеутоляющий эффект. В процессе приготовления мази с окопником понадобится пять частей корня, по одной части цветков белой акации и каштана. Измельчите все ингредиенты и смочите спиртовым раствором. Дайте средству настояться в течение получаса.
Затем подготовьте четыре части нутряного жира, измельчите его и положите в емкость с толстыми стенками, накрыв плотной крышкой. Туда добавьте ранее приготовленную смесь. Все это поместите в духовой шкаф. Средство должно готовиться два-три часа на медленном огне. Целебная мазь настаивается сутки и потом она готова к применению. Ее необходимо втирать в болевые места несколько раз в день. После процедуры обработанные зоны позвоночника утеплите на некоторое время.
Вместе с этим показан прием настойки корня окопника. Необходимо сто грамм измельченного корня. Залейте его качественной водкой (0,5 л). Средство должно настояться три недели в темном месте. Потом оно отфильтровывается и принимается три раза в день по 20-30 капель за 45 минут до еды.
Для восстановления хрящевой ткани суставов есть отличный рецепт от народных целителей и пчеловодов. Для его приготовления понадобится одна столовая ложка измельченного подмора, которую следует залить 500 мл кипятка и подержать на слабом огне в течение часа. Дайте отвару остыть, пропустите через марлю и тщательно отожмите остатки подмора. Средство хранится в холодильнике и принимается по одной столовой ложке трижды в день после еды. Курс лечения составляет два-три месяца. Но после каждого месяца приема отвара нужно делать двухнедельный перерыв.
Защемление седалищного нерва
Защемление седалищного нерва – дискомфорт в нижней части тела, связанный со сдавливанием или раздражением самого нерва. Чаще всего недугу подвержены люди старше 30 лет.
Седалищный нерв – самый большой в нашем организме. Он охватывает большую часть тела – от пояснично-крестцового отдела позвоночника, далее проходит в ягодицу, по задней поверхности бедра и к нижней части ноги. Потому важно следить за его состоянием. Малейшее раздражение в одной части нерва приведет к боли по всему его участку. При отсутствии своевременного лечения постепенно теряется чувствительность и подвижность нижних конечностей.
Защемление может появиться из-за:
Поэтому специалисты разделяют недуг на два вида – первичный и вторичный. Первичный связан с пережатием нервного ствола поврежденной мышцей, а вторичный вызван патологией позвоночного столба, тазобедренных суставов, а возникает на фоне беременности или заболеваний органов малого таза.
Защемление нерва может развиваться быстрее при наличии лишнего веса. Также важно следить за поступлением необходимых витаминов и минералов в организм, так как их отсутствие или недостаток приводит к риску ускоренного развития заболевания.
Симптомы и лечение при защемлении седалищного нерва
Этот недуг довольно болезненный и бесследно не пройдет. Потому при появлении первых симптомов стоит показаться специалисту – неврологу, невропатологу или терапевту. Он назначит необходимое лечение и медицинские препараты.
Симптомы защемления седалищного нерва
Именно при наличии данных симптомов невропатологи, неврологи и терапевты диагностируют защемление седалищного нерва. Если у специалиста есть сомнения, то для полного прояснения ситуации пациента направляют на КТ или МРТ. По результатам процедур будут определены диагноз и лечение.
Симптомы у женщин при защемлении седалищного нерва
Недуг может возникнуть во время беременности. На втором или третьем триместре увеличенная матка давит на тазовые мышцы, тем самым вызывает спазм. У будущей мамы происходит перераспределение центра тяжести и смещаются поясничные позвонки. Также в области малого таза растущая голова плода сдавливает седалищный нерв.
На боли в пояснице жалуются от 40 до 80% беременных женщин. Однако не всегда причиной тому защемление седалищного нерва, оно наблюдается лишь в 5% случаев.
Врачи говорят, что недуг может пройти после родов. Однако терпеть боль до этого момента не стоит, лучше показаться специалисту, чтобы избежать серьезных последствий и усиления боли.
Лечение защемления седалищного нерва
Чаще всего боль настигает внезапно. Потому перед обращением к специалисту нужно проделать несколько простых шагов:
Неотложную медицинскую помощь необходимо вызывать при нестерпимой боли, которая не притупляется и не подавляется анальгетиками. В случаях более благоприятных тоже необходима медицинская помощь. Лучше всего обратиться к неврологу, невропатологу или терапевту. Как только боль будет купирована, обратитесь к врачу в местной клинике.
Как лечат защемление седалищного нерва?
После опроса о симптомах и осмотра врач направляет пациента на рентген, УЗИ, КТ, МРТ или общий и биохимический анализ крови. Процедуры необходимы для того, чтобы определить масштаб проблемы. Также на основе их результатов врач устанавливает причину защемления седалищного нерва и обнаруживает воспаления.
После чего специалисты прописывают противовоспалительные препараты, комплекс витаминов группы «В» и миорелаксанты. Также пациент может получить направление на физиотерапию и ЛФК. Обычно процедуры назначаются при нестерпимой боли, которая не уходит даже после комплексного лечения. В особых случаях доктор может прописать и дополнительные витаминные комплексы, антиоксиданты и обезболивающие средства. Таким образом будут сниматься не только симптомы недуга, но и начнется борьба с болезнью-возбудителем.
Дополнительно специалисты назначают и санаторно-курортное лечение, которое подразумевает бальнеологические процедуры, например, грязелечение.
При защемлении седалищного нерва к хирургическому вмешательству врачи обращаются редко. В таком случае показаниями будут запущенные формы остеохондроза, которые не поддаются терапии, или же объемные процессы в пораженной области – опухоли или абсцессы.
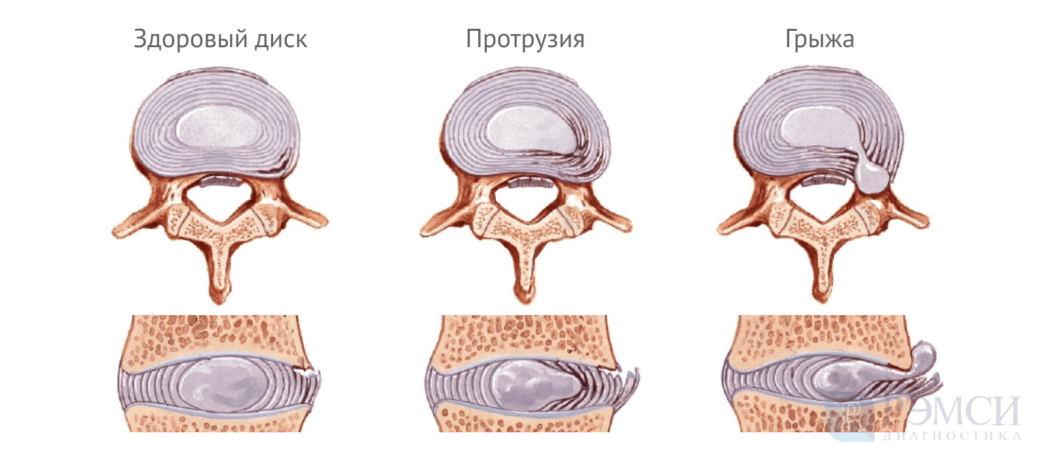
Грыжа межпозвоночного диска: причины, симптомы и лечение
Межпозвоночная грыжа — опасное заболевание, которое может возникнуть из-за травм или большой нагрузки на позвоночник. Как именно это происходит? Как грыжа проявляет себя? Можно ли её вылечить? Обо всём — в нашей новой статье.
Боль в спине — частый спутник людей, ведущих малоподвижный образ жизни. Но если не посетить врача вовремя, то даже из-за привычного сколиоза может возникнуть осложнение — грыжа межпозвоночного диска. От подобного заболевания избавиться будет уже намного труднее.
Что такое межпозвоночная грыжа?
Межпозвоночные диски снижают давления между позвонками. Грыжей называют процесс, при котором их ядра выпячивается в позвоночный канал. Это происходит из-за разрушения фиброзного кольца: в норме оно окружает диск и равномерно распределяет давление. Если оно разрушается с одной стороны, то ядро межпозвоночного диска выходит наружу.
Боль при этом наступает из-за защемления нервных корешков около позвонка. А из-за связи нервных волокон со спинным мозгом боль не концентрируется в повреждённом участке спины, а может перейти также на руку или ногу.
Симптомы заболевания
Грыжа межпозвоночного диска может развиться на любом участке позвоночника. На локализацию укажет стреляющая или тянущая боль в месте разрушения хряща. Участок может увеличиваться и начинать болеть сильнее при движениях. Кроме этого, на грыжу указывают следующие симптомы:
Что именно проявится из симптомов — зависит от того, где располагается грыжа. Боль в плечах, онемение и слабость рук — знак повреждения шейного отдела. При разрушении межпозвоночного диска в пояснице начнутся проблемы с кишечником и органами малого таза. Онемение и боли при этом будут распространяться на бёдра, стопы или ноги полностью.
Из-за чего развивается грыжа межпозвоночного диска?
Дегенеративные процессы межпозвонковых дисков, как и многие другие болезни позвоночника, вызваны нашим неестественным для природы положением скелета. Больше всего подвержен процессу разрушения пояснично-крестцовый отдел: на него сверху давит вся масса человека.
Конечно, если вы счастливый обладатель отличного здоровья и спортивного телосложения, а также ведёте активный образ жизни, бояться вам нечего. Но если у вас уже находили заболевания позвоночника (например, остеохондроз), у вас слабо развиты мышцы спины или вы недавно получили травму, то будущая вероятность грыжи весьма высока.
Кроме этого, разрушению фиброзных колец способствует лишний вес. Позвонки и так испытывают огромное давление, и в случае превышения нормы массы тела они могут просто не выдержать высокой нагрузки. Также на развитие грыжи влияют такие факторы, как ослабленность организма из-за пожилого возраста, аутоимунные заболевания и нарушенный обмен веществ. Всё это влияет на прочность хрящей и костей в позвоночнике.
Способы диагностики
Болезнями позвоночника, в том числе и грыжами, занимаются ортопед и невролог. Также вы можете встретиться и с другими специалистами: нейрохирург будет вести операцию, если она окажется необходима. А при консервативном лечении вас направят к физиотерапевтам, массажисту и специалисту по ЛФК.
Визуальный осмотр мало что может дать в диагностировании грыжи. Конечно, врач расспросит вас о симптомах, но некоторые из них совпадают с другими болезнями. Так как боль в грудной клетке и онемение конечностей могут вызвать заболевания внутренних органов или головного мозга, сначала вас направят на рентген позвоночника. По его результатам можно понять, имеется проблема в позвонках или схожие симптомы были вызваны совершенно другими заболеваниями.
Если на рентгене подтвердилась деформация межпозвонкового диска, то для осмотра спинного мозга и близлежащих нервов вас направят на более точные исследования:
Как можно вылечить грыжу?
Небольшие выступы в межпозвоночных дисках лечатся консервативно. Вам могут порекомендовать различные препараты:
Лучшим лечением начальной формы грыжи считается физиотерапия: массаж, электрофорез, мануальная терапия. Отлично себя показали занятия лечебной физкультурой, а также профилактическое применение корсета и бандажа для ограничения подвижности.
Если терапия в течение нескольких месяцев не принесла улучшений, то при любой стадии болезни проводят операцию. Если заболевание не было запущено, то реабилитация не займёт много времени.
Профилактика и рекомендации
Как и у других дегенеративных заболеваний позвоночника, главная профилактика грыж — здоровый подвижный образ жизни. При дискомфорте и слабых болях не стесняйтесь обращаться к врачам. Любое повреждение спины может привести к разрушению позвонков и межпозвоночных дисков.
При уже диагностированной грыже, наоборот, следует заботиться о своей спине и не нагружать её сверх меры. Юношей с грыжей позвоночника, как правило, освобождают от службы в армии. А женщинам, желающим завести детей, советуют носить специальные поддерживающие корсеты. Если вы уже прошли лечение и теперь только поддерживаете здоровое состояние, то придётся умеренно ограничить подвижность и быть осторожней с поднятием тяжестей. Даже если вы чувствуете себя хорошо, следует строго выполнять рекомендации лечащего врача, чтобы избежать осложнений, срочного оперативного вмешательства и долгой реабилитации после.
Современные аспекты диагностики и лечения грыж межпозвонкового диска поясничного отдела позвоночника
Боль в области спины, обусловленная заболеваниями позвоночника, представляет собой одну из актуальных проблем современной неврологии. Связано это в первую очередь с высокой частотой встречаемости данной патологии. Согласно статистике
Боль в области спины, обусловленная заболеваниями позвоночника, представляет собой одну из актуальных проблем современной неврологии. Связано это в первую очередь с высокой частотой встречаемости данной патологии. Согласно статистике, от 60 до 80% работоспособного населения страдает от болей в пояснично-крестцовой области [3]. В 2003 г. в Москве данная группа заболеваний явилась причиной почти 380 тыс. дней временной нетрудоспособности и почти 1700 первичных случаев стойкой нетрудоспособности (инвалидности) [3]. За период с 1991 по 2003 г. заболеваемость болезнями костно-мышечной системы и соединительной ткани в Москве увеличилась на 23,4% и составила более 2000 случаев на 100 тыс. взрослого населения [3]. В связи с этим разработка новых методов диагностики и консервативного лечения боли в спине является очень актуальной.
Наиболее частой причиной боли в поясничном отделе является грыжа межпозвонкового диска, которую рассматривают как проявление остеохондроза позвоночника [15].
С возрастом пульпозное ядро — центральная часть диска — теряет эластичность и частично утрачивает амортизирующую функцию. Повторные травмы (подъем тяжести, избыточная статическая и динамическая нагрузка, падения и др.) на фоне возрастных дегенеративных изменений ведут к повышению внутридискового давления. Фиброзное кольцо, расположенное по периферии диска, истончается, в нем образуются трещины, к которым смещается студенистое ядро, образуя выпячивание (пролапс), а при разрыве фиброзного кольца — грыжу. Грыжа диска внутри позвоночного канала может вызывать компрессию нервных корешков и спинного мозга, обусловливая появление боли в спине и конечности (компрессионный механизм). Вещество пульпозного ядра, являясь химическим раздражителем для нервной ткани, способствует возникновению местной воспалительной реакции, отека, микроциркуляторных расстройств. Это вызывает локальное раздражение чувствительных рецепторов и мышечный спазм, приводящий к ограничению подвижности в пораженном отделе (рефлекторный механизм). Длительное существование спазма ведет к нарушению осанки, развитию патологического двигательного стереотипа и поддерживает болевой синдром. Таким образом, рефлекторное напряжение мышц вначале имеет защитный характер, поскольку приводит к иммобилизации пораженного сегмента, однако в дальнейшем становится фактором, дополнительно провоцирующим боль («порочный круг»: боль–спазм–боль).
На формирование болевого синдрома при грыже диска влияют:
Диагностика и дифференциальная диагностика
Основными диагностическими критериями грыжи межпозвонкового диска являются:
Боль в спине может быть обусловлена другими вертеброгенными и невертеброгенными причинами.
Артроз фасеточных суставов является одной из самых распространенных причин хронической боли в спине у пожилых людей. Боль двусторонняя, локализуется, в отличие от дискогенной, паравертебрально, а не по средней линии, усиливается при длительном стоянии и разгибании и уменьшается при ходьбе и сидении.
Стеноз позвоночного канала характеризуется болью в спине после длительной ходьбы — синдром спинальной (псевдоперемежающейся) хромоты. Боль и судороги в пояснице и в ягодицах развиваются при ходьбе, исчезают в положении сидя или лежа, однако вновь усиливаются при возобновлении физической нагрузки. В покое неврологическое обследование не выявляет отклонений от нормы, но сразу после физической нагрузки определяются слабость в нижних конечностях, снижение рефлексов и расстройство чувствительности.
Остеопороз в связи с увеличением в популяции доли лиц пожилого возраста, среди которых бoльшую часть составляют женщины в постменопаузальном периоде, приобретает все большее значение в возникновении боли в спине. В этом случае боль, как правило, умеренно выражена, постоянная, сопровождается локальным мышечно-тоническим синдромом. Диагноз подтверждается данными денситометрии.
Опухоли позвоночника (первичные и метастатические), опухолеподобные заболевания позвонков (кисты) могут проявляться единственным клиническим симптомом в виде боли в спине. Боль не проходит в покое, усиливается ночью и при перкуссии. Для опухолей позвоночного канала характерна острая боль радикулярного типа.
При деструктивном поражении позвоночника (туберкулезный спондилит, первичная опухоль или метастазирование в позвоночник, гиперпаратиреоз), переломе позвоночника, его врожденных или приобретенных деформациях, деформирующем спондилоартрите часто наблюдаются локальная болезненность и локальный мышечно-тонический синдром; диагноз устанавливают на основании результатов рентгенограммы и (или) КТ или МРТ позвоночника.
При первом обращении пациента с острой поясничной болью врачу нужно помнить об аневризме брюшного отдела аорты, поскольку смертность, связанная с ее разрывом, превышает 50%. Быстрое развитие интенсивных болей в пояснице, особенно у мужчин старше 50 лет, страдающих атеросклерозом и артериальной гипертонией, указывает на возможность разрыва или расслоения аневризмы брюшного отдела аорты. Кровотечение в ретроперитонеальную область может привести к иррадиации боли по задне-боковой поверхности бедер. В отличие от острых мышечно-скелетных болей, при которых пациент может найти положение, при котором болевой синдром снижается (анталгическая поза), кровоточащая или расслаивающая аневризма аорты вызывает постоянные боли, не зависящие от положения тела.
При соматических заболеваниях (язвенная болезнь желудка, панкреатит, пиелонефрит и т. д.) отраженная боль в спине обычно носит локальный характер, сочетается с другими проявлениями заболевания, сопровождается напряжением мышц спины, не связана с движениями в позвоночнике; выявляются типичные зоны ирритации и реперкуссии в виде зон гиперстезии (зоны Захарьина–Геда).
Гинекологические заболевания: опущение матки, миомы, эндометрит, аднексит, рак матки, эндометриоз, варикозное расширение вен таза, менструальные боли и даже беременность — являются наиболее частым источником люмбалгии хронического типа у женщин. При этих состояниях боль умеренной интенсивности чаще локализуется в крестце и усиливается при длительном стоянии.
У мужчин к появлению подобных поясничных болей могут приводить заболевания предстательной железы, в том числе хронический простатит.
Опухоли органов брюшной полости и малого таза также являются источником болей в поясничном отделе. Так, например, опухоль поджелудочной железы, особенно хвоста или тела, гипернефрома, рак простаты практически всегда проявляются болями в нижней части спины, сопровождаются локальным мышечно-тоническим синдромом.
Для патологии тазобедренного сустава характерны боли в области сустава с иррадиацией в поясницу и бедро. Боли провоцируются движениями в суставе и сопровождаются ограничением его подвижности. Определяется болезненный спазм всех мышц, принимающих участие в движении сустава.
Ревматическая полимиалгия — достаточно редкая, но требующая внимания у пожилых пациентов причина боли в поясничном отделе позвоночника. Синдром характеризуется постепенно усиливающимися болями и скованностью в проксимальных отделах верхних и нижних конечностей и пояснице, сопровождается значительным ускорением скорости оседания эритроцитов (СОЭ) (до 100 мм/ч) и изменением других лабораторных показателей.
Недостаточное содержание в организме магния может проявляться болевым синдромом в спине, повышением мышечного тонуса, судорогами в ногах и парестезиями. Магний является физиологическим регулятором клеточной и нейрогенной возбудимости, а также способствует активизации витамина В6 [7]. Дефицит магния приводит к внутриклеточному ацидозу, гемодинамическим нарушениям, повышению сосудистого тонуса, гиперкоагуляции, нарушению микроциркуляции. Появление таких нервно-мышечных признаков, как парестезии — чувство жжения и покалывания, «бегания мурашек», похолодания; синдром «беспокойных ног«, мышечные контрактуры, судороги, расстройства мочеиспускания (частые позывы, боли в области мочевого пузыря); простреливающие и ноющие боли в пояснице, другие неприятные ощущения, не имеющие четкого анатомического распределения и объективного подтверждения, также ассоциируются с дефицитом магния. В подобных ситуациях важно определить концентрацию магния в сыворотке крови, особенно в группах высокого риска по его дефициту (интенсивный ритм жизни, постоянные стрессовые ситуации, недостаточный сон, работа при высокой или низкой температуре; синдром мальабсорбции, дисбактериоз кишечника).
Боли в пояснице при отсутствии существенных отклонений в соматическом и нейроортопедическом статусе достаточно часто являются маской депрессии [8]. Болевой синдром в рамках депрессии характеризуется следующими особенностями.
Диагноз устанавливается лишь методом исключения при наличии специфичного болевого синдрома (психалгии), клинических признаков депрессии при отсутствии органического заболевания, которое может объяснять хронический болевой синдром.
Диагностический алгоритм действий врача при обращении пациентов с жалобой на боль в пояснице представлен на рисунке.
Первоначальная оценка пациента с жалобами на боли в пояснице должна включать полный сбор анамнеза и тщательное физикальное исследование, что позволяет выявить лиц, имеющих серьезное заболевание и требующих более широкого обследования.
При сборе жалоб и анамнеза необходимо выяснить:
Обязательным является полное исследование неврологического статуса. Если в процессе неврологического обследования выявлены двигательные или чувствительные расстройства, гипорефлексия, нарушения функции тазовых органов, показано инструментальное исследование — проведение КТ или МРТ.
В случае отсутствия неврологического дефицита, необходимо провести рентгеновское исследование поясничного и крестцового отделов позвоночника. При этом могут диагностироваться следующие патологические изменения: метаболические заболевания костей (остеопороз, остеомаляция, гиперпаратиреоз), остеоартроз, компрессионный перелом, анкилозирующий спондилит (болезнь Бехтерева), спондилолистез, опухоли (гемангиома, остеосаркома, остеома, миеломная болезнь, метастатическое поражение позвоночника), остеохондроз позвоночника, мочекаменная болезнь.
Если патологических изменений при рентгенологическом исследовании не выявлено, осуществляют мануальное исследование тазовых органов (ректальное, вагинальное). Могут быть диагностированы эндометриоз, опухоли органов малого таза, инфекции тазовых органов (абсцесс, цервицит).
При отсутствии патологических изменений в органах малого таза проводят компьютерное или магнитно-резонансное исследование. Исключают инфекционный процесс (остеомиелит, туберкулез, сифилис), ретроперитонеальные опухоли, грыжи межпозвонкового диска, стеноз позвоночного канала.
С целью диагностики остеопороза как причины боли в пояснице, особенно у лиц с высокими факторами риска по остеопорозу (низкий индекс массы тела, ранняя менопауза, пожилой возраст, наличие переломов в анамнезе и т. д.), проводится костная денситометрия. Значение минеральной плотности костной ткани (МПКТ) (Т-индекс) на 2,5 стандартных отклонения ниже средней МПКТ у взрослых (пиковая костная масса) свидетельствует о наличии остеопороза (высокий риск остеопоретических переломов), а на 1 стандартное отклонение — об остеопении.
Впервые возникшая боль в поясничном отделе позвоночника в пожилом возрасте, особенно у мужчин, требует исключения онкологических заболеваний и метастатических поражений скелета, у пожилых женщин — остеопороза и коксартроза.
Лечение боли в спине
Алгоритм лечения грыж межпозвонкового диска предполагает:
Максимально раннее и полное купирование болевого синдрома способно предотвратить закрепление патологического двигательного стереотипа, обеспечить своевременное подключение двигательной терапии и предупредить формирование эмоциональных расстройств.
Лечение рефлекторных и компрессионных синдромов вследствие грыж межпозвонковых дисков в остром периоде основывается на создании щадящего режима, избегании резких наклонов и болезненных поз. Лечение проводится на дому или в неврологическом стационаре. Рекомендованы постельный режим в течение нескольких дней — до уменьшения интенсивности боли, жесткая постель (щит под матрац), прием анальгетиков, нестероидных противовоспалительных препаратов (НПВП) и миорелаксантов.
При невозможности госпитализации следует обеспечить иммобилизацию соответствующего отдела позвоночника при помощи ортезов (фиксирующих поясов, корсетов, полукорсетов, снабженных вертикальными ребрами жесткости) и реклинаторов. Фиксацию поясничного отдела осуществляют до стихания резких болей; в дальнейшем поясничный корсет можно использовать «по требованию»: при длительных статических нагрузках, сидении (работа за столом), интенсивных физических нагрузках, езде на транспорте.
Ведущее место среди методов патогенетически обоснованного лечения боли в поясничном отделе на фоне грыж межпозвонковых дисков принадлежит фармакотерапии.
НПВП и анальгетики. НПВП являются «золотым стандартом» в лечении боли в спине, поскольку воздействуют на основные звенья патогенеза болевого синдрома. Механизм их действия связан с подавлением активности фермента циклооксигеназы (ЦОГ). Существует два вида этих ферментов: ЦОГ-1 и ЦОГ-2. ЦОГ-1 через промежуточные вещества регулирует восстановление слизистой желудка и кишечника, а ЦОГ-2 преимущественно связана с развитием воспалительной реакции и формированием болевого импульса. «Классические» НПВП (диклофенак, ибупрофен, пироксикам и др.) подавляют оба эти фермента, за счет чего понижают чувствительность нервных окончаний к болевым медиаторам, оказывают противовоспалительное и антиагрегантное действие. С подавлением активности ЦОГ-1 связаны побочные эффекты — боли в животе, тошнота, рвота, отрыжка, язвенно-эрозивное поражение желудка, желудочно-кишечные кровотечения, нарушения кишечной проходимости, повышение артериального давления. Побочное действие на желудочно-кишечный тракт проявляется как при назначении таблетированных форм, так и при использовании препаратов в инъекциях или в виде свечей (хотя и в меньшей степени), что существенно ограничивает применение их у пациентов с патологией желудочно-кишечного тракта.
Из всех «классических» НПВП наиболее широко в неврологической практике используются препараты из группы оксикамов, относящиеся к производным эноловых кислот. Наиболее безопасный и эффективный из них ксефокам рапид (лорноксикам). Выраженное анальгетическое действие ксефокама рапида обусловлено мощным ингибированием ЦОГ, простагландин-депрессивным эффектом, одновременной стимуляцией выработки физиологического эндорфина [18]. Кроме того, ксефокам рапид угнетает высвобождение кислорода из активированных лейкоцитов. Многочисленными клиническими исследованиями показано, что ксефокам рапид по силе противовоспалительного и обезболивающего действия превосходит индометацин, диклофенак, не оказывая гастротоксического действия, а также такие анальгетики, как кеторолак, кетопрофен и трамадол, приближаясь по выраженности обезболивающего эффекта к опиоидам [18]. Фармакокинетика соответствует внутримышечному способу введения препарата: анальгетический эффект препарата развивается уже через 20–30 мин после приема 1 таблетки (8 мг) и длится до 4 ч. Таким образом, ксефокам рапид используется в средней дозе 8–16 мг для быстрого купирования выраженного болевого синдрома. Неселективность действия в отношении ЦОГ-1 обусловливает развитие характерных для НПВП нежелательных реакций. Поэтому через 3–5 дней применения ксефокама рапида переходят на прием НПВП с преимущественным действием на ЦОГ-2 — селективных ингибиторов ЦОГ-2 [13, 19]. Механизм их действия обеспечивает высокую эффективность и значительно меньшее количество побочных реакций.
К данной группе относится препарат мовалис (мелоксикам). Проведенные исследования показали, что совокупный риск тяжелых осложнений со стороны желудочно-кишечного тракта (язва, кровотечение) при приеме мовалиса значительно ниже, чем при приеме диклофенака и пироксикама (в 7 и 10 раз соответственно) [13]. Эффект развивается в течение 45 мин — 1 ч после введения препарата и достигает максимума к 3–4-му дню. Препарат выпускается в таблетированной и в инъекционной формах (15 мг мелоксикама/1,5 мл раствора для глубоких внутримышечных инъекций), что позволяет проводить сочетанную терапию. Обычно курс состоит из трех инъекций по 15 мг (1 инъекция в день) и последующего приема препарата в таблетках по 7,5 или 15 мг (1 раз в день).
Нимесил (нимесулид) — избирательный ингибитор ЦОГ-2 — в дозе 100 мг 2 раза в день оказался более эффективен у пациентов с острой болью в спине и менее — с хронической [2]. Благодаря гранулированной форме, препарат обладает высокой биодоступностью; хорошо растворяется, быстро всасывается из желудочно-кишечного тракта и оказывает мощный анальгетический эффект. Прием нимесила снижает интенсивность боли у пациентов с мышечно-тоническим и миофасциальным синдромами уже с 5-го дня лечения; при радикулопатии — с 10-го дня. Существенных побочных эффектов при применении препарата выявлено не было.
Сроки применения НПВП и анальгетиков определяются интенсивностью болевого синдрома, длительность их приема зависит от достижения эффекта. Проводить курсы «профилактического» приема НПВП у больных с дорсопатиями при отсутствии болевого синдрома нецелесообразно, поскольку убедительного превентивного эффекта достичь не удается, тогда как риск осложнений возрастает значительно.
Рекомендуется дополнительное применение НПВП в виде мазей и гелей, способных в определенной степени уменьшать боль при всасывании их под кожу. При этом использование гелей и мази в качестве основного лечения в большинстве случаев не может заменить назначения инъекционных или таблетированных форм НПВП.
Миорелаксанты. Хорошим терапевтическим эффектом обладает комбинация НПВП с миорелаксантами, уменьшающими выраженность рефлекторного мышечно-тонического синдрома. Доказано, что добавление к стандартной терапии (НПВП, лечебная гимнастика) миорелаксантов приводит к более быстрому регрессу боли, мышечного напряжения и улучшению подвижности позвоночника [15, 22]. Курс лечения миорелаксантами составляет несколько недель. В качестве препаратов, снижающих повышенный мышечный тонус, используются производные бензодиазепинов — диазепам, тетразепам; мидокалм (толперизон), сирдалуд (тизанидин). Тизанидин, помимо расслабляющего действия на поперечно-полосатую мускулатуру, обладает умеренным гастропротекторным действием, что немаловажно при комбинации его с НПВП [23].
Коррекция нарушений микроциркуляции
С учетом микроциркуляторных расстройств, развивающихся при грыжах межпозвонковых дисков, особенно осложненных радикулопатией, обязательным является назначение препаратов, улучшающих микроциркуляцию, влияющих на сосудисто-тромбоцитарное звено патогенеза.
Назначают пентоксифиллин по 1 таблетке (0,4 г) 3 раза в день в течение 3–4 нед. Особая ретардированная форма пентоксифиллина — вазонит ретард 600 — предусматривает непрерывное высвобождение активного вещества и его равномерное всасывание из желудочно-кишечного тракта. Максимальная концентрация пентоксифиллина и его активных метаболитов в плазме достигается через 3–4 ч и сохраняется на терапевтическом уровне около 12 ч, что позволяет принимать препарат всего 2 раза в сутки. Включение вазонита в традиционную комплексную терапию дискогенных радикулопатий обеспечивает улучшение кровотока, микроциркуляции и трофики в зоне повреждения; уменьшается выраженность отека корешка, что приводит к постепенному регрессу неврологической симптоматики.
В качестве дополнения к патогенетическому лечению у больных с болью в спине и дискогенными радикулопатиями используются препараты α-липоевой кислоты, в частности берлитион. С одной стороны, α-липоевая кислота (берлитион) улучшает энергетический обмен, нормализует аксональный транспорт, с другой — снижает окислительный стресс, связывая свободные радикалы, подавляя их образование и инактивируя оксиданты, что приводит к восстановлению клеточных мембран. Методом лазерной допплеровской флуометрии доказано непосредственное влияние препарата на капиллярный кровоток (усиление кровотока, уменьшение зоны ишемии и отека), а также на восстановление активности симпатического звена вегетативной нервной системы. Таким образом, берлитион, обладая антиоксидантной, мембранопротекторной, антигипоксической, антиишемической активностью, улучшает микроциркуляцию в зоне поврежденного корешка; уменьшает симптомы радикулопатии, способствует увеличению скорости распространения возбуждения по нервному волокну. Стандартная схема лечения предполагает внутривенное капельное введение раствора берлитиона 300 ЕД на 250 мл физиологического раствора в течение 10 дней, затем — длительную (в течение 2–3 мес) поддерживающую терапию препаратом берлитионом 300 ораль в дозе 600 мг/сут (по 1 таблетке за 20 мин до приема пищи 2 раза в день).
В комплексную терапию грыж межпозвонковых дисков и дискогенных радикулопатий включают актовегин, обладающий антигипоксической, антиоксидантной активностью и улучшающий микроциркуляцию. Актовегин является депротеинизированным гемодиализатом, содержит 30% органических веществ (аминокислоты, нуклеозиды, промежуточные продукты углеводного и жирового обмена, липиды и олигосахариды), а также электролиты и микроэлементы, в том числе магний [22]. Под воздействием актовегина усиливается потребление кислорода и глюкозы, что ведет к повышению энергетического статуса клетки, функционального метаболизма нейронов. Под влиянием препарата значительно улучшается диффузия кислорода в нейрональных структурах, что позволяет уменьшить выраженность трофических расстройств [22]. Отмечаются также значительное улучшение периферической микроциркуляции, вазодилатация на фоне улучшения аэробного энергообмена сосудистых стенок и высвобождения простациклина и оксида азота (вторичный эффект). Таким образом, актовегин при грыжах межпозвонковых дисков уменьшает выраженность отека, гипоксии, микроциркуляторных расстройств в зоне поврежденного корешка; оказывает нейротрофическое действие и способствует скорейшему регрессу симптомов радикулопатии.
Показано капельное введение 200–400 мг препарата в течение 10 дней, с последующим переходом на пероральное применение (по 1 драже 3 раза в день внутрь в течение 1–2 мес).
В острый период дорсопатии используют местное воздействие: втирание мазей, компрессы с 30–50% раствором димексида и новокаином, новокаиновые и гидрокортизоновые блокады; электропроцедуры: чрескожную электроанальгезию, синусоидально-модулированные токи, диадинамические токи, электрофорез с новокаином и др.
С той же целью применяется рефлексотерапия (иглоукалывание, прижигание, электроакупунктура, лазеротерапия), гирудотерапия.
По мере стиханий острых явлений постепенно наращивают двигательную активность, назначают упражнения на укрепление мышц поясничного отдела, лечебную физкультуру, массаж, мануальную терапию, бальнеотерапию.
В случае хронизации болевого синдрома к терапии подключают препараты, оказывающие воздействие на структуру хрящевой и костной тканей, улучшающие микроциркуляцию, антидепрессанты.
Хондропротекторы. В базисную терапию остеохондроза включают так называемые хондропротекторы — препараты, положительно влияющие на структуру хрящевой ткани, активирующие анаболические процессы в матриксе хряща, снижающие активность лизосомальных ферментов, стимулирующие хондроциты. Эти лекарственные средства (дона, структум и др.) содержат естественные компоненты суставного хряща и повышают резистентность хондроцитов к воздействию провоспалительных цитокинов. Схема лечения препаратом дона подразумевает длительный, непрерывный курс в течение 3–6 мес с дозой 1 пакетик (1,5 г) порошка в сутки.
Препараты витамина D и кальция. Большое значение при лечении болевого синдрома приобретают препараты на основе витамина D, его активных метаболитов и производных, оказывающие положительное влияние на костную ткань. Наиболее изучен альфа Д3-тева (альфакальцидол), применяющийся у пациентов с дорсопатиями и хроническими болями в спине на фоне остеопении и остеопороза [3, 4, 11]. Являясь пролекарством, альфакальцидол превращается в организме в D-гормон (кальцитриол), оказывает положительное влияние на ремоделирование костной ткани, поддержание кальциевого гомеостаза, улучшение нервно-мышечной проводимости и сократимости двигательных мышц.
Прием альфа Д3-тева в дозе 0,5–1,0 мкг в сутки в течение 6 мес достоверно увеличивает массу костной ткани, улучшает показатели костного метаболизма, увеличивает объем движений и повышает качество жизни. Доказано анальгетическое действие данного препарата при лечении хронического болевого синдрома в пояснице [3, 9, 11].
Кальций-Д3 Никомед — комбинированный препарат, регулирующий обмен кальция или фосфора в организме. Одна жевательная таблетка содержит активные компоненты: кальция карбоната — 1250 мг (что соответствует 500 мг элементарного кальция), колекальциферола (витамина D3) — 200 МЕ. При длительном (до 3–6 мес) приеме препарат достоверно увеличивает плотность костной ткани, восполняя недостаток кальция и витамина Д в организме. Кальций-Д3 Никомед хорошо переносится, что позволяет использовать его у лиц пожилого возраста с различными сопутствующими заболеваниями внутренних органов [9].
Антидепрессанты. Затянувшийся болевой синдром, хронизация боли, изменение походки, невозможность заниматься привычной деятельностью, необходимость введения самоограничений, болезненная терапия (инъекции, мануальная терапия) могут приводить к развитию посттравматического стрессового расстройства, депрессивных расстройств невротического круга, ипохондрических расстройств, тревожно-депрессивным реакциям при расстройстве адаптации. В связи с этим увеличиваются сроки выздоровления, ограничиваются возможности двигательной реабилитации больных. Методики рациональной, когнитивной и когнитивно-поведенческой терапии, аутогенная тренировка с биологической обратной связью способствуют адаптации пациентов, выходу из депрессии [10]. Наряду с психотерапевтической реабилитацией назначают антидепрессанты, причем желательно использовать препараты, оказывающие седативный и миорелаксирующий эффекты. Этим требованиям отвечают классические трициклические антидепрессанты (например, амитриптилин), однако большое количество побочных эффектов ограничивают их длительное применение.
Селективные ингибиторы обратного захвата норадреналина и серотонина в синапсах лишены побочных эффектов трициклических антидепрессантов. Помимо антиноцицептивного действия, они хорошо корригируют депрессию, тревогу, расстройства сна у пациентов с болевым синдромом на фоне грыж межпозвонковых дисков. Появившийся в прошлом году на фармацевтическом рынке препарат симбалта (дулоксетин) показал в открытых и плацебо-контролируемых исследованиях быстрое купирование эмоциональных и соматических симптомов, нейропатической боли. Симбалта уже в начальных дозах (40 мг/сут) оказывает сбалансированное и мощное влияние на обратный захват серотонина и норадреналина, участвует в модуляции нисходящих болевых путей [27]. Это, в свою очередь, обеспечивает высокую эффективность в лечении хронической боли. Селективность действия ограничивает возможность развития нежелательных реакций. Рекомендуемая схема применения дулоксетина при хроническом болевом синдроме — 60–120 мг в сутки в течение 3–6 мес.
При хроническом течении рефлекторных синдромов и радикулопатий наиболее эффективны физиотерапевтическое лечение, НПВП, миорелаксанты, мануальная терапия, рефлексотерапия и санаторно-курортное лечение.
У многих больных с длительным течением болевого синдрома хорошие результаты дает применение антидепрессантов в комбинации с другими методами терапии.
Хирургическое лечение (удаление грыжи диска) показано при дискогенной радикулопатии, сопровождающейся выраженным парезом, присоединяющейся клинике радикуломиелоишемии, при отсутствии эффекта от консервативного лечения в течение 3 мес, а также при выраженном стенозе позвоночного канала.
В качестве профилактики обострений остеохондроза рекомендуется избегать провоцирующих факторов (подъем больших грузов, ношение тяжелой сумки в одной руке, переохлаждение и др.), регулярно заниматься лечебной гимнастикой.
Таким образом, боли в пояснично-крестцовом отделе позвоночника часто вызваны грыжей межпозвонкового диска, проявляющейся компрессионными и рефлекторными синдромами. Важное место в патогенезе занимают расстройства микроциркуляции. В случае нетипичного болевого синдрома в пояснице необходимо дополнительное обследование для исключения остеопороза, онкологического, воспалительного и соматического заболеваний, а также травмы спины. Выявление дегенеративно-дистрофических изменений позвоночника, по данным рентгенографии, не исключает других причин боли в спине. При лечении рефлекторных синдромов остеохондроза, миофасциальных болей в остром периоде эффективны покой, применение НПВП и миорелаксантов, следует избегать болезненных поз и физических нагрузок. При лечении хронических вертеброгенных болевых синдромов существенный эффект может быть получен от применения антидепрессантов.
Литература
Т. Т. Батышева, доктор медицинских наук
Л. В. Багирь
З. В. Кузьмина
А. Н. Бойко, доктор медицинских наук, профессор
Поликлиника восстановительного лечения № 7 УЗ ЦАО, РГМУ, Москва