чем обезболить мышцы бедра
Тянущая боль в бедре, ягодице или паху
Тянущая боль в бедре, ягодице или паху – частый симптом, заставляющий людей незамедлительно искать лечение у врачей разных специальностей. Большинство людей хотя бы раз в жизни отмечали у себя подобные жалобы. Самостоятельный прием лекарственных препаратов, нанесение обезболивающих мазей, прогревание могут усугубить развитие и проявление болевых ощущений без точно поставленного диагноза.
Постараемся разобраться в причинах возникновения, возможных заболеваниях, связанных с проявлением подобных симптомов, а также методах диагностики и лечения.
Основные причины тянущей боли в бедре, ягодице или паху
Поиск исходной точки такой жалобы нередко вызывает сложности в дифференциальной диагностике, поскольку причины появления неприятных ощущений в указанных областях могут быть следствием ряда патологических состояний опорно-двигательного аппарата человека. Существуют бытовые причины ( образ жизни, позы в работе), острые заболевания (травмы, обострения хронических состояний), функциональный отклонения в работе мышечного корсета.
Среди провокаторов данного болевого синдрома следует выделить:
— чрезмерные физические нагрузки, связанные с трудовой деятельностью
— проблемы с избыточным весом;
— период вынашивания ребенка.
Состояния и заболевания костно-мышечной системы, симптомом которых может быть тянущая боль в нижней конечности.
Дегенеративно-дистрофические процессы в позвоночнике часто становятся главной причиной появления болей в бедре, ягодице. Связано это с патологическим каскадом изменений в состоянии межпозвонковых дисков, межпозвонковых суставов связочно-мышечного корсета. При прогрессировании межпозвоночной протрузии или грыжи может возникнуть сдаление и раздражение нервов, вследствие чего появляются болевые симптомы. В зависимости от уровня этого влияния будет меняться и локализации проблемы.
Среди поражения тазобедренных суставов на первое место нужно выделить коксартроз. Распространенность этой патологии, по данным научной литературы, достигает 18% в группе заболеваний опорно-двигательного аппарата. Клинические проявления коксартроза, а именно ограничение подвижности в суставе, щажение ноги при ходьбе, болезненность при прощупывании мягких тканей, мышечный спазм могут обуславливать боли как в спине, так и в области бедра. Вторым поражением
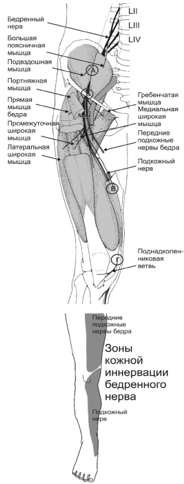
Бедренная невропатия относится к достаточно частым мононевропатиям нижних конечностей. Существует несколько участков, в которых анатомотопографические особенности бедренного нерва предрасполагают его к повышенному риску компрессии или травматизации — в области подвздошно-поясничной мышцы, под паховой связкой, в области канала Гюнтера и при выходе из него. У зависимости от уровня поражения клинические проявления бедренной невропатии существенно варьируют.
Любые травматические воздействия на мышечные структуры нижней конечности дают спектр болевых симптомов. Ушибы, растяжения и перенапряжение мышечно-связочного аппарата, последствия переломов бедренной кости следует рассматривать как возможную причину боли. Даже отдаленные проявления часто являются следствием травм.
Это воспаление верхней точки бедренной кости, называемой трохантером, к которому прикрепляются сухожилия и мышечные волокна. Учитывая воспалительный характер тронхатерита, это заболевание часто принимают за артроз. Для этого состояния характерны боль при вертикализации, движении. Чаще затрагивается передне-боковая поверхность бедер. В отличие от коксартроза, движение в суставе обьективно не ограничивается.
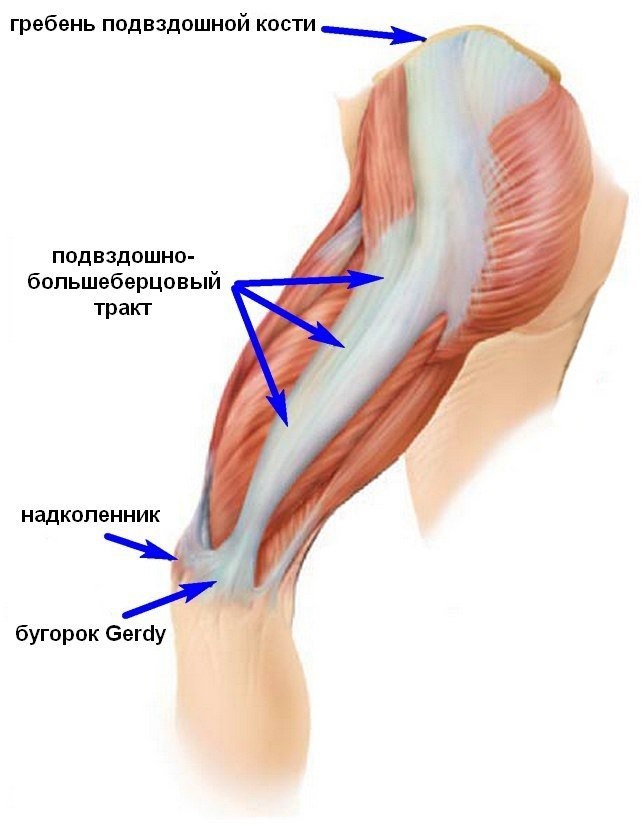
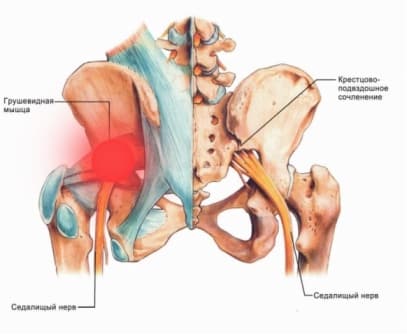
Мышечно-связочные нарушение также являются одним из факторов болей в области бедра, ягодиц. Наиболее ярко подобную патологию отражают миофасциальные болевые синдромы, характеризующиеся развитием мышечной дисфункции и образованием локальных болезненных уплотнений в мышечной ткани. Самыми частыми из таковых синдромов выделяют синдром грушевидной мышцы и синдром Подвздошно-большеберцового тракта.
Синдром грушевидной мышцы – это состояние, которому особенно присущи боль в ягодице и/или бедре. В некоторых статьях этот синдром определяется как периферический неврит ветвей седалищного нерва, вызванный нефизиологичным перенапряжением грушевидной мышцы.. У женщин СГМ диагностируют чаще, чем у мужчин (соотношение составляет 6:1)
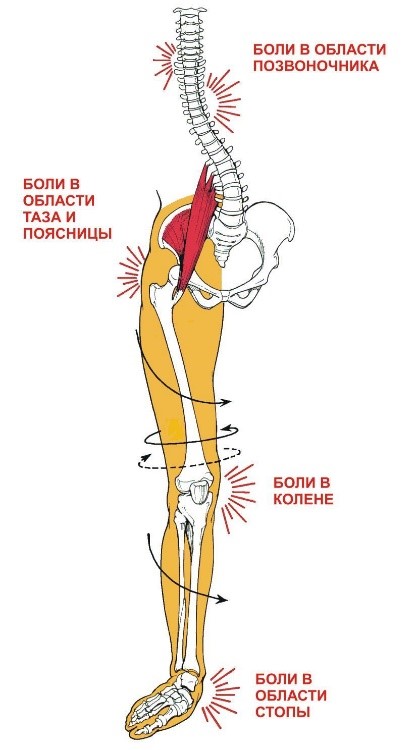
Прослеживая прямую мышечно-фасциальную взаимосвязь дистальных и проксимальных отделов нижней конечности, нужно учитывать патологические изменения в голеностопных суставах и стопах. Регулярные физические перегрузки, а также деформация анатомическую структуру стоп дают восходящие причины развития болевых симптомов в верхних отделах ног, в области тазобедренного сустава, связок и мышц. Научно доказанная миофасциальная кинематическая цепь с высокой частотой приводит к развитию боли в области ранее упомянутых регионов. Однако, не всегда такая клиническая картина имеет под собой органические поражения в суставах, мышцах или костно-связочных элементах. Локализация болевых ощущений может меняться в зависимости от нарушения в той или иной биомеханической двигательной цепочки.
Заболевания и патологические состояния несвязанные в поражением опорно-двигательного аппарата и способные вызвать подобную боль
— Заболевания неврологического спектра ( острые нарушения мозгового кровообращения, вызывающие двигательные и чувствительные нарушения в нижних конечностях; нервно-мышечные генетически обусловленные заболевания)
— Заболевания инфекционной или паразитарной природы, сопровождающиеся лихорадкой, выраженной интоксикацией, поражением сосудистые оболочки головного и спинного мозга ( бактериальные или вирусные инфекции, клещевой энцефалит, боррелиоз, ботулизм, трихинеллез)
— Поражение сосудистого и лимфатического русла тазовой области и нижних конечностей ( варикозное расширение вен, атеросклеротические изменения в стенках сосудов, лимфостаз)
— Состояния, характеризующиеся дефицитом витаминов и микроэлементов
— Доброкачественные и злокачественные новообразования в тканях мышц и соединительных тканях (рабдомиосаркомы, лейомиосаркомы,
— Побочные действия лекарственных препаратов (глюкокортикостероиды, гиполипидемические лекарственные препараты)
— Эндокринологические заболевания ( сахарный диабет)
— Физиологические болевые симптомы во время беременности на фоне постуральной перестройки вертикальной оси тела
— Синдром Экомба (синдром беспокойных ног)
Диагностика
Постановка правильного диагноза – залог эффективного и качественного лечения. Поэтому существует определенный алгоритм обследования, обьем которого може определить врач. Диагностический путь пациента строится из следующих шагов:
1.Консультативный осмотр и сбор анамнеза.
2.Мануально-мышечное тестирование, оценка двигательных стереотипов, выявление нарушений биомеханической цепи опорно-двигательного аппарата.
3.Выполнение пациентом специфических тестов и проб
4.Прохождение дополнительных лабораторных и инструментальных методов исследования: общий и биохимический анализ крови, лабораторные анализы на специфические маркеры, рентгенография, УЗИ, Электронейромиография, МРТ, МСКТ.
Такой объём диагностики позволяет точно определить патологию и причину, вызвавшую болевые ощущения, поскольку боль в области бедра, ягодицы, паха может иметь разные этиологические факторы. Грамотно построенная диагностическая стратегия позволяется врачу в короткие сроки назначение необходимый спектр лечебных мероприятий.
Лечение
Любой физический дискомфорт, изменяющий качество жизни и движения, будет заставлять человека искать пути решения и избавления от недуга. Часто отсутствие клинического мышления и доверие средствам массовой информации несут негативный отпечаток на развитии и прогрессировании болевого синдрома. Длительный отказ от посещения врача, самостоятельное назначение лекарственных препаратов и проведение разного рода процедур могут привести к хронизации и затруднению в консервативном лечении, обращению к радикальным, хирургическим методам лечения с последующей утратой функций и ограничений.
В медицинском центре «Свобода движения» опытная команда квалифицированных врачей помогут точно диагностировать и создать индивидуальный комплекс лечебных процедур для достижений выздоровления. Этапность приема врачей позволяет обеспечить пациенту плавность и мягкость воздействия терапевтических инструментов.
1 этап – это первичный прием и диагностика.
2 этап – лечение.
После выставления окончательного диагноза формируется план лечения, который может включать в себя процедуры:
-медикаментозной терапии ( лечебные внутрисуставные и околопозвоночные инъекции, PRP-терапия, ACF-терапия, капельницы)
3 этап – стабилизация результата
После достижения стойкого улучшения ранее нарушенной функции, снижения болевого синдрома пациент переходит к фазе стабилизации. Основой такого закрепления результат является комплекс средств лечебной физической культуры (ЛФК). Цели ЛФК укрепить мышечный корсет, улучшить баланс и координацию движений, увеличить объём движений в суставах, развить гибкость и эластичность мышечно-связочного аппарата.
Возвращаясь к возможным провокаторам болевого синдрома, в частности боли в области ягодицы, бедра или паху, пациенту четко и доступно объясняется необходимость формирования здоровых привычек и оптимального образа жизни:
— организация удобного рабочего места
— гигиена положения в ночные часы
— здоровое сбалансированное питание
— поддерживающие результат лечения процедуры
— выполнения домашнего индивидуального комплекса упражнений.
Уколы в тазобедренный сустав
Инъекции в тазобедренный сустав (ТБС) делают непосредственно в суставную полость. Они не только помогают быстро снять боль и воспаление, но и улучшают состояние хрящевой ткани. Сегодня это один из самых прогрессивных и действенных методов лечения воспалительно-дегенеративных патологий суставов.
Уколы в ТБС – это своего рода скорая помощь суставу. Инъекционное введение препаратов быстро купирует боль и возвращает нормальную подвижность. Для достижения максимальных результатов важно правильно подобрать лекарство.
Показания:
Противопоказания:
Преимущества:
Обезболивающие уколы при болях в тазобедренном суставе – это способ снять выраженный болевой синдром в максимально короткие сроки. Действие хондропротекторов и других лечебных средств сохраняется в течение долгого времени.
Курс внутрисуставных уколов позволяет отсрочить и даже избежать хирургической операции, уменьшить дозировку и количество принимаемых лекарств, что весьма актуально при проблемах с органами пищеварения.
Инъекционную терапию можно повторять многократно, поскольку побочные реакции и осложнения наблюдаются редко.
Процедуры оказывают благотворное воздействие на хрящ, ускоряя заживление и замедляя разрушительные процессы.
Недостатки:
Их всего два: внутрисуставные уколы не действуют на причину болезни и не являются основным методом терапии.
Уколы в тазобедренный сустав: лечение препаратами
Выбор лекарственного средства зависит от диагноза, поставленного пациенту. В ходе курсового лечения врач может менять препараты, продлевать или прекращать курс досрочно.
Для инъекций в тазобедренный сустав назначаются препараты нескольких групп:
Внимание! Анестетики и витамины вводятся в комбинации с глюкокортикостероидами.
Выполнение уколов с гормонами показано при интенсивном воспалении, когда человек сильно страдает от боли. В таблетках такие препараты тоже оказывают противовоспалительный эффект, но непосредственно в болевом очаге они работают значительно лучше.
Наиболее популярны в этой категории Целестон, Кеналог, Дипроспан, Флостерон и Гидрокортизон. Анестетики, с которыми их часто комбинируют – Лидокаин, Новокаин, Тримекаин.
Глюкокортикостероиды эффективно купируют воспаление, снимают отек и обезболивают. На состоянии хрящевой ткани гормональные инъекции никак не сказываются.
Хондропротекторы
Дистрофические изменения в суставах при артрозе и артрите приводят к разрушению хрящей. Синовиальная жидкость теряет свои смазочные свойства, и вместо скольжения между костями возникает трение. Хрящевая ткань подвергается дополнительной травматизации, из-за чего болевые ощущения усиливаются.
Исправить ситуацию могут хондропротекторы. Они ускоряют метаболизм и активизируют синтез собственного коллагена, из которого состоят хрящи. Заметный эффект от их применения наступает не сразу, а спустя несколько недель и даже месяцев. Но держится он долго. После курса процедур ходить становится легче, движения причиняют гораздо меньше дискомфорта.
Хондропротекторы могут избавить от неприятных симптомов только первых трех стадиях артроза, когда хрящ еще не полностью разрушен. При деформирующем артрозе 4й стадии, такие препараты бесполезны.
Гиалуроновая кислота
Инъекции с гиалуроновой кислотой восполняют дефицит синовиальной жидкости, свойственный суставным патологиям. Ее так и называют – «синовиальный протез», поскольку по консистенции и составу гиалуроновая кислота идентична естественной синовии.
При ее нехватке сочленяющиеся поверхности костей начинают тереться друг о друга при ходьбе и травмировать хрящевую прослойку. Гиалуроновая кислота возвращает синовии нормальные качества, снимая заодно воспаление и стимулируя регенерацию поврежденных участков.
Сколько уколов надо сделать
Действие кортикостероидов может сохраняться от 2х недель до 3-х месяцев.
Уколы с гиалуроновой кислотой назначаются с учетом стадии болезни опорно-двигательного аппарата. 1 курс состоит из 3-5 процедур, которые проводят раз в неделю. На ранних этапах этого достаточно.
Если сустав сильно беспокоит, и артроз уже перешел во 2-3-ю стадию, курсы повторяют раз в 6 месяцев. Названия препаратов с гиалуроновой кислотой:
Инъекции в сустав делают шприцем с очень длинной иглой, которая должна попасть точно в суставную щель. Процедура проводится в стерильных условиях и под УЗИ-контролем.
После внутрисуставных инъекций рекомендуется в течение суток ограничить тепловые и водные процедуры, ограничений по двигательной активности нет.
Внутрисуставные уколы – очень ответственная процедура, выполнение которой следует доверять только квалифицированным специалистам. Если у вас появились проблемы с тазобедренным суставом, – стало трудно ходить, выполнять различные движения – обращайтесь в наш центр.
Вы получите грамотную консультацию: врач оценит тяжесть проблемы и назначит курс лечебных процедур, подобрав наиболее подходящий препарат.
Боль в бёдрах причины, способы диагностики и лечения
Боль в бедрах возникает в любом возрасте по различным причинам. У молодых людей она сигнализирует об острых травмах или износах, особенно у спортсменов и любителей экстрима. У взрослых после 45-60 лет дискомфорт проявляется при остеоартрите, а в пожилом возрасте – при тяжелом остеопорозе и травмах. Иногда боль в области бедра может быть вызвана болезнями и повреждениями в других частях тела, например, в коленях или поясничном отделе позвоночника.
Причины боли в бёдрах
Врачи выделяют следующие причины боли в бедрах:
Бессосудистый некроз шейки бедра может появиться у людей, принимающих долгое время кортикостероиды. Тогда нарушается кровоснабжение шейки бедра, она ослабевает, что вызывает болевые ощущения.
Фибромиалгия вызывает у пациента мышечные спазмы, судороги, боль в различных группах мышц и повышенную утомляемость.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 30 Ноября 2021 года
Содержание статьи
Симптомы
Характер, локализация и интенсивность зависит от степени повреждения структуры и причины воспаления:
Лечением болезненности бедер занимается ортопед или врач-невролог. После травмы потребуется консультация травматолога. Если у пациента коксартроз, то следует обратиться к хирургу.
Методы диагностики
В первую очередь врач проводит осмотр и пальпацию. При подозрении на перелом он направляет пациента на рентгенографию тазобедренного сустава. Для выявления воспалений в суставах или окружающих тканях потребуются дополнительные методы исследования – УЗИ и компьютерная томография. Также необходимы анализы крови и мочи. Иногда боль в бедренной кости требуют проведения инвазивных процедур – артроскопии и биопсии.
Для диагностики причин появления болевого синдрома в бедрах специалисты сети клиник ЦМРТ применяют такие методы:
Синдром грушевидной мышцы. Лечение синдрома грушевидной мыщцы
Статья опубликована: 28.08.2014
Синдром грушевидной мышцы (СГМ) – боли в области ягодиц с распространением на нижнюю конечность. Заболевание чаще встречается при ущемлении спинномозговых корешков на уровне L5-S1 (между поясничным и крестцовым отделом позвоночника). В результате происходит рефлекторное напряжение мышцы и компрессия седалищного нерва. Причины синдрома грушевидной мышцы: травмы спины, растяжение и перетренированность ягодиц, остеохондроз, протрузии и грыжи межпозвонковых дисков, асимметрия таза, неудачные внутримышечные инъекции, переохлаждение, опухоли позвоночного столба, инфекции в малом тазу. Симптомы и лечение синдрома грушевидной мышцы зависят от характера поражения.
Классификация синдромов грушевидной мышцы
Классификация болезни отражает причину появления патологического процесса в ягодичной области.
Синдром грушевидной мышцы бывает:
В зависимости от причины выделяют:
В 50% случаев заболевание имеет вертеброгенную природу и проявляется как следствие остеохондроза и грыж позвоночного столба.
Симптомы синдрома грушевидной мышцы
Болевой синдром в области ягодиц – постоянный спутник заболевания. Дискомфорт появляется в ягодицах и распространяется на заднюю поверхность бедра, голени, в паховую область. Боль имеет тянущий характер, усиливается при ходьбе, беге, в положении на корточках и при отведении бедра.
Другие клинические признаки СГМ:
В тяжелых случаях СГМ может сопровождаться нарушением работы тазовых органов, появлением недержания мочи и кала.
Диагностика синдрома грушевидной мышцы
Для выявления заболевания врач-невролог проводит опрос и осмотр пациента. Выясняет жалобы на момент обращения, время и особенности развития патологии, возможные причины возникновения. Неврологический осмотр включает изучение рефлексов, чувствительности и двигательной активности в конечности на стороне поражения. Характерный признак СГМ – уменьшение боли при разведении ног и нарастание дискомфорта во время приведения бедра. В большинстве случаев диагноз можно поставить после первичного осмотра.
С целью уточнения диагноза и выявления причины поражения проводят лабораторные и инструментальные методы обследования.
При необходимости назначают консультации смежных специалистов: гинеколога, уролога, нефролога, остеопата, инфекциониста, онколога, травматолога.
Лечебная тактика при синдроме грушевидной мышцы
В период острой фазы заболевания необходимо исключить физические нагрузки. Бег, ношение тяжестей, длительное положение сидя могут усилить болевые ощущения и привести к прогрессированию недуга. По симптомам и тяжести течения патологии врач определит, как лечить СГМ.
Обычно применяют консервативные методы терапии. Назначают негормональные противовоспалительные средства, блокады с новокаином, гормональные стероидные препараты. Это позволяет бороться с болевым синдромом и воспалительной реакцией. Мышечный спазм убирают посредством миорелаксантов.
Большое внимание уделяют физиотерапии для устранения сдавливания сосудов и седалищного нерва в области поражения. Рекомендуют массаж ягодично-крестцового отдела, кинезиотерапию, лечебную физкультуру. Применяют локальную криотерапию (лечение низкими температурами), электростимуляцию мышцы, УВТ (ударно-волновую терапию). Физиопроцедуры используют на этапе затихания острого процесса.
При вторичных формах недуга лечение направлено на устранение заболевания, которое вызвало патологические изменения. При инфекциях назначают антибиотики, в случае травм и врожденных аномалий костей – оперативное вмешательство.
Редко консервативное лечение не приносит эффекта. В таких случаях проводят операции по устранению ущемления нервных корешков и седалищного нерва. При своевременно начатой терапии прогноз болезни благоприятный. Отказ от лечения может привести к нарушению двигательной функции конечности, стойкому недержанию мочи и кала.
Невропатия седалищного нерва. Синдром грушевидной мышцы
Болезни периферической нервной системы — одна из наиболее частых причин инвалидизации пациентов трудоспособного возраста. В структуре этих болезней преобладающее место занимают болевые синдромы (Н. Н. Яхно, 2003; Г. Р. Табеева, 2004).
Болезни периферической нервной системы — одна из наиболее частых причин инвалидизации пациентов трудоспособного возраста. В структуре этих болезней преобладающее место занимают болевые синдромы (Н. Н. Яхно, 2003; Г. Р. Табеева, 2004). Причины развития невропатического болевого синдрома могут быть различными: сахарный диабет, паранеопластические процессы, ВИЧ, герпес, хронический алкоголизм (А. М. Вейн, 1997; И. А. Строков, А. Н. Баринов, 2002).
При поражении периферической нервной системы выделяют два типа боли: дизестезическую и трункальную. Поверхностная дизестезическая боль обычно наблюдается у пациентов с преимущественным поражением малых нервных волокон. Трункальная боль встречается при компрессии спинно-мозговых корешков и туннельных невропатиях.
У пациентов с этим видом болевого синдрома невозможно выбрать оптимальную стратегию лечения без идентификации патофизиологических механизмов. Поэтому при определении тактики терапии необходимо учитывать локализацию, характер и выраженность клинических проявлений болевого синдрома.
Под компрессионно-ишемической (туннельной) невропатией понимают невоспалительные поражения периферического нерва, развивающиеся под влиянием компрессии или ишемических воздействий.
В зоне компрессии соответствующего нерва нередко находят болезненные уплотнения или утолщения тканей, приводящие к существенному сужению костно-связочно-мышечных влагалищ, через которые проходят нервно-сосудистые стволы.
В настоящее время известно множество вариантов компрессионных невропатий. Их клиническая картина складывается из трех синдромов: вертебрального (в случаях участия одноименного фактора), неврального периферического, рефлекторно-миотонического или дистрофического. Вертебральный синдром на любом этапе обострения, и даже в стадии ремиссии, может вызывать изменения в стенках «туннеля». Миодистрофический очаг, выступающий в качестве реализующего звена, обусловливает невропатию на фоне своего клинического пика. Неврологическая картина компрессионных невропатий складывается из симптомов поражения той или иной выраженности в соответствующих мио- и дерматомах. Диагноз компрессионных невропатий ставится при наличии болей и парестезий в зоне иннервации данного нерва, двигательных и чувствительных расстройств, а также болезненности в зоне рецепторов соответствующего канала и вибрационного симптома Тинеля. При затруднениях в диагностике используются электронейромиографические исследования: определяются поражения периферического нейрона, соответствующего данному нерву, и степень уменьшения скорости проведения импульса по нерву дистальнее места его компрессии. Синдром грушевидной мышцы — самая распространенная туннельная невропатия. Патологическое напряжение грушевидной мышцы при компрессии корешка L5 или S1, а также при неудачных инъекциях лекарственных веществ ведет к сдавливанию седалищного нерва (или его ветвей при высоком отхождении) и сопровождающих его сосудов в подгрушевидном пространстве.
Для выбора правильной стратегии терапии необходимо четко знать основные клинические симптомы поражения той или иной области. Основные клинические проявления поражения нервов крестцового сплетения:
Наиболее трудны в плане диагностики поражения в области таза или выше ягодичной складки — из-за наличия соматической или гинекологической патологии у пациентов. Клинические симптомы поражения в области таза или выше ягодичной складки складываются из следующих вариантов нарушений двигательных и чувствительных функций.
Поражение седалищного нерва на уровне подгрушевидного отверстия может наблюдаться в двух вариантах:
Для компрессии седалищного нерва и идущих рядом сосудов характерны следующие клинические проявления: ощущение постоянной тяжести в ноге, боли тупого, «мозжащего» характера. При кашле и чихании усиления болей не наблюдается. Отсутствует атрофия ягодичной мускулатуры. Зона гипестезии не распространяется выше коленного сустава.
Синдром грушевидной мышцы встречается не менее чем у 50% больных дискогенным пояснично-крестцовым радикулитом. Если пациенту поставлен данный диагноз, предположение о наличии синдрома грушевидной мышцы может возникнуть при наличии упорных болей по ходу седалищного нерва, не уменьшающихся при медикаментозном лечении. Гораздо труднее определить наличие данного синдрома, если имеются только болевые ощущения в области ягодицы, носящие ограниченный характер и связанные с определенными положениями (перемещениями) таза или при ходьбе. Часто синдром грушевидной мышцы регистрируется в гинекологической практике. При синдроме грушевидной мышцы возможно:
Клиническая картина синдрома грушевидной мышцы состоит из локальных симптомов и симптомов сдавления седалищного нерва. К локальным относится ноющая, тянущая, «мозжащая» боль в ягодице, крестцово-подвздошном и тазобедренном суставах, которая усиливается при ходьбе, в положение стоя, при приведении бедра, а также в полуприседе на корточках; несколько стихает в положении лежа и сидя с разведенными ногами. При хорошем расслаблении большой ягодичной мышцы под ней прощупывается плотная и болезненная при натяжении (симптом Бонне–Бобровниковой) грушевидная мышца. При перкуссии в точке грушевидной мышцы появляется боль на задней поверхности ноги (симптом Виленкина). Клиническая картина сдавления сосудов и седалищного нерва в подгрушевидном пространстве складывается из топографо-анатомических «взаимоотношений» его больше- и малоберцовых ветвей с окружающими структурами. Боли при компрессии седалищного нерва носят тупой, «мозжащий» характер с выраженной вегетативной окраской (ощущения зябкости, жжения, одеревенения), с иррадиацией по всей ноге или преимущественно по зоне иннервации больше- и малоберцовых нервов. Провоцирующими факторами являются тепло, перемена погоды, стрессовые ситуации. Иногда снижаются ахиллов рефлекс, поверхностная чувствительность. При преимущественном вовлечении волокон, из которых формируется большеберцовый нерв, боль локализуется в задней группе мышц голени. В них появляются боли при ходьбе, при пробе Ласега. Пальпаторно отмечается болезненность в камбаловидной и икроножной мышцах. У некоторых больных сдавление нижней ягодичной артерии и сосудов самого седалищного нерва сопровождается резким переходящим спазмом сосудов ноги, приводящим к перемежающейся хромоте. Пациент вынужден при ходьбе останавливаться, садиться или ложиться. Кожа ноги при этом бледнеет. После отдыха больной может продолжать ходьбу, но вскоре у него повторяется тот же приступ. Таким образом, кроме перемежающейся хромоты при облитерирующем эндартериите существует также подгрушевидная перемежающаяся хромота. Важным диагностическим тестом является инфильтрация грушевидной мышцы новокаином с оценкой возникающих при этом положительных сдвигов. Рефлекторное напряжение в мышце и нейротрофические процессы в ней вызваны, как правило, раздражением не пятого поясничного, а первого крестцового корешка. Распознать указанный синдром помогают определенные мануальные тесты.
Поскольку болезненное натяжение грушевидной мышцы чаще всего связано с ирритацией первого крестцового корешка, целесообразно поочередно проводить новокаиновую блокаду этого корешка и новокаинизацию грушевидной мышцы. Значительное уменьшение или исчезновение болей по ходу седалищного нерва может рассматриваться как динамический тест, показывающий, что боли обусловлены компрессионным воздействием спазмированной мышцы.
Поражения седалищного нерва
Поражения седалищного нерва ниже выхода из малого таза (на уровне бедра и ниже) или в полости малого таза характеризуют следующие признаки.
Кроме вышеописанных клинических симптомов, вероятно развитие вазомоторных и трофических расстройств: повышение кожной температуры на пораженной ноге. Голень и стопа становятся холодными и цианотичными. Часто на подошве обнаруживаются гипергидроз или ангидроз, гипотрихоз, гиперкератоз. Появляются изменения цвета и формы ногтей, трофические нарушения на пятке, тыльной поверхности пальцев, наружном крае стопы, регистрируется снижение силы, а также атрофия мышц стопы и голени. Больной не может встать на носки или на пятки. Для определения начального поражения седалищного нерва можно использовать тест на определение силы полусухожильной, полуперепончатой и двуглавой мышц бедра.
Синдром седалищного нерва (ишемически-компрессионная невропатия седалищного нерва). В зависимости от уровня (высоты) поражения возможны разные варианты синдрома седалищного нерва.
Очень высокий уровень поражения (в тазу или выше ягодичной складки) характеризуется: параличом стопы и пальцев, утратой ахиллова и подошвенного рефлексов; анестезией (гипестезией) почти всей голени и стопы, кроме зоны n. sapheni; выпадением функций двуглавой мышцы бедра, полусухожильной, полуперепончатой мышц; гипестезией (анестезией) по задненаружной поверхности бедра; невозможностью вращения бедра кнаружи; наличием положительных симптомов натяжения (Ласега, Бонне); наличием вазомоторных и трофических расстройств (гипер- или гипотрихоз, гипо- или гипергидроз, изменение роста ногтей, образование трофических язв в области пятки и наружного края стопы).
Поражение на уровне подгрушевидного отверстия складывается из двух групп симптомов — поражения самой грушевидной мышцы и седалищного нерва. К первой группе симптомов относят: болезненность при пальпации верхневнутренней части большого вертела бедра (места прикрепления грушевидной мышцы к капсуле этого сочленения); болезненность при пальпации в нижней части крестцово-подвздошного сочленения; симптом Бонне (пассивное приведение бедра с ротацией его внутрь, вызывающее боли в ягодичной области, реже — в зоне иннервации седалищного нерва); болезненность при пальпации ягодицы в точке выхода седалищного нерва из-под грушевидной мышцы. Ко второй группе относятся симптомы сдавления седалищного нерва и сосудов. Болезненные ощущения при компрессии седалищного нерва характеризуются чувством постоянной тяжести в ноге, тупым, «мозжащим» характером боли, отсутствием усиления болей при кашле и чихании, а также атрофии ягодичной мускулатуры, зона гипестезии не поднимается выше коленного сустава.
Поражение на уровне бедра (ниже выхода из малого таза) и до уровня деления на мало- и большеберцовый нервы характеризуется: нарушением сгибания ноги в коленном суставе; специфической походкой; отсутствием активных движений в стопе и пальцах, которые умеренно отвисают; присоединяющейся через 2–3 нед атрофией парализованных мышц, часто маскирующей пастозность ноги; гипестезией (анестезией) по задненаружной поверхности голени, тылу стопы, подошве и пальцам; нарушением суставно-мышечной чувствительности в голеностопном суставе и в межфаланговых суставах пальцев стопы; отсутствием вибрационной чувствительности на наружной лодыжке; болезненностью по ходу седалищного нерва — в точках Валле и Гара; положительным симптомом Ласега; исчезновением ахиллова и подошвенного рефлексов.
Синдром неполного повреждения седалищного нерва характеризуется наличием болей каузалгического характера («жгучие» боли, усиливаются при опускании ноги, провоцируются легким прикосновением); резкими вазомоторными и трофическими расстройствами (первые 2–3 нед кожная температура на больной ноге на 3–5 °С выше («горячая кожа»), чем на здоровой, в дальнейшем голень и стопа становятся холодными и цианотичными). Часто на подошвенной поверхности обнаруживаются гипергидроз или ангидроз, гипотрихоз, гиперкератоз, изменения формы, цвета и темпа роста ногтей. Иногда возникают трофические язвы на пятке, наружном крае стопы, тыльной поверхности пальцев. На рентгенограммах выявляются остеопороз и декальцификация костей стопы.
Синдром начального поражения седалищного нерва может быть диагностирован путем использования тестов для определения силы полусухожильной и полуперепончатых мышц.
Синдром грушевидного, внутреннего запирательного нервов и нерва квадратной мышцы бедра. Полный синдром грушевидного, внутреннего запирательного нервов и нерва квадратной мышцы бедра характеризуется нарушением ротации бедра кнаружи. Синдром частичного поражения указанной группы нервов может диагностироваться на основании использования тестов для определения объема движений и силы обследуемого.
Синдром верхнего ягодичного нерва. Полный синдром верхнего ягодичного нерва характеризуется нарушением отведения бедра с частичным нарушением ротации последнего, затруднением поддержания вертикального положения туловища. При двустороннем параличе указанных мышц больному трудно стоять (стоит неустойчиво) и ходить (появляется так называемая «утиная походка» с переваливанием с бока на бок). Синдром частичного поражения верхнего ягодичного нерва можно выявить с помощью теста, определяющего силу ягодичных мышц. По степени снижения силы по сравнению со здоровой стороной делается заключение о частичном поражении верхнего ягодичного нерва.
Синдром нижнего ягодичного нерва. Полный синдром нижнего ягодичного нерва характеризуется затруднением разгибания ноги в тазобедренном суставе, а в положении стоя — затруднением выпрямления наклоненного таза (таз наклонен вперед, при этом в поясничном отделе позвоночника наблюдается компенсаторный лордоз). Затруднены вставание из положения сидя, подъем по лестнице, бег, прыжки. При длительном поражении указанного нерва отмечаются гипотония и гипотрофия ягодичных мышц. Синдром частичного поражения нижнего ягодичного нерва может диагностироваться с помощью теста для определения силы большой ягодичной мышцы. По степени снижения объема и силы указанного движения (и в сравнении их со здоровой стороной) делают заключение о степени нарушения функций нижнего ягодичного нерва.
Лечение
Терапия невропатии седалищного нерва требует знания этиологических и патогенетических механизмов развития заболевания. Тактика лечения зависит от тяжести и скорости прогрессирования заболевания. Патогенетическая терапия должна быть направлена на устранение патологического процесса и его отдаленных последствий. В остальных случаях лечение должно быть симптоматическим. Его цель — продление стойкой ремиссии и повышение качества жизни пациентов. Основным критерием оптимального лечебного воздействия на пациента является сочетание медикаментозных и немедикаментозных методов. Среди последних лидируют физиотерапевтические методики и методы постизометрической релаксации.
При нарушении функции мышц тазового пояса и нижней конечности рекомендуется использовать одну из техник мануальной терапии — постизометрическое расслабление (ПИР), т. е. растяжение спазмированной мышцы до ее физиологической длины после максимального напряжения. Основными принципами медикаментозной терапии поражений периферической нервной системы являются раннее начало лечения, снятие болевого синдрома, сочетание патогенетической и симптоматической терапии. Патогенетическая терапия направлена в первую очередь на борьбу с оксидантным стрессом, воздействием на микроциркуляторное русло, улучшение кровоснабжения пораженного участка, снятие признаков нейрогенного воспаления. С этой целью применяются антиоксидантные, вазоактивные и нестероидные противовоспалительные препараты (НПВП). Сложность медикаментозной терапии связана в большинстве случаев с запутанной анатомо-физиологической иерархией структур, вовлеченных в патологический процесс. Отчасти это обусловлено строением и функционированием структур пояснично-крестцового сплетения. В то же время базисным механизмом, лежащим в основе развития невропатии, является четкая корреляция между компрессией и ишемией нерва и развитием оксидантного стресса.
Оксидантный стресс — нарушение равновесия между продукцией свободных радикалов и активностью антиоксидантных систем. Развившийся дисбаланс приводит к усиленной продукции соединений (нейротрансмиттеров), выделяющихся поврежденными тканями: гистамин, серотонин, АТФ, лейкотриены, интерлейкины, простагландины, окись азота и т. д. Они приводят к развитию нейрогенного воспаления, увеличивая проницаемость сосудистой стенки, а также способствуют высвобождению тучными клетками и лейкоцитами простагландина E2, цитокинов и биогенных аминов, повышая возбудимость ноцицепторов.
В настоящее время появились клинические работы, посвященные использованию препаратов, улучшающих реологические свойства крови и эндотелийзависимые реакции стенки сосудов у пациентов с компрессионными невропатиями. Такие препараты, как производные тиоктовой кислоты (тиогамма, тиоктацид) и гинкго билоба (танакан), успешно применяются с целью уменьшения проявлений оксидантного стресса. Однако патогенетически более обосновано применение лекарственных средств, обладающих поливалентным механизмом действия (церебролизин, актовегин).
Приоритетность использования актовегина обусловлена возможностью его назначения для проведения лечебных блокад, хорошей сочетаемостью с другими лекарственными средствами. При компрессионно-ишемических невропатиях, как в острой, так и в подострой стадиях заболевания, целесообразно применение актовегина, особенно при отсутствии эффекта от других способов лечения. Назначается капельное введение 200 мг препарата в течение 5 дней, с последующим переходом на пероральное применение.
В механизмах развития заболеваний периферической нервной системы важное место занимают нарушения гемодинамики в структурах периферической нервной системы, ишемия, расстройство микроциркуляции, нарушения энергообмена в ишемизированных нейронах со снижением аэробного энергообмена, метаболизма АТФ, утилизации кислорода, глюкозы. Патологические процессы, протекающие в нервных волокнах при невропатиях, требуют коррекции вазоактивными препаратами. С целью улучшения процессов микроциркуляции и активизации процессов обмена и гликолиза у пациентов с туннельными невропатиями применяются кавинтон, галидор, трентал, инстенон.
Инстенон — комбинированный препарат нейропротекторного действия, включающий вазоактивный агент из группы пуриновых производных, влияющий на состояние восходящей ретикулярной формации и корково-подкорковые взаимоотношения, а также процессы тканевого дыхания в условиях гипоксии, физиологические механизмы ауторегуляции церебрального и системного кровотока. При невропатиях инстенон применяют внутривенно капельно 2 мл в 200 мл физиологического раствора, в течение 2 ч, 5–10 процедур на курс. Затем продолжается пероральный прием инстенона форте по 1 таблетке 3 раза в день в течение месяца. При невропатиях с симпатологическим синдромом показано применение инстенона по 2 мл внутримышечно 1 раз в сутки в течение 10 дней. При компрессионно-ишемических (туннельных) невропатиях используется аналогичная методика. Это способствует улучшению микроциркуляции и метаболизма в ишемизированном нерве. Особенно хороший эффект отмечается при сочетанном применении актовегина (капельно) и инстенона (внутримышечные инъекции или пероральное применение).
Галидор (бенциклана фумарат) — препарат, имеющий широкий спектр действия, что обусловлено блокадой фосфодиэстеразы, антисеротониновым эффектом, кальциевым антагонизмом. Галидор назначается в суточной дозе 400 мг в течение 10–14 дней.
Трентал (пентоксифиллин) применяют по 400 мг 2–3 раза в сутки внутрь или 100–300 мг внутривенно капельно в 250 мл физиологического раствора.
Назначение комбинированных препаратов, включающих большие дозы витамина В, противовоспалительных средств и гормонов, нецелесообразно.
Средствами первого ряда для снятия болевого синдрома остаются НПВП. Основной механизм действия НПВП — ингибирование циклооксигеназы (ЦОГ-1, ЦОГ-2) — ключевого фермента каскада метаболизма арахидоновой кислоты, приводящего к синтезу простагландинов, простациклинов и тромбоксанов. В связи с тем, что метаболизм ЦОГ играет главную роль в индукции боли в очаге воспаления и передаче ноцицептивной импульсации в спинной мозг, НПВП широко используются в неврологической практике. Имеются данные о том, что их принимают 300 млн пациентов (Г. Я. Шварц, 2002).
Все противовоспалительные средства оказывают собственно противовоспалительное, анальгезирующее и жаропонижающее действие, способны тормозить миграцию нейтрофилов в очаг воспаления и агрегацию тромбоцитов, а также активно связываться с белками сыворотки крови. Различия в действии НПВП носят количественный характер (Г. Я. Шварц, 2002), но именно они обусловливают выраженность терапевтического воздействия, переносимость и вероятность развития побочных эффектов у больных. Высокая гастротоксичность НПВП, коррелирующая с выраженностью их саногенетического действия, связана с неизбирательным ингибированием обеих изоформ циклооксигеназы. В связи с этим для лечения выраженных болевых синдромов, в том числе длительного, необходимы препараты, обладающие противовоспалительным и анальгезирующим действиями при минимальных гастротоксических реакциях. Наиболее известное и эффективное лекарственное средство из этой группы — ксефокам (лорноксикам).
Ксефокам — препарат с выраженным антиангинальным действием, которое достигается за счет сочетания противовоспалительного и сильного обезболивающего эффектов. Он является на сегодняшний день одним из наиболее эффективных и безопасных современных анальгетиков, что подтверждено клиническими исследованиями. Эффективность перорального применения по схеме: 1-й день — 16 и 8 мг; 2–4-й дни — 8 мг 2 раза в день, 5-й день — 8 мг/сут — при острых болях в спине достоверно доказана. Анальгетический эффект в дозе 2–16 мг 2 раза в сутки в несколько раз выше, чем у напраксена. При туннельных невропатиях рекомендуется использование препарата в дозе 16–32 мг. Курс лечения составляет не менее 5 дней при одноразовой ежедневной процедуре. Рекомендуется применение препарата ксефокам для лечения синдрома грушевидной мышцы по следующей методике: утром — внутримышечно 8 мг, вечером — 8–16 мг внутрь, в течение 5–10 дней, что позволяет добиться быстрого и точного воздействия на очаг воспаления при полном обезболивании с минимальным риском развития побочных реакций. Возможно проведение регионарных внутримышечных блокад в паравертебральную область по 8 мг на 4 мл 5% раствора глюкозы ежедневно в течение 3–8 дней. Симптоматическая терапия — метод выбора для купирования алгических проявлений. Наиболее часто для лечения туннельных невропатий используются лечебные блокады с анестетиками. Стойкий болевой синдром длительностью более 3 нед свидетельствует о хронизации процесса. Хроническая боль — сложная терапевтическая проблема, требующая индивидуального подхода.
В первую очередь необходимо исключить другие причины возникновения боли, после чего целесообразно назначение антидепрессантов.
М. В. Путилина, доктор медицинских наук, профессор
РГМУ, Москва