чем обезболить камень в мочеточнике
Информация для пациентов с мочекаменной болезнью
К группе риска прогрессирования мочекаменной болезни относятся следующие факторы:
Методы диагностики
Первой линией диагностики камней почек и мочеточников является ультразвуковое исследование (УЗИ). УЗИ способно определить расположение, размеры и степень блокировки камнем мочевых путей. Однако только рентгенологическое исследование и компьютерная томография способны определить плотность и точные размеры камня, что может быть определяющим фактором в выборе метода лечения. При необходимости получения дополнительной информации о строении собирательной системы почек и особенно при их аномалиях, компьютерная томография может быть выполнена с внутривенным введением контрастного препарата. Анализ крови и мочи необходимы при боли и лихорадке, а также при планировании лечения и профилактике камнеобразования.
Если вы «поймали» самостоятельно отошедший камень, его следует отдать на анализ, для точного определения состава, что поможет врачу назначить верное лечение и профилактику.
Факторы, которые влияют на тактику лечения, включают в себя:
Не все камни почек требуют активного лечения. Все зависит от наличия симптомов и личных предпочтений. Если у вас есть почечный или мочеточниковый камень, который не вызывает дискомфорта, вы, как правило, не будете получать лечение. Ваш врач предоставит вам график регулярных контрольных посещений, чтобы убедиться, что ваше состояние не ухудшается. Если ваш камень по прогнозу врача может «отойти» самостоятельно с мочой, вам могут назначить лекарства для облегчения этого процесса. Это называется консервативным лечением.
Если ваш камень продолжает расти или вызывает частые и сильные боли, Вам показано активное лечение.
Консервативная терапия
В зависимости от размера и расположения камня, вам может потребоваться некоторое время, чтобы камень вышел с мочой. В этот период может возникнуть почечная колика, что требует врачебного контроля. Если у вас очень маленький камень, с вероятностью 95% он отойдет самостоятельно в течение 6 недель. Чем больше камень, тем меньше вероятность его отхождения. Существует два распространенных варианта консервативного лечения: литокинетическая терапия – медикаментозная помощь в прохождении камня по мочевым путям и литолитическая – медикаментозное растворение камней, если они состоят из мочевой кислоты.
Даже когда у вас нет симптомов, вам может понадобиться лечение, если:
Хирургическое лечение
Существует 3 распространенных способа удаления камней: дистанционная ударно-волновая литотрипсия, уретерореноскопия и перкутанная (чрескожная) нефролитотомия. Выбор варианта хирургического лечения зависит от многих аспектов. Наиболее важными факторами являются характеристики камня и симптомы, которые он вызывает. В зависимости от того, находится ли камень в почке или мочеточнике, врач может порекомендовать различные варианты лечения. В редких случаях удаление камня возможно только открытым, либо лапароскопическим доступом.
Хирургическое лечение показано, если:
Дистанционная ударно-волновая литотрипсия (ДЛТ)
Дистанционная ударно-волновая литотрипсия проводится с помощью аппарата, который может разбивать камни в почке и мочеточнике. Для разрушения камня, сфокусированные ударные волны (короткие импульсы волн высокой энергии) передаются на камень через кожу. Камень поглощает энергию ударных волн и разбивается на более мелкие кусочки. Фрагменты камней затем проходят с мочой. Процедура длится около 45 минут. Если у вас большой камень, вам может понадобиться несколько сеансов, чтобы полностью разбить его.
ДЛТ противопоказано при:
Следует знать! ДЛТ разбивает камень на мелкие кусочки. Эти фрагменты будут выходить с мочой несколько дней или недель после процедуры. У вас может быть кровь в моче, но это не должно длиться более 2 дней. Ваш врач может назначить вам лекарства, которые способствуют более быстрому отхождению фрагментов и уменьшению боли. ДЛТ может сопровождаться как интра-, так и послеоперационными осложнениями.
В ходе операции могут возникнуть:
В послеоперационном периоде могут развиться:
Вам нужно немедленно вернуться в больницу, если:
Перкутанная (чрескожная) нефролитотрипсия (ПНЛ)
Следует знать! ПНЛ может сопровождаться как интра- так и послеоперационными, осложнениями.
В ходе операции могут возникнуть:
В послеоперационном периоде могут развиться:
Вам нужно немедленно вернуться в больницу, если:
Уретерореноскопия (УРС) и гибкая УРС
Уретероскопия является предпочтительным методом лечения камней малого и среднего размера, расположенных в любой части мочевыводящих путей. Процедура обычно выполняется под общим наркозом. Во время этой процедуры уретероскоп (длинный, тонкий инструмент с крошечной камерой на конце) вводится через мочеиспускательный канал и мочевой пузырь в мочеточник или в почку. Как только камень найден, его можно извлечь с помощью «щипцов или корзинки», либо используют лазер или пневматику, чтобы разбить камень на более мелкие кусочки, прежде чем они будут извлечены с помощью корзины. Уретероскопы могут быть гибкими, как тонкая длинная соломинка или более жесткими. После удаления камня, в мочеточник может быть установлена небольшая временная трубка, называемая стентом, которая облегчает отток мочи из почки в мочевой пузырь. Мочевой катетер и/или стент обычно удаляют вскоре после процедуры.
Следует знать! УРС может сопровождаться как интра- так и послеоперационными, осложнениями, которые в редких случаях могут потребовать конверсии в открытую операцию, либо повторного вмешательства.
В ходе операции могут возникнуть:
В послеоперационном периоде могут развиться:
Вам нужно немедленно вернуться в больницу, если:
Даже если у вас низкий риск образования другого камня, вам необходимо внести некоторые изменения в образ жизни. Эти меры снижают риск повтора заболевания и улучшают ваше здоровье в целом.
Общие советы:
Как записаться на прием к врачу урологу
Чтобы записаться к врачу-урологу, воспользуйтесь интерактивной формой. В ней приведены поля, которые вам необходимо заполнить. Укажите в них следующие данные:
Нажав на кнопку «Прикрепить файл» вы можете отправить нам документы: снимки, результаты анализов, выписки из истории болезней и другие бумаги, которые могут быть полезны для постановки диагноза. Еще не забудьте отметить на какой прием вы хотите записаться: первичный или вторичный.
Когда все поля будут заполнены, нажмите кнопку «Добавить», и ваша заявка будет отправлена нам. Сразу после этого по указанному контактному номеру позвонит наш специалист, чтобы уточнить дату и время приема записи к урологу.
Если у вас возникли сложности с заполнением формы или вы хотите лично задать интересующие вопросы, свяжитесь с нами по номеру +7 (499) 409-12-45 или +7 (926) 242-12-12.
Спазмолитическая терапия мочекаменной болезни
*Пятилетний импакт фактор РИНЦ за 2020 г.
Читайте в новом номере
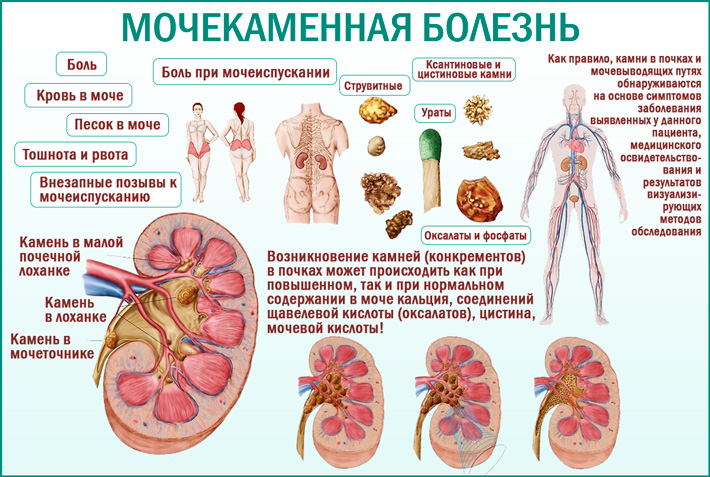
Мочекаменная болезнь (МКБ) – одно из распространенных урологических заболеваний, встречается не менее чем у 3,8% населения России. В развитых странах мира из 10 млн человек 400 тыс. страдают МКБ. В 2002 г. в России заболеваемость МКБ составила 535,8 случая на 100 тыс. населения [1,2]. По встречаемости МКБ занимает 2–е место после воспалительных неспецифических заболеваний почек и выявляется практически в любом возрасте. Заболевание проявляется характерными симптомами, вызванными нарушением уродинамики верхних и нижних мочевых путей и изменением функции почки.
Наиболее ярким проявлением МКБ является почечная колика (ПК). Это один из наиболее сильных и мучительных видов боли, которая требует скорой диагностики и лечения. По данным различных авторов, риск возникновения ПК в течение жизни составляет от 1 до 10%. Наиболее частой причиной ПК является обструкция камнем мочеточника или, что бывает сравнительно редко, чашечки («чашечковая» колика). В любом случае ПК – следствие острого нарушения пассажа мочи по верхним мочевым путям (ВМП) (чашечно–лоханочная система и мочеточник). Патогенез ПК можно представить следующим образом: острая окклюзия ВМП ==> резкое повышение давления в чашечно–лоханочной системе ==> отек паренхимы ==> растяжение фиброзной капсулы почки. Боль при ПК является следствием гиперактивации барорецепторов фиброзной капсулы почки и чашечно–лоханочной системы, которая в виде афферентных импульсов по ThXI–LI сегментам спинного мозга передается в кору головного мозга, где манифестируется как боль [3].
Боль обычно возникает внезапно, без каких–либо предвестников, имеет постоянный и схваткообразный характер; ее локализация – в поясничной области или подреберье на стороне поражения. Иррадирует боль по ходу мочеточника в подвздошную, паховую области, а при камне нижней трети мочеточника – в мошонку, половой член, влагалище и половые губы. Принято считать, что иррадиация боли снижается с перемещением камня, который в этом случае чаще всего останавливается в местах физиологических сужений мочеточника – лоханочно–мочеточниковом сегменте, зоне перекреста мочеточника с подвздошными сосудами и, наконец, в юкставезикальном (предпузырном) и интрамуральном (внутри стенки мочевого пузыря) отделах.
Боль может сопровождаться тошнотой и рвотой, не приносящей облегчения, а также задержкой отхождения газов и развитием пареза кишечника разной степени. Характер боли, особенно в первые часы приступа, заставляет больного менять положение тела, но это не приносит облегчения. При локализации камня в юкставезикальном отделе мочеточника могут быть ложные позывы к дефекации и выраженное, учащенное мочеиспускание малыми порциями.
ПК с острой болью в пояснице развивается примерно у 3% беременных женщин в III триместре. Клиническая картина чаще соответствует локализации обструкции в верхних двух третях мочеточника.
Лечение МКБ может быть оперативным (ДУВЛ, рентген–эндоурологические операции и «традиционные» открытые операции), медикаментозным и профилактическим. Выбор метода лечения осуществляется с учетом результатов клинического обследования больного, химической структуры конкремента, наличия сопутствующих заболеваний [2,4–7]. В консервативной терапии выделяют несколько направлений: воздействие на факторы нарушения обмена веществ, литолитическую и литокинетическую терапию.
В данной статье анализируется действие препаратов различных групп, обладающих спазмолитическим и камнеизгоняющим эффектами.
К таковым относятся:
• cпазмолитики;
• блокаторы кальциевых каналов;
• a–адреноблокаторы;
• нестероидные противовоспалительные препараты (НПВП);
• растительные препараты.
Спазмолитики
Препараты этой группы применяют для устранения приступа ПК, отхождения мелких конкрементов и уменьшения отека тканей при длительном стоянии конкремента. Учитывая, что воспалительные изменения обычно сопровождаются болью и лихорадкой, целесообразно в ряде случаев использовать комбинированную терапию – сочетание спазмолитиков с НПВП.
В зависимости от механизма действия спазмолитики подразделяют на 2 основные группы: нейротропные и миотропные. В лечении МКБ могут быть использованы обе группы препаратов.
Механизм действия нейротропных спазмолитиков – это нарушение передачи нервных импульсов по вегетативным ганглиям или нервным окончаниям, стимулирующим гладкомышечные волокна. К нейтропным спазмолитикам относятся М–холиноблокаторы, которые делятся на третичные (атропин, скополамин), проникающие через гематоэнцефалический барьер и четвертичные (метацин).
Спазмолитический эффект холиноблокаторов обусловлен способностью препаратов данной группы угнетать холинергическую иннервацию гладкомышечных органов. Вместе с тем некоторые холиноблокаторы, например платифиллин, обладают миотропными спазмолитическими свойствами. Нейротропные спазмолитические средства из числа М–холиноблокаторов наиболее широко используют для предупреждения и купирования спазмов гладкой мускулатуры органов желудочно–кишечного тракта (ЖКТ) и мочевыводящих путей, а также в качестве бронхолитических средств. Нейротропные спазмолитики у больных МКБ применяют редко ввиду выраженных побочных эффектов и низкой спазмолитической активности.
У миотропных спазмолитических препаратов выделяют несколько механизмов воздействия на гладкомышечные волокна.
Ингибирование фермента фосфодиэстеразы, превращающей цАМФ в цГМФ. Аденозин 3’–5’–цикломонофосфат (цАМФ) и гуанозин 3’–5’–цикломонофосфат (цГМФ) играют важную роль в регуляции тонуса гладкомышечных клеток. Увеличение концентрации этих веществ напрямую связано с релаксацией мускулатуры. Внутриклеточная концентрация циклических нуклеотидов определяется относительной скоростью их образования с помощью агонист–индуцируемой стимуляции аденилатциклазы (агонист – норадреналин) и гуанилатциклазы (агонист – ацетилхолин), а также скоростью их гидролиза фосфодиэстеразными ферментами клеток (ФДЭ).
Различия во внутриклеточном распределении изоферментов ФДЭ являются важным фактором, определяющим их индивидуальную регуляторную роль. По данным серии экспериментальных исследований установлено около 7 различных семейств ФДЭ: Ca2+–кальмодулин–зависимые (ФДЭ I), ц–ГМФ–стимулируемые (ФДЭ II), ц–ГМФ–ингибируемые (ФДЭ III), ц–АМФ–специфические (ФДЭ IV), ц–ГМФ–специфические (ФДЭ V), фотоспецифические (ФДЭ VI), высокоаффинные (устойчивые) (ФДЭ VII). В гладкомышечных клетках мочевыводящих путей обнаружено существование по крайней мере трех различных изоформ (I, II, IV), однако также преобладает ФДЭ IV.
Для устранения патологического спазма ВМП применяются спазмолитики, обладающие этиопатогенетическим и симптоматическим воздействием, направленным на устранение спазма и боли, а также предупреждение осложнений, связанных с нарушением функции ВМП и кишечника. Купируя спазм, спазмолитики нормализуют функционирование органов: восстанавливают уро– и гемодинамику ВМП.
Наиболее часто в России применяются препараты, содержащие дротаверин. Дротаверин как одно из производных изохинолина селективно блокирует фосфодиэстеразу (ФДЭ IV), которая содержится в гладкомышечных клетках мочевых путей, вследствие чего повышается концентрация циклического аденозинмонофосфата (цАМФ). Повышение концентрации цАМФ связано с релаксацией мускулатуры, уменьшением отека и воспаления, в патогенезе которых принимает участие ФДЭ IV.
Препараты этой группы применяют для устранения приступа ПК. Спазмолитики улучшают отхождение мелких конкрементов до 0,7–10 мм [2,3], уменьшают отек тканей при длительном стоянии конкремента.
Спазмолитический эффект дротаверина у больных с ПК, обусловленной нефро– и уретролитиазом, был показан в клинических исследованиях. Особенностью действия препарата было не только купирование ПК, но и восстановление пассажа мочи по мочевыводящим путям.
В контролируемом исследовании у 208 госпитализированных пациентов с уретролитиазом проводилось сравнение эффективности дротаверина и атропина, во всех случаях дополнительно больные получали анальгетики [8]. У пациентов выявлялись камни преимущественно в нижней части мочеточников, размеры камней составляли от 7 до 26 мм (по максимальному измерению). У 68% пациентов, получавших дротаверин, и у 55,6%, получавших атропин, произошла спонтанная эвакуация камней. Причем на фоне применения дротаверина отходили даже камни крупных размеров (более 17 мм) в 24%, тогда как в контрольной группе – лишь в 2% случаев.
Средняя частота приступов ПК на одного больного в обеих группах не различалась (1,6 и 1,7 соответственно); вместе с тем продолжительность периода времени до эвакуации камней была существенно короче на фоне применения Но–шпа® (дротаверина гидрохлорид) в сравнении с контролем (4,6 против 5,7 дня соответственно).
В 1999–2000 гг. было проведено крупное многоцентровое плацебо–контролируемое клиническое исследование для изучения эффективности Но–шпа® при МКБ [9]. В исследование было включено 140 пациентов (средний возраст – 42,5 года) с верифицированными с помощью УЗИ или рентгенологических исследований камнями в почках и мочеточниках. Для купирования ПК применяли Но–шпа® внутривенно в дозе 80 мг или плацебо. В анализ были включены 102 больных: 48 из них получали Но–шпа®, 54 – плацебо. Главной конечной точкой исследования являлась оценка спазмолитического эффекта Но–шпа® в течение 3 ч.
Эффективность спазмолитического действия Но–шпа® составила 79%, в группе плацебо – 46% (р=0,001), причем уменьшение интенсивности боли по 5–балльным шкалам было достоверно более выражено на фоне применения Но–шпа®, чем при использовании плацебо. Уменьшение боли по ВАШ имело достоверные различия только через 20 мин.
Применение дротаверина в период беременности не обладает ни тератогенным, ни эмбриотоксическим эффектом. Однако применение препарата рекомендуется только после тщательного взвешивания соотношения преимущества и риска для матери и плода. Необходимо с осторожностью принимать препарат при гипотензии.
В настоящее время препарат Но–шпа® (фармацевтическая компания «Санофи–Авентис», Франция) выпускается в лекарственных формах таблеток, раствора. Раствор для внутривенного и внутримышечного введения можно применять при острых коликах (40–80 мг внутривенно медленно (продолжительность введения – приблизительно 30 сек.)). Каждая таблетка Но–шпа® форте содержит 80 мг дротаверина.
a–адреноблокаторы
Другой группой препаратов, используемой для спазмолитического и литолитического лечения МКБ, являются a–адреноблокаторы.
В мочеточнике были обнаружены три подтипа адренергических рецепторов: a1A, a1В и a1D–адренорецепторы [10]. Эти рецепторы имеют неравномерное распределение – наиболее высокая плотность адренорецепторов в дистальных отделах мочеточника приходится на a1D–адренорецепторы [11,12]. А–адреноблокаторы подавляют сокращения, снижают базальный тонус гладкомышечных волокон мочеточника, а также антиперистальтические волны сокращения мочеточника, что приводит к купированию приступа ПК и камнеизгоняющему эффекту. Исходя из этого для расслабления гладкомышечных волокон стенки мочеточника, с целью самостоятельного отхождения камней нижней трети мочеточника, а также после дистанционной литотрипсии возможно использование a–адреноблокаторов. Выделяют несколько видов a–адреноблокаторов: селективные (тамсулозин) и неселективные (теразозин и доксазозин).
Тамсулозин избирательно и конкурентно блокирует постсинаптические a1А–адренорецепторы, находящиеся в гладкой мускулатуре предстательной железы, мочевом пузыре, простатической части уретры, а также a1D–адренорецепторы, преимущественно расположенные в шейке мочевого пузыря и нижней трети мочеточника. Это приводит к снижению тонуса гладкой мускулатуры нижней трети мочеточника, шейки мочевого пузыря, простатического отдела уретры. Противопоказаниями к применению препаратов этой группы являются ортостатическая гипотензия в анамнезе, тяжелая печеночная недостаточность.
Более того, по данным зарубежной литературы, тамсулозин вызывает блокирование проведения болевых импульсов по нервным волокнам С–типа [10]. Этот факт, а также уменьшение частоты перистальтических волн и выраженности локального спазма стенки мочеточника, возможно, объясняют снижение частоты болевых приступов и потребности в назначении анальгетиков при использовании тамсулозина в лечении и профилактике ПК.
Анализ отечественной и зарубежной литературы показал преимущество a–блокаторов: они увеличивают скорость спонтанного прохождения камня на 14–29% в нижней трети мочеточника. Также a–адреноблокаторы – группа препаратов, которая рекомендована для камнеизгоняющей медикаментозной терапии Американской ассоциацией урологов (AUA) и Европейской ассоциацией урологов (EAU).
Тамсулозин является наиболее распространенным и изученным препаратом, используемым для камнеизгоняющей терапии. Однако исследование по сравнению эффективности тамсулозина, теразозина и доксазозина не продемонстрировало какой–либо существенной разницы [13,14]. В таблице 1 представлены сводные данные о частоте спонтанного отхождения камней через 1 мес. применения различных a–адреноблокаторов.
Блокаторы кальциевых каналов
К спазмолитикам миотропного действия относятся также антагонисты кальция. Увеличение цитоплазматической концентрации свободных ионов кальция – один из основных механизмов инициирования сокращения мочеточника. Блокаторы (антагонисты) кальциевых каналов уменьшают фазово–ритмические сокращения в чашечно–лоханочной системе [15] и мочеточнике [6]. Именно это и определяет ценность данного класса препаратов в лечении ПК и использование их в качестве камнеизгоняющей терапии.
Блокаторы кальциевых каналов, в частности нифедипин, изучались очень широко. Было доказано, что нифедипин достоверно увеличивает частоту спонтанного отхождения конкрементов мочеточника [17].
Дэвенпорт и др. обнаружили положительное спазмолитическое воздействие антагониста Ca2+ (нифедипин) на верхнюю и нижнюю трети мочеточника по сравнению с a–адреноблокаторами: 57 против 47% и 33 против 65% соответственно [18]. Эти данные позволяют ожидать положительный эффект использования антагонистов Ca2+, что подкрепляется исследованием воздействия антагонистов кальция и a–адреноблокаторов и на частоту сокращений мочеточника, внутримочеточникового давления и уродинамики ВМП. Оба препарата позволили нормализовать перистальтику мочеточника, что очень важно для успешного отхождения конкремента [19]. Кроме того, многоцентровое проспективное рандомизированное исследование по сравнению эффективности тамсулозина и нифедипина в камнеизгоняющей терапии для дистального отдела мочеточника показало, что тамсулозин значительно лучше, чем нифедипин, способствовал купированию ПК и изгнанию камней из мочеточника [14].
При применении нифедипина возможны головная боль, отеки лодыжек, ортостатическая гипотензия, нарушение сердечного ритма, боль в грудной клетке, а также тошнота, изжога, запор, диарея, гиперплазия десен. Нифедипин противопоказан при артериальной гипотензии, беременности, остром инфаркте миокарда, выраженном аортальном стенозе, порфирии, лактации.
В трех исследованиях сравнивали эффективность тамсулозина и нифедипина при применении с целью отхождения камней из дистальных отделов мочеточника [20–22]. Keshvary и др. не обнаружили статистической разницы между тамсулозином и нифедипином [48]. Лучшие показатели эффективности в отхождении конкрементов были у тамсулозина, хотя различия не были статистически значимыми [21]. Dellabella и др. сравнивали эффективность применения тамсулозина и нифедипина для отхождения камней >4 мм и обнаружили, что частота их отхождения была значительно выше (p=0,001), а сроки – короче (р
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Чем обезболить камень в мочеточнике
Возникновение первых симптомов уролитиаза, как правило, приходится на самый работоспособный возраст в диапазоне от 20 до 50 лет. Наблюдается некоторое преобладание женщин, что связано с более высокой частотой развития инфекционных заболеваний мочевыводящих путей, которые являются предрасполагающими факторами к образованию камня, часто коралловидного, который может достигать огромных размеров.
Клиническая картина уролитиаза у пожилых больных менее выражена: почечная колика встречается в 3 раза реже, чем у лиц молодого возраста, а почти в 30% процентах наблюдается течение заболевания без болевого синдрома, вследствие снижения тонуса мочевых путей.
Лечение уролитиаза можно проводить консервативно или оперативно в зависимости от выявленных этиологических факторов, нарушения обменных процессов, состояния уродинамики, функции почек, рН мочи и осложнений. Прогноз зависит от того, насколько полно удается выявить и устранить этиологические факторы камнеобразования, а также от наличия осложнений и эффективности оперативного и консервативного лечения.
В консервативной терапии выделяют следующие направления:
1) выявление и коррекция метаболических нарушений;
2) противовоспалительная терапия;
3) воздействие на органную гемодинамику;
Больному, предрасположенному к мочекаменной болезни, рекомендуют совершать прогулки, желательно на свежем воздухе, что улучшает кровообращение и уродинамику. Необходимо придерживаться рациональной диеты, так как только правильное питание способствует восстановлению обмена веществ.
При каком типе камня возможно его растворение?
Камни, состоящие только из мочевой кислоты (ураты), почти всегда могут быть растворены при пероральной ощелачивающей терапии цитратными смесями (уралит У, блемарен, солуран, магурлит и т.д.) или раствором калия бикарбоната. Растворы должны быть свежеприготовленными, применяют по 10 мл 3 раза в день. Терапия цитратными смесями в течение 2-3 месяцев нередко приводит к полному растворению подобных камней, но проводить её следует при удовлетворительной функции почек, уродинамике и отсутствии пиелонефрита. Дозировка цитратных препаратов индивидуальна и регулируется в процессе лечения в зависимости от рН мочи (необходимо поддерживать рН 6,2-6,9). Резкая алкализация мочи ведет к выпадению солей фосфатов, которые, обволакивая ураты, затрудняют их растворение.
Принципы лечения цистиновых камней, такие же, как и при уратных.
При оксалатных камнях необходимо ограничить введение в организм щавелевой кислоты. Диета заключается в исключении потребления продуктов, содержащих щавелевую и лимонную кислоту (салат, шпинат, щавель, картофель, молоко, перец, ревень, бобовые, крыжовник, смородина, земляника, цитрусовые и т.д.). Помимо ограничения продуктов с повышенным содержанием щавелевокислых солей, назначают соли магния по 150 мг 2-3 раза в день. Соли магния «связывают» щавелевокислые соли в кишечнике и уменьшают их содержание в моче.
У больных с гиперурикозурией улучшение может наступить при назначении диеты с ограничением пуринов. Однако только коррекции диеты может оказаться недостаточно. Для уменьшения синтеза мочевой кислоты применяется аллопуринол по 0,1 г 2-3 раза в день. Терапию следует проводить под контролем уровня мочевой кислоты сыворотки крови. Доказана его способность уменьшать частоту рецидивов и камней, состоящих из оксалата кальция.
При фосфатурии и фосфатных камнях моча имеет щелочную реакцию. Рекомендуют ограничивать содержание в пище кальция (молочные продукты, картофель, яйца), исключают продукты и лекарственные средства, ощелачивающие мочу (лимоны, щелочи). Показаны продукты, способствующие окислению мочи. Это мясо, рыба, жиры, растительные масла, сливочное масло. Для изменения щелочной реакции мочи в сторону кислой назначают лекарственные препараты: хлорид аммония, метионин по 0,5 г 3-4 раза в сутки, кислоты аскорбиновая, борная, бензойная по 0,2 г 2-3 раза в день.
Перенасыщенный раствор мочи является основой камнеобразования. Поэтому больным при щавелевокислых и мочекислых камнях повышают диурез. При фосфатурии усиливать диурез не рекомендуется, так как повышается рН мочи (алкалоз), что способствует образованию фосфатных и карбонатных камней. Наиболее часто применяющимся и, вероятно, лучше всего изученным препаратом является гидрохлортиазид, который в таких случаях наиболее эффективен.
У больных со смешанными и меняющими химический состав мочевыми солями питание должно быть разнообразным, но с ограничением продуктов, способствующих образованию камней.
Канефрон следует принимать в течение 4 нед по 50 капель или по 2 таблетки 3 раза в день, что приводит к улучшению общего состояния, усиленному отхождениию кристаллов мочевых солей с улучшением цвета мочи, а также нормализации показателей общего анализа мочи, мочевой кислоты, фосфорно-кальциевого обмена, мочевины, креатинина.
Фитолизин (Польша) состоит из терпенов и других эфирных масел, содержащих флавин, инозит, сапонины, гликозиды, цинеол, камфен и др. Препарат оказывает спазмолитическое, диуретическое, бактериостатическое действие. За счет сапонинов поверхностное натяжение защитных коллоидов снижается и они эмульгируются, что затрудняет образование мочевого «песка» и почечных камней. Является хорошим противорецидивным средством в послеоперационном периоде. Выпускается в тюбиках по 100 г. Принимается по одной чайной ложке пасты в 1/2 стакана сладкой воды 3-4 раза в день после еды. Препарат хорошо переносится и может приниматься длительно.
Ниерон (ФРГ) содержит настойку амми зубной (2 мл), настойку марены красильной (2 мл), стальника полевого (1 мл), календулы (1 мл), оксалиловой кислоты (1 мл). Ниерон улучшает кровоснабжение почек, снимает спазм гладкой мускулатуры, лизирует слизь и белковый матрикс, усиливает перистальтику мочевых путей, повышает диурез и оказывает бактериостатическое действие. Выпускается во флаконах по 10-20 мл. Назначается по 30 капель 3 раза в день после еды в течение 1-2 мес. Благотворное действие значительно увеличивается, если ниерон принимается в сочетании с ниероновым чаем (Nieron-Tea). На стакан берут две чайные ложки чая и заливают кипятком. Настой необходимо выпить не позже, чем через 5 мин. Наиболее целесообразно его применять после оперативного удаления камня как противовоспалительное и противорецидивное средство.
Уралит (ФРГ). Содержит настойки марены красильной (0,55 г), заманихи (0,6 г), цветка арники (0,1 г), фосфорнокислой магнезии (0,222 г), ландыша (0,025 г). Выпускается в таблетках. Принимается по 2 таблетки 3-4 раза в день.
Нефролит (ФРГ). Содержит экстракт марены красильной (0,065 г), экстракта ландыша, келлина (0,005 г), салициламида (0,0775 г), сульфаминобензойной кислоты (0,0125 г), глюкуроновой кислоты (0,005 г), калия гиалуроновой кислоты (0,00025 г). Выпускается в таблетках по 200 и 600 шт. в упаковке. Принимается по 2 таблетки 3 раза в день после еды в течение 1-2 мес.
Экстракт марены красильной сухой, обладая диуретическим и спазмолитическим свойствами, окисляет мочу; применяют по 2-3 таблетки на полстакана теплой воды 3 раза в сутки. С целью окисления мочи можно назначить соляную (хлористоводородную) кислоту по 10-15 капель на полстакана воды 3-4 раза в день во время еды, хлорид аммония по 0,5 г 5-6 раз в день.
Приступ почечной колики можно купировать тепловой процедурой (ванна, грелка) в сочетании со спазмолитиками (дротаверин и т.п.). Назначение атропина, платифиллина, метацина, папаверина, арпенала, спазмолитина (дифацила), галидора, но-шпы, антигистаминных средств димедрола, пипольфена и прочих препаратов следует проводить в определенных сочетаниях, усиливающих спазмолитический эффект. При отсутствии эффекта производят инъекции болеутоляющих средств и спазмолитических препаратов (5 мл метамизола натрия внутримышечно или внутривенно, 0,1% раствор атропина по 1 мл с 1 мл 1-2% раствора омнопона или промедола подкожно, 0,2% раствор платифиллина по 1 мл подкожно, папаверина гидрохлорид по 0,02 г 2-3 раза в день внутрь).
Таблица 1. Препараты рецептурного отпуска, применяемые для лечения мочекаменной болезни (МКБ). Список А