чем обезболить грушевидную мышцу
Синдром грушевидной мышцы
Автор статьи: Власенко Александр Адольфович
Главный врач, невролог, мануальный терапевт
Образование: Российский национальный исследовательский медицинский университет им. Н.И. Пирогова, Ставропольский государственный медицинский университет
Специализация: лечение мышечно-скелетных болей, миофасциального болевого синдрома, заболеваний позвоночника и суставов, в том числе грыжи диска, протрузии, сколиоза, кифоза, артроза; последствий травм позвоночника и опорно-двигательной системы в целом, последствий травм головы и головного мозга.
Оглавление
Описание патологии. Причины синдрома грушевидной мышцы
Если у вас болит ягодица или бедро, или сразу – и то, и другое – это ещё не значит, что у вас синдром грушевидной мышцы.
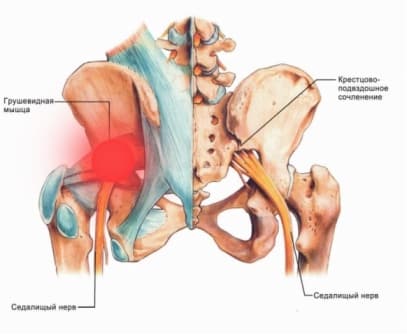
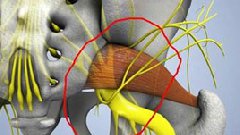
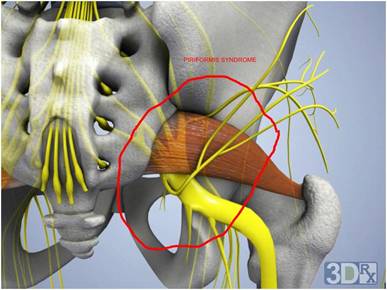
Мышцы таза. Грушевидная мышца.
Вокруг синдрома грушевидной мышцы сложилась парадоксальная ситуация. С одной стороны – этот синдром считается самой распространённой туннельной невропатией, о нём давно и хорошо всё известно, а его изучение включено в базовую программу подготовки врачей неврологов во всех медицинских вузах страны. Но, с другой стороны – синдром грушевидной мышцы продолжают регулярно путать с другими болевыми синдромами этой части тела.
Понимая причины и механизмы болезни – поймём, как её устранить.
Первичной причиной синдрома грушевидной мышцы считается миофасциальный синдром.
Отсюда следуют два вывода.
При выборе клиники — главное — попасть к опытному и знающему врачу.
Миофасциальный синдром грушевидной мышцы
Симптомы и признаки, диагностика
Вся симптоматика синдрома грушевидной мышцы делится на локальные симптомы и симптомы сдавления седалищного нерва и соседствующих с ним сосудисто-нервных структур.
Для понимания этого важно обратить внимание на две основные функции грушевидной мышцы, которые лежат в основе большинства случаев синдрома грушевидной мышцы.
Боль в ягодичной области может быть разной: тянущей, ноющей, «мозжащей», усиливающейся стоя, сидя на корточках или при ходьбе. Но, в любом случае, это – локальные симптомы.
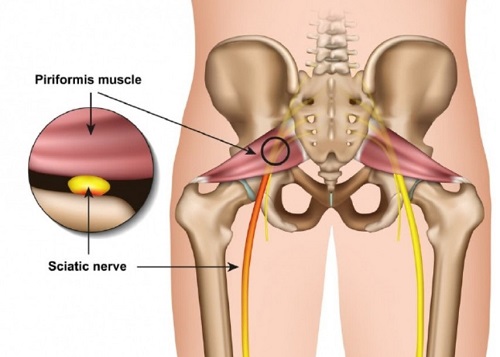
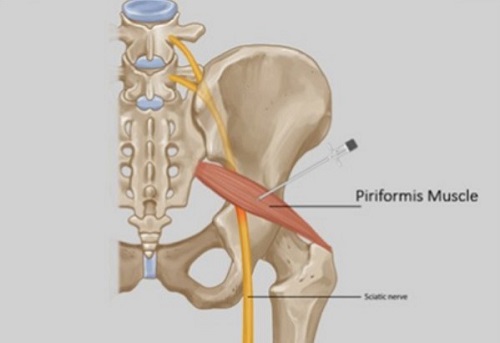
Если рассмотреть ягодичную область послойно, то в самой глубине располагаются кости и связки таза, сверху на них лежит седалищный нерв, а уже над нервом расположена сама грушевидная мышца. Образуется, своего рода, туннель, в котором седалищный нерв находится между костно-связочными структурами и грушевидной мышцей.
Кстати, боли по задней поверхности ноги, многие десятилетия, прочно связывали именно с седалищным нервом и называли их ишиалгия или ишиас от латинского названия седалищного нерва – n. ischiadicus (нервус ишиадикус). Современная медицина пересмотрела и существенно расширила представления о возможных причинах такой боли. На сегодняшний день известно более десятка причин, по которым могут возникнуть боли в зоне ягодицы и бедра. Самой известной причиной, кроме синдрома грушевидной мышцы, является корешковый синдром, а также миофасциальный синдром целого ряда мышц.
Методы лечения. Какой врач лечит синдром грушевидной мышцы?
Мягкая мануальная терапия является базовым методом лечения синдрома грушевидной мышцы и, в подавляющем большинстве случаев, даёт полноценный лечебный эффект. Однако в запущенных случаях болезни или при наличии сопутствующей патологии целесообразно использовать медикаментозное лечение: нестероидные и стероидные противовоспалительные препараты, миорелаксанты, витамины группы В, производные тиоктовой (альфа-липоевой) кислоты и другие нейротропные препараты, анальгетики, антиконвульсанты, трициклические антидепрессанты, анксиолитики и др.
В восстановительном периоде показано ЛФК.
При лечении вторичного синдрома грушевидной мышцы, наряду с мануальной терапией и методами, описанными выше, необходимо проводить лечение основного заболевания.
Преимущества лечения в клинике «Спина Здорова»
Синдром грушевидной мышцы. Лечение синдрома грушевидной мыщцы
Статья опубликована: 28.08.2014
Синдром грушевидной мышцы (СГМ) – боли в области ягодиц с распространением на нижнюю конечность. Заболевание чаще встречается при ущемлении спинномозговых корешков на уровне L5-S1 (между поясничным и крестцовым отделом позвоночника). В результате происходит рефлекторное напряжение мышцы и компрессия седалищного нерва. Причины синдрома грушевидной мышцы: травмы спины, растяжение и перетренированность ягодиц, остеохондроз, протрузии и грыжи межпозвонковых дисков, асимметрия таза, неудачные внутримышечные инъекции, переохлаждение, опухоли позвоночного столба, инфекции в малом тазу. Симптомы и лечение синдрома грушевидной мышцы зависят от характера поражения.
Классификация синдромов грушевидной мышцы
Классификация болезни отражает причину появления патологического процесса в ягодичной области.
Синдром грушевидной мышцы бывает:
В зависимости от причины выделяют:
В 50% случаев заболевание имеет вертеброгенную природу и проявляется как следствие остеохондроза и грыж позвоночного столба.
Симптомы синдрома грушевидной мышцы
Болевой синдром в области ягодиц – постоянный спутник заболевания. Дискомфорт появляется в ягодицах и распространяется на заднюю поверхность бедра, голени, в паховую область. Боль имеет тянущий характер, усиливается при ходьбе, беге, в положении на корточках и при отведении бедра.
Другие клинические признаки СГМ:
В тяжелых случаях СГМ может сопровождаться нарушением работы тазовых органов, появлением недержания мочи и кала.
Диагностика синдрома грушевидной мышцы
Для выявления заболевания врач-невролог проводит опрос и осмотр пациента. Выясняет жалобы на момент обращения, время и особенности развития патологии, возможные причины возникновения. Неврологический осмотр включает изучение рефлексов, чувствительности и двигательной активности в конечности на стороне поражения. Характерный признак СГМ – уменьшение боли при разведении ног и нарастание дискомфорта во время приведения бедра. В большинстве случаев диагноз можно поставить после первичного осмотра.
С целью уточнения диагноза и выявления причины поражения проводят лабораторные и инструментальные методы обследования.
При необходимости назначают консультации смежных специалистов: гинеколога, уролога, нефролога, остеопата, инфекциониста, онколога, травматолога.
Лечебная тактика при синдроме грушевидной мышцы
В период острой фазы заболевания необходимо исключить физические нагрузки. Бег, ношение тяжестей, длительное положение сидя могут усилить болевые ощущения и привести к прогрессированию недуга. По симптомам и тяжести течения патологии врач определит, как лечить СГМ.
Обычно применяют консервативные методы терапии. Назначают негормональные противовоспалительные средства, блокады с новокаином, гормональные стероидные препараты. Это позволяет бороться с болевым синдромом и воспалительной реакцией. Мышечный спазм убирают посредством миорелаксантов.
Большое внимание уделяют физиотерапии для устранения сдавливания сосудов и седалищного нерва в области поражения. Рекомендуют массаж ягодично-крестцового отдела, кинезиотерапию, лечебную физкультуру. Применяют локальную криотерапию (лечение низкими температурами), электростимуляцию мышцы, УВТ (ударно-волновую терапию). Физиопроцедуры используют на этапе затихания острого процесса.
При вторичных формах недуга лечение направлено на устранение заболевания, которое вызвало патологические изменения. При инфекциях назначают антибиотики, в случае травм и врожденных аномалий костей – оперативное вмешательство.
Редко консервативное лечение не приносит эффекта. В таких случаях проводят операции по устранению ущемления нервных корешков и седалищного нерва. При своевременно начатой терапии прогноз болезни благоприятный. Отказ от лечения может привести к нарушению двигательной функции конечности, стойкому недержанию мочи и кала.
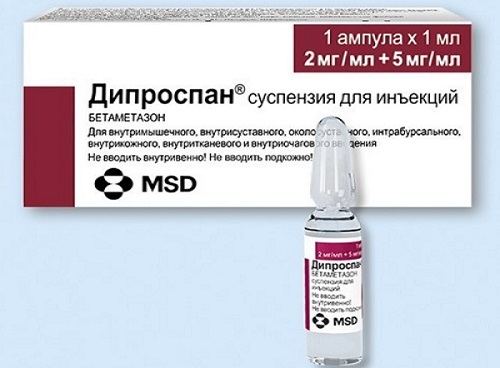
Блокада грушевидной мышцы
Блокада грушевидной мышцы – лечебная манипуляция, суть которой заключается в инъекционном введении в спазмированную область мышцы обезболивающего, противовоспалительного препарата или коктейля из нескольких медикаментов. Главный плюс этой процедуры – быстрый эффект: уже через 10-20 минут пациент почувствует облегчение. О том, в каких случаях показано и когда противопоказано проведение грушевидной блокады, сколько раз ее делают, о методике проведения и средствах, рассмотрим далее.
Показания к проведению блокады при воспалении грушевидной мышцы
Основной симптом этой патологии – непрерывная боль в пораженной ягодице тянущего, ноющего характера, распространяющаяся на тазобедренный сустав. Боль усиливается в положении больного стоя, полуприседе и во время ходьбы, немного уменьшается в положении сидя с разведенными ногами или лежа.
Сдавление спазмированными мышечными волокнами седалищного нерва проявляется болью пекущего или тянущего характера по задней поверхности нижней конечности до стопы, ощущением ее онемения, зябкости. У многих больных развивается перемежающаяся хромота – возникающая при длительной ходьбе, сопровождающаяся болевым синдромом, вынуждающая человека остановиться, сесть или прилечь отдохнуть.
Мышца имеет вид равнобедренного треугольника. Берет начало от тазовой поверхности крестца на уровне 2-4 его позвонков, выходит из полости малого таза сквозь большое седалищное отверстие и крепится к большому вертелу бедренной кости. Основная функция мышцы – вращение наружу бедра с некоторым отведением.
Казиева Аминат Зиявовна
Ростовский государственный медицинский университет
Под этой мышцей расположен седалищный нерв, выходящий из полости таза. Позади него лежит поверхность кости и связки.
В некоторых ситуациях волокна мышцы чрезмерно напрягаются – спазмируются. Это приводит к ряду неприятных для больного симптомов, вынуждающих его обратиться за медицинской помощью. Сдавление спазмированной мышцей седалищного нерва вызывает воспаление нервных волокон, делает клиническую картину болезни еще более яркой, заметно ухудшает состояние пациента.
Причины синдрома грушевидной мышцы
К патологии приводят:
Как диагностируют синдром грушевидной мышцы
Диагноз выставляет травматолог, реже – хирург или невропатолог, на основании характерных жалоб пациента и данных анамнеза заболевания, учитывая результаты объективного обследования (осмотра, пальпации пораженной области).
О наличии этой патологии свидетельствует большое количество симптомов:
Казиева Аминат Зиявовна
Ростовский государственный медицинский университет
В сомнительных случаях для проведения дифференциальной диагностики врач может рекомендовать больному сделать электронейромиографию, КТ или МРТ.
Принципы лечения
В лечении применяют комплексный подход. Основные его составляющие:
Если синдром грушевидной мышцы имеет вторичную природу – развился как следствие иных заболеваний органов малого таза или позвоночника, параллельно с лечебными мероприятиями по его устранению лечат и основную патологию с возможной консультацией профильных специалистов – невропатолога, уролога, гинеколога и прочих.
Если симптомы болезни ярко выражены и требуется быстро облегчить состояние, то делают блокаду грушевидной мышцы. После этого проводят прочие лечебные мероприятия.
Противопоказания
В некоторых клинических ситуациях проведение блокады не рекомендуется. Противопоказаниями являются:
Какие препараты применяют при блокаде грушевидной мышцы?
Блокада при синдроме грушевидной мышцы подразумевает введение в воспаленную область растворов анестетиков, стероидных гормонов, либо коктейля из этих средств. Наиболее часто применяются следующие препараты:
Новокаин (прокаин) и лидокаин – препараты для местной анестезии с умеренной активностью. Хорошо всасываются мышечной тканью, быстро действуют (уже через 5-15 минут пациент отмечает облегчение состояния). Нередко становятся причиной аллергических реакций, поэтому перед применением их следует провести кожную пробу на повышенную чувствительность к действующему веществу. Новокаиновые и лидокаиновые блокады применяются при преимущественно травматической природе синдрома. Однако помимо снижения чувствительности тканей лидокаин помогает и немного уменьшить воспаление за счет снижения выброса из тканей веществ, активизирующих воспалительный процесс.
Дексаметазон и дипроспан (бетаметазон) – синтетические глюкокортикоидные гормоны, или гормоны коры надпочечников. Обладают мощным противовоспалительным и сосудосуживающим эффектами, поэтому используются при наличии у больного явных признаков воспалительного процесса в грушевидной мышце. В считанные минуты после попадания в пораженную область они снижают интенсивность боли и уменьшают отек тканей, что приводит к улучшению состояния человека. Введение этих препаратов безболезненно, зачастую не требует проведения местной анестезии, а эффект продолжителен – достигает 4-6 недель и более.
Казиева Аминат Зиявовна
Ростовский государственный медицинский университет
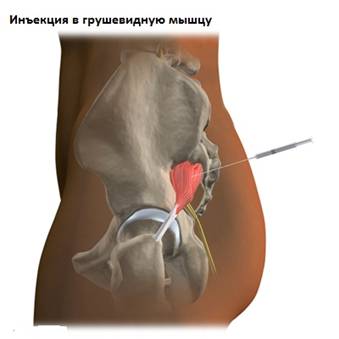
Техника выполнения лечебной блокады
Чтобы избежать развития побочных эффектов или осложнений процедуры, хирурги или травматологи, которые ее проводят, придерживаются следующего алгоритма действий:
1. Больной находится на кушетке в положении лежа на животе или здоровом боку с немного согнутыми в коленных суставах нижними конечностями.
2. Врач обрабатывает кожу ягодицы раствором антисептика и обозначает точку, в которой будет осуществлен прокол кожи. Она находится в середине треугольника, вершинами его являются седалищный бугор, задневерхняя ость подвздошной кости и вершина большого вертела бедренной кости.
3. В заданную точку врач вводит длинную тонкую иглу на глубину 6-8 см, по мере ее продвижения постепенно пропитывает кожу, подкожную жировую клетчатку и мышцы раствором анестетика. Когда игла упирается в крестцово-остистую связку, локализованную под грушевидной мышцей, специалист чувствует сопротивление тканей. Он частично, на 1-2-3 см, вынимает иглу и, немного меняя угол ее наклона, медленно вводит раствор анестетика, глюкокортикоида или коктейль из этих препаратов.
4. Когда вся доза препарата введена, иглу вынимают, повторно обрабатывают место прокола антисептиком и заклеивают его пластырем.
Нет необходимости проводить инъекции курсом, нет и официальных рекомендаций о том, сколько раз их проводить. Процедуру делают однократно, затем оценивают эффект, сохраняющийся после введения гормона до 4-6 недель. В связи с длинным перечнем побочных эффектов и осложнений терапии глюкокортикоидами, слишком часто их применять не рекомендуется. Слабый эффект от инъекции или необходимость использовать этот вид лечения много раз подряд – признаки того, что патология имеет вторичную природу, что в первую очередь лечить следует основное заболевания.
Осложнения
И новокаиновая, и блокада дипроспаном может быть сопряжена с риском развития ряда осложнений. Основные из них:
Большинство осложнений возникает в результате недостаточного обследования пациента перед пункцией или неосторожных манипуляций специалиста, сделавшего процедуру. Предотвратить их поможет серьезный подход больного к выбору врача, который осуществит инъекцию. Специалисты клиники СмартМед с опытом работы более 7 лет в совершенстве владеют техникой проведения блокады грушевидной мышцы. Быстро и безболезненно они выполнят все необходимые манипуляции, в результате которых вы почувствуете себя лучше и избежите осложнений после данной процедуры.
Синдром грушевидной мышцы. Способы лечения.
Синдром грушевидной мышцы. Способы лечения.
Боль в ягодице, с иррадиацией вниз по ноге, обычно называют пояснично-крестцовым радикулитом. Наиболее часто, причиной радикулита является раздражение спинномозговых нервов в области позвоночника. Иногда воздействие на нервы располагается ниже позвоночника вдоль ноги. Одной из возможных причин может быть синдром грушевидной мышцы. Синдром грушевидной мышцы может быть достаточно болезненным, но как правило, не представляет большой опасности и редко приводит к необходимости оперативного лечения. В большинстве случаев, удается вылечить этот синдром с использованием консервативных методов лечения (ФТО, ЛФК, блокады).
Проблемы в грушевидной мышце могут влиять на седалищный нерв. Это происходит потому, что седалищный нерв проходит под грушевидной мышцей (иногда проходит через мышцу) и выходит из таза. Воспаление или спазм грушевидной мышцы могут воздействовать на седалищный нерв и вызывать симптомы радикулита.
Причины и симптомы
Симптомы ишиаса появляются вследствие раздражения седалищного нерва. До сих пор непонятно, почему грушевидная мышца начинает воздействовать на нерв. Многие считают, что это происходит, когда грушевидная мышца спазмируется и начинает придавливать нерв к тазовой кости. В некоторых случаях, грушевидная мышца повреждается в результате падения на ягодицы. Кровотечение внутри мышцы и вокруг, в результате травмы, приводит к появлению гематомы. Грушевидная мышца воспаляется и начинает давить на нерв. Гематома постепенно рассасывается, но спазм мышцы сохраняется.
Спазм мышцы продолжает вызывать воздействие на нерв. По мере регенерации, часть мышечных волокон заменяется рубцовой тканью, обладающей меньшей эластичностью, что может приводить к уплотнению мышечной ткани мышцы (это тоже может быть фактором давления на нерв).
Пациентам не комфортно сидеть и они стараются избегать сидения. А если приходится садиться, то они приподнимают больную сторону, а не садятся не ровно.
Диагностика
Диагностика начинается с истории заболевания и физикального осмотра врачом. Врачу необходимо выяснить симптоматику, что вызывает изменение болевого синдрома (нагрузки, положение тела). Кроме того, имеет значение наличие травм в анамнезе и сопутствующей патологии (например, артрита). Затем врач проверит осанку, походку и локализацию боли. Будет проверена чувствительность, рефлекторная активность потому, что подчас, трудно дифференцировать боль, исходящую из илеосакрального сустава от боли позвоночного генеза. При подозрении на инфекцию или заболевание суставов возможно назначение лабораторных исследований крови, мочи.
Рентгенография – позволяет определить степень дегенеративных изменений в илеосакральных суставах и в позвоночнике.
МРТ позволяет более детально визуализировать морфологические изменения в области таза и в позвоночнике. Существует также специальный метод исследования называемый нейрографией, который позволяет визуализировать нервы. Это становится возможным при наличие специальных программ на компьютерах МРТ и позволяет увидеть зоны раздражения по ходу нерва.
Наиболее достоверным способом диагностики синдрома грушевидной мышцы является диагностическая инъекция анестетика в мышцу. Введение лучше проводить под контролем рентгена или КТ. Исчезновение болей после инъекции местного анестетика в мышцу является подтверждение диагноза «синдром грушевидной мышцы».
Лечение
В основном, применяются консервативные методы лечения. В некоторых случаях, симптоматика исчезает сама, и врач только наблюдает за состоянием пациента.
Медикаментозное лечение. Как правило, это назначение противовоспалительных препаратов ( таких как ибупрофен, парацетамол и другие препараты этой группы).
Физиотерапия. Применяются различные физиотерапевтических процедуры (ультразвук, УВЧ, электрофорез и т.д.) для того, чтобы снять спазм грушевидной мышцы.
Мануальная терапия и массаж. Специальные техники глубокого воздействия на мышцы позволяют вернуть эластичность грушевидной мышце.
ЛФК. Целью физических упражнений является растяжение спазмированной грушевидной мышцы. В дальнейшем, упражнения необходимы для укрепления мышечных групп и профилактику появления синдрома.
Блокады. Введение в мышцу местного анестетика позволяет блокировать боль, а сочетание с стероидом (дексазон) уменьшить воспаление.
Лечение ботоксом. В некоторых случаях, практикуется введение ботокса в грушевидную мышцу. Но эффект длится всего несколько месяцев.
Синдром грушевидной мышцы. Лечение
Синдром грушевидной мышцы. Лечение
Боль в ягодице, с иррадиацией вниз по ноге, обычно называют пояснично-крестцовым радикулитом. Наиболее часто, причиной радикулита является раздражение спинномозговых нервов в области позвоночника. Иногда воздействие на нервы располагается ниже позвоночника вдоль ноги. Одной из возможных причин может быть синдром грушевидной мышцы. Синдром грушевидной мышцы может быть достаточно болезненным, но как правило, не представляет большой опасности и редко приводит к необходимости оперативного лечения. В большинстве случаев, удается вылечить этот синдром с использованием консервативных методов лечения (ФТО, ЛФК, блокады).
Проблемы в грушевидной мышце могут влиять на седалищный нерв. Это происходит потому, что седалищный нерв проходит под грушевидной мышцей (иногда проходит через мышцу) и выходит из таза. Воспаление или спазм грушевидной мышцы могут воздействовать на седалищный нерв и вызывать симптомы радикулита.
Причины и симптомы
Симптомы ишиаса появляются вследствие раздражения седалищного нерва. До сих пор непонятно, почему грушевидная мышца начинает воздействовать на нерв. Многие считают, что это происходит, когда грушевидная мышца спазмируется и начинает придавливать нерв к тазовой кости. В некоторых случаях, грушевидная мышца повреждается в результате падения на ягодицы. Кровотечение внутри мышцы и вокруг, в результате травмы, приводит к появлению гематомы. Грушевидная мышца воспаляется и начинает давить на нерв. Гематома постепенно рассасывается, но спазм мышцы сохраняется.
Спазм мышцы продолжает вызывать воздействие на нерв. По мере регенерации, часть мышечных волокон заменяется рубцовой тканью, обладающей меньшей эластичностью, что может приводить к уплотнению мышечной ткани мышцы (это тоже может быть фактором давления на нерв).

Пациентам не комфортно сидеть и они стараются избегать сидения. А если приходится садиться, то они приподнимают больную сторону, а не садятся не ровно.
Диагностика
Диагностика начинается с истории заболевания и физикального осмотра врачом. Врачу необходимо выяснить симптоматику, что вызывает изменение болевого синдрома (нагрузки, положение тела). Кроме того, имеет значение наличие травм в анамнезе и сопутствующей патологии (например, артрита). Затем врач проверит осанку, походку и локализацию боли. Будет проверена чувствительность, рефлекторная активность потому, что подчас, трудно дифференцировать боль, исходящую из илеосакрального сустава от боли позвоночного генеза. При подозрении на инфекцию или заболевание суставов возможно назначение лабораторных исследований крови, мочи.
Рентгенография – позволяет определить степень дегенеративных изменений в илеосакральных суставах и в позвоночнике.
МРТ позволяет более детально визуализировать морфологические изменения в области таза и в позвоночнике. Существует также специальный метод исследования называемый нейрографией, который позволяет визуализировать нервы. Это становится возможным при наличие специальных программ на компьютерах МРТ и позволяет увидеть зоны раздражения по ходу нерва.

Наиболее достоверным способом диагностики синдрома грушевидной мышцы является диагностическая инъекция анестетика в мышцу. Введение лучше проводить под контролем рентгена или КТ. Исчезновение болей после инъекции местного анестетика в мышцу является подтверждение диагноза «синдром грушевидной мышцы».
Лечение
В основном, применяются консервативные методы лечения. В некоторых случаях, симптоматика исчезает сама, и врач только наблюдает за состоянием пациента.
Медикаментозное лечение. Как правило, это назначение противовоспалительных препаратов ( таких как ибупрофен, парацетамол и другие препараты этой группы).
Физиотерапия. Применяются различные физиотерапевтических процедуры (ультразвук, УВЧ, электрофорез и т.д.) для того, чтобы снять спазм грушевидной мышцы.
Мануальная терапия и массаж. Специальные техники глубокого воздействия на мышцы позволяют вернуть эластичность грушевидной мышце.
ЛФК. Целью физических упражнений является растяжение спазмированной грушевидной мышцы. В дальнейшем, упражнения необходимы для укрепления мышечных групп и профилактику появления синдрома.
Блокады. Введение в мышцу местного анестетика позволяет блокировать боль, а сочетание с стероидом (дексазон) уменьшить воспаление.
Лечение ботоксом. В некоторых случаях, практикуется введение ботокса в грушевидную мышцу. Но эффект длится всего несколько месяцев.